Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Medicina (Buenos Aires)
versión impresa ISSN 0025-7680versión On-line ISSN 1669-9106
Medicina (B. Aires) v.63 n.5 Buenos Aires sept./oct. 2003
Nuevo Consenso Argentino de la Enfermedad Pulmonar Obstructiva CrOnica
Gene R. J.1, Giugno E. R. 2, Abate E. H.3, Figueroa-Casas J. C. 4, Mazzei J. A.5, Schiavi E. A.6 y Grupo de Consenso de EPOC 7
1División de Neumonología, Hospital de Clínicas José de San Martín, Universidad de Buenos Aires; 2Servicio de Neumonología, Hospital Cetrángolo, Buenos Aires; 3Instituto de Tisioneumología, Universidad de Buenos Aires, Hospital Muñiz, Buenos Aires; 4 Facultad de Ciencias Médicas, Universidad Nacional de Rosario, Santa Fe; 5Cátedra de Medicina Interna, Hospital de Clínicas José de San Martín, Universidad de Buenos Aires; 6Hospital de Rehabilitación Respiratoria María Ferrer, Buenos Aires
Resumen
Debido al aumento de la morbi-mortalidad de la enfermedad pulmonar obstructiva crónica (EPOC), especialistas en medicina respiratoria actualizan los conocimientos básicos acerca de esta enfermedad desde el último Consenso llevado a cabo en 1994 para efectuar recomendaciones para su diagnóstico, prevención y tratamiento. Los autores revisan la definición de EPOC, conjuntamente con los últimos conocimientos de la fisiopatología de la enfermedad. Se resume la presentación clínica, diagnóstico por imágenes y evaluación funcional. Se enfatiza la importancia del diagnóstico precoz mediante la exploración funcional y la prevención a través de la cesación del tabaquismo, única medida capaz de alterar la evolución. Se describen las estrategias para dejar de fumar, así como el tratamiento farmacológico y no farmacológico. En el primero, la administración de broncodilatadores inhalados –anticolinérgicos, beta 2 agonistas adrenérgicos o ambos– son la primera opción. Los broncodilatadores de acción prolongada mejoran la adherencia al tratamiento y su efectividad. Los corticoides inhalados se indican en pacientes con marcada obstrucción al flujo aéreo y respuesta conocida a corticoides. Su uso disminuye la frecuencia de las exacerbaciones. La vacunación antigripal anual está recomendada en todos los pacientes. Con respecto a las intervenciones no farmacológicas, la cirugía del enfisema se recomienda en especiales circunstancias. La rehabilitación que incluya ejercicios, kinesioterapia y nutrición, es una herramienta útil en pacientes con limitación en la actividad física habitual. La oxigenoterapia domiciliaria prolongada mejora la sobrevida de pacientes con hipoxemia crónica severa. Otras intervenciones terapéuticas como la ventilación no invasiva domiciliaria tienen indicación muy específica. Las exacerbaciones agudas deben ser tratadas agresivamente con oxígeno, corticoides, antibióticos, asociación de broncodilatadores, y eventualmente asistencia respiratoria. El rol de la educación pública, del paciente y su familia, es fundamental en la prevención y tratamiento de esta enfermedad.
Palabras claves: EPOC. Consenso Argentino. Guía práctica. Prevención. Diagnóstico. Tratamiento.
Abstract
Due to the increase in morbidity and mortality from Chronic Obstructive Pulmonary Disease (COPD), a group of chest physicians updates the basic knowledge on COPD since the last Consensus in 1994 in order to prepare guidelines for its diagnosis, prevention and treatment . The authors review the definition of COPD together with the most recent information on its pathophysiology. The clinical presentation is summarized together with functional evaluation and imaging. Early diagnosis by means of functional testing (i.e., spirometry) is stressed, emphasizing smoking cessation as the only measure that has been shown to alter the outcome of the disease. Smoking cessation strategies are described as well as pharmacological and non-pharmacological treatment. In the pharmacological section, the use of inhaled bronchodilators (anticholinergic, beta 2 adrenergic agonists or both) is considered the first option for treatment. Long acting bronchodilators improve patient compliance and treatment effectiveness. Inhaled corticosteroids are indicated for patients with severe airways obstruction and known response to corticosteroids. These agents can diminish the number of exacerbations. Annual influenza vaccination is recommended in all patients. In the non-pharmacological section, surgery for emphysema is suggested in particular cases. Rehabilitation, including exercise training, kinesitherapy and nutrition, is a useful tool for patients who are physically disabled. Long-term oxygen therapy at home improves survival in patients with severe chronic hypoxemia. Other therapeutic interventions such as non-invasive home ventilation have specific indications. Acute exacerbations must be aggressively treated with oxygen, corticosteroids, antibiotics, combination of bronchodilators, and eventually respiratory support. The role of public education of the patients and their families is essential in the prevention and treatment of the disease.
Key words: COPD. Argentine Consensus. Practices guidelines. Prevention. Diagnosis. Treatment.
Definición
La enfermedad pulmonar obstructiva crónica (EPOC) abarca aquellas enfermedades respiratorias que cursan con obstrucción no totalmente reversible del flujo aéreo. La limitación es progresiva y está asociada a una respuesta inflamatoria1. El diagnóstico de EPOC debe ser considerado en cualquier paciente que tenga síntomas crónicos de tos, expectoración, disnea y/o historia de exposición a factores de riesgo para la enfermedad. La definición es básicamente fisiológica, por lo que requiere para confirmar el diagnóstico un estudio espirométrico con Volumen Espiratorio Forzado del Primer Segundo (FEV1) menor al 80% del valor teórico normal y una relación FEV1 / Capacidad Vital Forzada (FVC) menor al 70% sin respuesta o parcialmente reversible a la medicación broncodilatadora.
La bronquitis crónica (BC) se define en términos clínicos y se caracteriza por presentar los enfermos que la padecen, tos y expectoración la mayor parte de los días durante no menos de 3 meses consecutivos y como mínimo dos años sucesivos; deben excluirse enfermedades broncopulmonares que pueden cursar con esta sintomatología. Algunos enfermos pueden cumplir con los criterios clínicos de la enfermedad sin presentar obstrucción al flujo aéreo y por lo tanto no se deben incluir en el concepto de EPOC.
El enfisema (E) se define desde el punto de vista anatomopatológico por la destrucción de las paredes alveolares, sin fibrosis obvia, lo que genera un anormal y permanente agrandamiento de los espacios alveolares distales al bronquiolo terminal. Esta situación produce una disminución de la elasticidad pulmonar favoreciendo el colapso y la obstrucción en vías aéreas periféricas. El diagnóstico de esta entidad puede efectuarse por las características clínicas y estudios complementarios (tomografía axial computarizada de tórax, Capacidad de Difusión de monóxido de carbono -DLCO-, medida de la retracción elástica).
Como en el caso de BC, para aceptar que el E se incluya en la categoría de EPOC se debe constatar la limitación del flujo aéreo.
Los pacientes con asma crónica persistente con obstrucción no reversible no se distinguen de los de EPOC en el estado actual del conocimiento.
Epidemiología
Al investigar prevalencia y mortalidad de la EPOC, se deben considerar diferencias en terminología, clasificación, criterios de diagnóstico clínico, espirométrico y epidemiológico, de condiciones patológicas similares, registro y codificación de certificados de defunción que puedan llevar a inexactitudes de diagnóstico o comunicación además de los factores que influyen en el desarrollo de la enfermedad2-6. Los datos epidemiológicos actuales, en particular los que expresan prevalencia, pueden estar sesgados y con tendencia al subregistro2, 5, 7.
Es de suma importancia para considerar el avance de esta patología; el mayor consumo de tabaco de la población y el aumento de la mortalidad por EPOC registrados en los certificados de defunción6, 8-11. La prevalencia del tabaquismo en la población general y sus distintos estratos nos permite explicar el progreso de la enfermedad en una población a lo largo del tiempo por lo que se vislumbran estimaciones de prevalencia de EPOC partiendo de estos datos6, 9.
En Argentina, al menos 1 de cada 3 personas reconoce consumir tabaco en forma habitual y existen evidencias de que el consumo comienza tempranamente en la adolescencia12-14 . La prevalencia entre los médicos de Argentina alcanza el 25% condicionando su opinión para reconocerlo como adicción y también en su actitud contra el consumo14 .
Las causas de muertes denunciadas en los certificados de defunción, si bien imperfectos, son registros uniformes que a lo largo del tiempo ofrecen un control accesible y continuo que permite una estrecha vigilancia de la enfermedad y deben considerarse como un recurso a ser optimizado con acciones de política sanitaria y/o educación médica continua.
La falta de diagnóstico, codificación y estandarización adecuada de los certificados de defunción en el mundo se describe como la principal causa que dificulta la interpretación y comparación de los datos3.
La evolución de las tendencias de las tasas ajustadas por edad y sexo, nos ofrecerán un mejor modelo de la realidad. Un reciente estudio describe la evolución de la mortalidad en nuestro país en 18 años; para 1998 se describe una tasa de mortalidad de EPOC de 27.16 por 100.000 evidenciando un aumento de 113% desde 1980, y en el mismo período la mortalidad por asma disminuyó un 30% (3.37 a 2.18 por 100.000)15. Al ajustar por sexo se evidencia el neto predominio del sexo masculino, pero con un preocupante y sostenido ascenso (154%) en el sexo femenino15. Estos hallazgos son coincidentes con lo comunicado en recientes revisiones internacionales2, 8.
Factores de riesgo
Los factores de riesgo involucrados en el desarrollo de EPOC son múltiples e interactúan favoreciendo su aparición, siendo los más identificados los inherentes al huésped y a la exposición medio ambiental.
Factores del huésped
Factores genéticos: La deficiencia de alfa-1 antitripsina de origen hereditario, aunque infrecuente, es el factor genético mejor documentado. La participación de otros genes no ha sido claramente definida16.
Hiperreactividad de la vía aérea: El asma bronquial y la hiperreactividad de la vía aérea han sido factores de riesgo identificados para la aparición del EPOC, aunque se desconoce cómo esta última influye en su desarrollo17.
Desarrollo del pulmón: El desarrollo del pulmón está relacionado con los procesos que ocurren durante la gestación, el peso al nacer y la exposición ambiental durante la infancia18. El fumar durante la gestación puede producir alteraciones en el desarrollo pulmonar fetal, con disminución de la función y cambios en el sistema inmunológico19, 20.
Sexo: La EPOC tiene tendencia familiar y se presentaba más frecuentemente en el sexo masculino. Actualmente, debido al incremento del hábito tabáquico en las mujeres, la diferencia entre ambos sexos se ha reducido21.
Factores de exposición medio ambiental
Tabaquismo: La exposición al humo de tabaco es la que produce la mayor prevalencia de síntomas respiratorios, caída de los flujos aéreos (FEV1) y los más altos índices de morbilidad y mortalidad. No todos los fumadores desarrollan enfermedad obstructiva, sugiriendo que el factor genético puede modificar la susceptibilidad individual. Cabe mencionar que los fumadores de pipa y cigarros muestran mayor morbilidad y mortalidad que los no fumadores21-24.
Exposición ocupacional: Cuando la exposición a polvo, gases y humos es intensa y prolongada es causa de síntomas respiratorios y descenso del FEV1, independientemente del tabaquismo. No obstante, el deterioro de la función pulmonar se acentúa al asociarse con él, y está en relación con los años de fumador y cantidad diaria de cigarrillos25-27.
Exposición ambiental: Aunque la polución ambiental pareciera ser menos perjudicial si se la compara con el tabaquismo, la intradomiciliaria aumenta la tendencia del desarrollo de EPOC en el sexo femenino al utilizar combustible como la madera y fuel oil28, 29.
Infecciones: Se han relacionado las infecciones respiratorias reiteradas durante la infancia con función pulmonar reducida y con un incremento en los síntomas respiratorios en la vida adulta30.
Factores socio-económicos: Existen evidencias de que la relación es inversamente proporcional al riesgo de padecer EPOC31. Aún no está dilucidado si esta relación refleja una mayor exposición a contaminantes intra y extra domiciliarios, hacinamiento, problemas nutricionales y otros factores que están directamente asociados con un bajo nivel socioeconómico32.
Patogénesis
El proceso central en la patogenia de la EPOC es la inflamación de las vías aéreas y la destrucción del parénquima pulmonar. Ambas alteraciones producen la limitación al flujo aéreo, característica esencial de esta condición. El daño es causado principalmente por fumar cigarrillos o la exposición a otros humos, gases o partículas nocivas que desencadenan el proceso inflamatorio33-36.
Las vías aéreas centrales muestran disminución del diámetro interno acompañada de un infiltrado de células inflamatorias en la superficie del epitelio bronquial. Existe predominio de macrófagos y linfocitos T en la mucosa y aumento de los neutrófilos en la luz bronquial34.
En las vías aéreas periféricas la inflamación crónica da lugar a un proceso de reparación de la pared en continua ejecución, el cual se agrega al incremento de la síntesis de colágeno y cicatrización tisular favoreciendo el estrechamiento del lumen y la limitación al flujo aéreo. Se destaca la inflamación de la pared bronquial, la fibrosis parietal, la metaplasia caliciforme y la oclusión de la luz por tapones mucosos34.
El proceso inflamatorio de las vías aéreas está asociado con alteración en la relación entre citoquinas pro y antiinflamatorias. Hay disminución de la interleuquina 10 (IL-10) (antinflamatoria) y aumento de IL-8 (proinflamatoria), la cual promueve la quimiotaxis de neutrófilos, y del factor de necrosis tumoral a (TNF-a) el cual activa las moléculas de adhesión36-38.
Otros dos procesos, además de la inflamación, actúan en la patogénesis de la EPOC: a) la alteración del equilibrio entre proteasas y antiproteasas; b) el estrés oxidativo39. En la inflamación crónica de la EPOC se observa un incremento del infiltrado celular de macrófagos, de linfocitos T –fundamentalmente CD8+– y neutrófilos, que son las fuentes más importantes de producción de metaloproteinasas, catepsinas y elastasas35, 40-43. Estas excederían marcadamente la acción de las antiproteasas produciendo la destrucción del parénquima pulmonar44. A su vez, los radicales tóxicos de oxígeno libre en la EPOC amplificarían el proceso inflamatorio produciendo una inhibición oxidativa de la alfa1 antitripsina, favoreciendo así un mayor desequilibrio en el balance proteasas–antiproteasas44. Como mecanismo alternativo en la producción de enfisema se ha propuesto recientemente la apoptosis acelerada de las células endoteliales y epiteliales45.
Durante las exacerbaciones de la EPOC se ha descripto un aumento de la infiltración eosinofílica, lo cual daría sustento al tratamiento con corticoides inhalados con el objeto de prevenir la misma46-47. No obstante, no todos los estudios han arrojado iguales resultados en este sentido48-49.
En la EPOC avanzada se asocia con frecuencia hipertensión pulmonar causada por inflamación y remodelación del lecho vascular y/o vasoconstricción hipóxica. Se ha descripto engrosamiento de la íntima causado por la proliferación de células de músculo liso y depósito de fibras elásticas y colágeno así como un infiltrado de linfocitos T (CD8) en la adventicia50-52. Su observación en fumadores con EPOC leve sugiere que otros factores, además de la hipoxemia, pueden jugar un papel en el desarrollo de hipertensión pulmonar53. También la destrucción del lecho vascular en el enfisema puede causar o contribuir al desarrollo de la hipertensión pulmonar.
Diagnóstico de EPOC
Cuadro clínico
a] Síntomas: La limitación al flujo aéreo que se produce en la EPOC puede avanzar sin ser detectada durante años si no se realiza una espirometría. Los pacientes suelen presentar una larga historia de síntomas y signos antes de su primera consulta. Habitualmente son fumadores o ex-fumadores durante aproximadamente 20 años o más, quienes presentan tos y expectoración que puede ser de cantidad muy variable, generalmente escasa, mucosa y, a veces, mucopurulenta. Estos síntomas suelen comenzar varios años después de iniciado *o aun abandonado– el tabaquismo. Más adelante, presentan exacerbaciones caracterizadas por aumento de la tos y expectoración, sibilancias audibles y, en ocasiones, disnea. Estas exacerbaciones son causadas por infecciones de las vías aéreas o factores ambientales. Los cuadros son recurrentes, especialmente en la época invernal, y prolongados, extendiéndose tres a cuatro semanas.
Con el paso de los años y la progresión de la enfermedad las exacerbaciones son cada vez más frecuentes y comienza la disnea de esfuerzo que es lentamente progresiva. Dado que este síntoma aparece en la edad media de la vida, el paciente suele disminuir su exigencia física, deportiva o aun aquellas actividades de la vida diaria, reacomodándose a niveles menores pero sin decidirse todavía a abandonar el cigarrillo. La disnea progresa a niveles cada vez más grave, siendo recién entonces motivo de la primera consulta1. La obstrucción al flujo aéreo suele ser entonces importante, presentando un FEV1 entre 0.8 y 1.5 litros, aunque la magnitud de la disnea no suele ser estrictamente proporcional al deterioro funcional, influyendo mucho la percepción subjetiva del paciente. Episodios agudos, con características clínicas similares a las de una crisis asmática, pueden aparecer en el curso de la enfermedad agravándola. En los estadios más avanzados la disnea se produce con los menores movimientos y pueden aparecer síntomas secundarios a la hipercapnia como cefaleas matinales y episodios de desorientación o somnolencia, particularmente en las exacerbaciones. Algunos pacientes, especialmente aquellos que mantienen una ventilación minuto elevada sin hipercapnia, presentan pérdida de peso causada por disminución de la masa corporal y deterioro de su estado nutricional54, 55. La pérdida de capacidad física y de la aptitud laboral provocan con frecuencia un cuadro de depresión psíquica.
b] Signos: El examen físico en los estadios iniciales puede revelar solamente un aumento del tiempo de la espiración forzada (mayor de 5 segundos) o sibilancias audibles sólo durante dicha maniobra. Rales gruesos pueden auscultarse en las bases. Más adelante se aprecian los signos debidos a hiperinsuflación pulmonar con hipersonoridad a la percusión y disminución acentuada del murmullo vesicular. La excursión diafragmática disminuye y puede observarse, en los casos más avanzados, el signo de Hoover (retracción de la pared costal inferior durante la inspiración).
En los estadios más graves se observa la utilización de los músculos accesorios, tiraje intercostal y supraclavicular, la espiración con los labios entrecerrados y la ocasional adopción de posiciones destinadas a fijar la cintura escapular para utilizar más eficientemente los músculos accesorios y permitir un alivio de la disnea. La cianosis es un signo de hipoxemia avanzada (presión arterial de oxígeno –PaO2– < 60 mm Hg respirando aire). La aparición de ingurgitación yugular, hepatomegalia y/o edemas sugieren hipertensión pulmonar e insuficiencia cardíaca derecha. La presencia de asterixis (flapping) sugiere hipercapnia y la respiración paradojal, definida como depresión inspiratoria abdominal, debe alertar acerca de la posibilidad de fatiga muscular.
c] Espirometría: La espirometría es el estudio más reproducible, estandarizado y objetivo para identificar la limitación de los flujos espiratorios. El FEV1 y la relación FEV1/FVC son los 2 parámetros de mayor utilidad5. El FEV1 es fácilmente medible, tiene menos variabilidad que otros parámetros de obstrucción de la vía aérea y se dispone de tablas de valores de referencia confeccionadas con ecuaciones de predicción según edad, sexo y estatura. A diferencia del asma, la medición del pico flujo espiratorio con aparatos tipo Wright o similares no es recomendable porque sus datos son menos confiables que los espirométricos, no detecta obstrucción leve, y es muy dependiente del esfuerzo56.
La espirometría se emplea en EPOC para diagnosticar la limitación del flujo aéreo, evaluar el grado de severidad, valorar la respuesta al tratamiento e identificar la progresión de la enfermedad.
La relación FEV1/FVC es la medida más sensible de limitación al flujo aéreo. Una relación FEV1/FVC disminuida (< 70%) con un FEV1 mayor que el 80% del teórico, es considerado un signo temprano de limitación al flujo aéreo5. Una relación FEV1/FVC disminuída con un FEV1 menor del 80% del teórico confirman la presencia de obstrucción al flujo aéreo.
Para categorizar la severidad de la obstrucción se debe usar el FEV1 post-broncodilatador expresado como porcentaje del teórico56. Es el "número que debe recordar el paciente". El FEV1 post-broncodilatador es uno de los parámetros para indicar cirugía de reducción de volumen pulmonar y trasplante de pulmón.
A diferencia del asma, en la EPOC la reversibilidad con broncodilatadores es sólo parcial en la mayoría de los pacientes. Se considera respuesta inmediata a los broncodilatadores un incremento del FEV1 y/o FVC del 12% y 200 ml en valores absolutos respecto al basal, 15 minutos después de administrar un aerosol beta2 agonista. La dosis para evaluar la respuesta broncodilatadora es 400 µg de salbutamol en aerosol dosificado, o dosis equipotentes de otros beta2 agonistas. La respuesta al bromuro de ipratropio se evalúa 60 minutos después de su inhalación.
Más de un tercio de los pacientes con EPOC presentan un incremento significativo del FEV1 luego de la inhalación de beta2 adrenérgicos en la primer prueba, y esta cifra alcanza a dos tercios de los pacientes en pruebas seriadas57. La reversibilidad pronunciada del FEV1 sería un factor de mejor pronóstico.
Es importante señalar que algunos pacientes pueden tener respuesta clínica a los broncodilatadores aunque no tengan cambios espirométricos. En estos pacientes se observa un aumento de la capacidad inspiratoria y una modificación de los volúmenes pulmonares como consecuencia de cambios en la compresión dinámica de la vía aérea. La respuesta al tratamiento con glucocorticodes inhalatorios u orales se evalúa con el FEV1 de manera análoga, luego de administrarlos durante 6 a 12 semanas5. Se utiliza para identificar a los pacientes que tienen mayores posibilidades de responder al tratamiento a largo plazo.
La declinación acelerada del FEV1 define la progresión de la EPOC, siendo la media en sujetos sanos, no fumadores, entre 35 y 65 años de edad de 30 ml/año con un límite superior de 50 ml/año57. Los que presentan valores superiores pueden ser definidos como declinadores rápidos (o con "rápido deterioro"). El concepto de declinador rápido es epidemiológico y no debe ser empleado para casos individuales.
Recomendamos que se efectúe espirometría a56: a) todos los pacientes con síntomas respiratorios (tos crónica, expectoración, sibilancias con o sin disnea) sean fumadores o no, b) todos los fumadores de 45 años o más, aun sin síntomas respiratorios, c) pacientes con riesgo de enfermedades ocupacionales (estudiarlos anualmente). Las pruebas espirométricas seriadas en el tiempo dan ventajas potencialmente mayores que una sola prueba esporádica56.
d] Imágenes: Las imágenes en EPOC son de utilidad tanto para el diagnóstico de enfisema como para el de bronquitis crónica. La telerradiografía de tórax permite: la identificación de la alteración de las imágenes vasculares y la detección del aplanamiento de los diafragmas con sensibilidad variable según la severidad del enfisema (94% para el grave, 76% para el moderado y 21% para el leve). No obstante, la radiografía sólo muestra signos indirectos de enfisema moderado o grave y no es un método de cuantificación y distribución confiable58, 59.
La tomografía computada (TAC) permite determinar el tipo de enfisema, su severidad y cuantificar su extensión60. Con alta resolución muestra las lesiones por enfisema y facilita el diagnóstico diferencial con otras hiperclaridades pulmonares y caracterizar al enfisema en sus tipos centrilobulillar, panlobular, paraseptal y bulloso61.La tomografía computada de alta resolución (TCAR) puede ser patológica con telerradiografía normal. Hay una relación inversa entre el grado de enfisema evaluado con el score de enfisema en TCAR y la DLCO. La TCAR puede ser patológica aunque las pruebas funcionales sean normales.
En la bronquitis crónica la telerradiografía de tórax puede mostrar engrosamiento de paredes bronquiales y aumento de imágenes parenquimatosas con pérdida de la nitidez de las estructuras vasculares. En la TAC se observa engrosamiento de las paredes bronquiales y atrapamiento aéreo en cortes en espiración58-60.
Las imágenes también son útiles en el diagnóstico diferencial, sus complicaciones (insuficiencia cardíaca, derrame pleural, neumotórax, neumonías y cáncer).y en la progresión de la enfermedad.
Clasificación de la EPOC por su gravedad
Es de utilidad adoptar un sistema de estratificación de gravedad como el propuesto por la Iniciativa Global en EPOC (GOLD), a fin de utilizar un lenguaje común y elaborar adecuada planificación de recursos de salud, efectuar pronóstico y aplicar recomendaciones terapéuticas5, 62. El sistema de estadificación es más bien considerado una herramienta educativa, dado que la correlación entre gravedad de la obstrucción y grado de disnea y alteración del intercambio gaseoso no es estrictamente cuantitativa62-63..
La presencia de un FEV1 post-broncodilatador menor de 80% del valor teórico normal, en combinación con una relación FEV1/FVC x 100 menor de 70%, confirman la presencia de obstrucción no totalmente reversible5. La valoración de la gravedad está basada en el nivel de los síntomas, el grado de las anormalidades espirométricas y la presencia de complicaciones como la insuficiencia respiratoria. Todos los valores del FEV1 que se consideran (salvo que se aclare) son post broncodilatador y en comparación con el valor teórico normal.
Estadio 0: En riesgo – Existen síntomas crónicos (tos y expectoración) pero la espirometría es aún normal (FEV1/FVC > 70% y FEV1 pre BD > 80%).
Estadio I: EPOC leve – FEV1/FVC < 70% pero FEV1 > 80%. Puede o no haber síntomas crónicos.
Estadio II: EPOC moderado – FEV1/FVC < 70% y FEV1 > 50% y < 80 %. Existe generalmente progresión de los síntomas crónicos y el paciente usualmente requiere atención médica por exacerbaciones o disnea de esfuerzo.
Estadio III: EPOC grave – FEV1/FVC < 70% y FEV1 >30 % y < 50%. Suele haber disnea de esfuerzo, deterioro en la calidad de vida y las exacerbaciones son de riesgo.
Estadio IV: EPOC muy grave – FEV1/FVC < 70% y FEV1 < 30% o presencia de insuficiencia respiratoria crónica aun con FEV1 > 30%.
La clasificación mencionada toma esencialmente en cuenta la gravedad de la obstrucción a través del grado de disminución del FEV15. Sin embargo, existe una tendencia a incorporar otros factores como el grado de disnea (síntomas), el índice de masa corporal (estado nutricional) y la prueba de caminata de 6 minutos (tolerancia al ejercicio)5. Este tipo de clasificación multidimensional puede ofrecer un enfoque más integral que aprecie con mayor amplitud la heterogénea repercusión de la EPOC en cada paciente.
Diagnósticos diferenciales
Asma: Es el principal diagnóstico diferencial. El asma es habitualmente considerado separado de la EPOC. Sin embargo, asma y EPOC a veces coexisten en el mismo individuo complicando el diagnóstico de cada condición.
Los pacientes con EPOC habitualmente consultan después de los 35-40 años y tienen una historia de tabaquismo de al menos 20 paquetes-año. El asma puede aparecer a cualquier edad, pero comienza con más frecuencia en la infancia y adolescencia56. La obstrucción de las vías aéreas en la EPOC, es crónica, progresiva, y puede acompañarse de hiperreactividad bronquial (HRB). En el asma, la HRB se encuentra presente en la gran mayoría de los pacientes y el hallazgo clave es la reversibilidad de la obstrucción. Los síntomas en la EPOC rara vez están totalmente ausentes, mientras que en el asma las manifestaciones clínicas son episódicas y hay intervalos libres de síntomas, claramente delimitados, salvo en el asma crónico persistente56. En el asma, la inflamación es predominantemente eosinofílica, con un aumento de linfocitos (CD4) y mastocitos degranulados; afecta todas las vías respiratorias y no se asocia a compromiso del parénquima pulmonar. Es característica la descamación epitelial y la ausencia de fibrosis. En la EPOC, existe una inflamación a predominio neutrofílica que afecta especialmente la vía aérea periférica, donde hay fibrosis. La destrucción del parénquima y la participación del estrés oxidativo son importantes en el enfisema. La respuesta al tratamiento difiere, ya que la inflamación eosinofílica en el asma es suprimida por los corticoides, los cuales inhiben casi todos los aspectos del proceso inflamatorio pudiendo evitar el deterioro de la función pulmonar, mientras que no ejercen efecto sobre la inflamación neutrofílica de la EPOC en la cual su uso a largo plazo no altera la evolución progresiva5, 64.
Un cierto número de pacientes con asma crónico presentan un componente apreciable de limitación irreversible al flujo aéreo («asma crónico persistente»). Existe en ellos un proceso de remodelamiento de la vía aérea y no existe manera alguna de diferenciar ambas entidades, siendo el manejo clínico similar para ambas. Existen, también, pacientes con EPOC que además padecen asma y presentan algunas de sus características.
Bronquiectasias: Los pacientes con bronquiectasias tienen habitualmente un mayor volumen del esputo, mayor purulencia y episodios frecuentes de infección bacteriana. Al examen físico suele observarse dedos hipocráticos y a la auscultación rales subcrepitantes. La radiografía de tórax puede evidenciarlas, aunque la tomografía computada de tórax de alta resolución es el método de elección donde se evidencia la dilatación bronquial y el engrosamiento de la pared de los mismos.
Insuficiencia cardíaca: La historia clínica de EPOC es habitualmente suficiente para el diagnóstico diferencial con insuficiencia cardíaca en pacientes en condición estable. No obstante, la aparición de falla ventricular izquierda puede ser de difícil diagnóstico en las exacerbaciones. La existencia de rales finos basales y la observación de redistribución del flujo sanguíneo, edema pulmonar y/o cardiomegalia en la radiografía de tórax son útiles para establecer su presencia. La disminución de la capacidad vital de un momento a otro (restricción en plazo breve), sin cambios en el grado de obstrucción, es también sugestiva de insuficiencia cardíaca.
Otras enfermedades que cursan con obstrucción crónica al flujo aéreo como fibrosis quística, granulomatosis por talco, aspergilosis broncopulmonar alérgica, y bronquiolitis obliterante, pueden en ocasiones participar del diagnóstico diferencial de la EPOC65, 66.
Otras evaluaciones
Determinación de los volúmenes pulmonares estáticos y de la DLCO
La medición de los volúmenes pulmonares y la DLCO no son imprescindibles para efectuar diagnóstico de EPOC, pero pueden ser muy útiles en algunos aspectos particulares de la enfermedad67.
El estudio de los volúmenes por pletismografía corporal sirve para: 1.- Diagnosticar hiperinsuflación [Capacidad Pulmonar Total (TLC) > 120 %] y atrapamiento aéreo [Volumen Residual (RV) > 140 % o RV/ TLC > 35%]68. 2.- Detectar la presencia de alteraciones funcionales restrictivas coexistentes con la obstrucción al flujo aéreo. 3.- Indicar la cirugía de reducción de volumen69. 4.- Evaluar la respuesta a los broncodilatadores analizando la caída en el RV o un aumento de la capacidad inspiratoria, siendo esta modalidad particularmente útil en los pacientes gravemente obstruidos70. Por el contrario, el valor de los volúmenes pulmonares como factor pronóstico es limitado. La capacidad residual funcional (FRC) y la TLC tienen poca utilidad para el pronóstico de la sobrevida de estos pacientes71.
La principal aplicación actual de la DLCO es diferenciar el enfisema predominante (DLCO < 60%) de la bronquitis crónica y del asma bronquial grave72, 73. También es útil para la evaluación preoperatoria de individuos que van a ser sometidos a resección pulmonar. Su medición está incorporada a todos los algoritmos que evalúan la factibilidad de la resección. El nivel de reducción de la DLCO es un predictor específico pero poco sensible de desaturación durante el ejercicio74.
Gases en sangre arterial
La medición de las presiones parciales de oxígeno (O2) y dióxido de carbono (CO2) en sangre arterial (PaO2 y PaCO2) es esencial para evaluar la suficiencia respiratoria, tanto en los períodos de estabilidad clínica como durante las exacerbaciones agudas. La insuficiencia respiratoria se define con valores (a nivel del mar) de PaO2 < 60 mm Hg acompañados o no por valores de PaCO2 > 45 mm Hg, aunque valores de > 60 mm Hg pero por debajo de los correspondientes a la edad del sujeto y del nivel del mar, ya indican anormalidad del intercambio gaseoso5, 75. La determinación de gases en sangre arterial debe efectuarse con el paciente en reposo luego de un lapso de 20 minutos de respirar aire ambiente, obteniendo la muestra mediante punción arterial. La valoración de la presencia de hipoxemia con saturometría transcutánea es menos confiable que la muestra obtenida por punción arterial56.
Deben efectuarse determinaciones de gases en sangre arterial en todos los pacientes con FEV1 < 40% del teórico, y ante manifestaciones clínicas de insuficiencia cardíaca derecha o un cuadro sugestivo de fallo respiratorio agudo5, 56. Los signos clínicos sugestivos de la presencia de hipercapnia son inespecíficos fuera de las reagudizaciones. Durante las exacerbaciones agudas deben efectuarse determinaciones repetidas de gases en sangre, en particular si: 1) los valores previos son anormales, 2) hay trastornos de conciencia, somnolencia o insomnio, cefaleas, visión borrosa, desasosiego, temblores u otras manifestaciones neurológicas, 3) presencia de infiltrados en la radiografía de tórax, 4) aparición o empeoramiento de un cuadro de insuficiencia cardíaca derecha5, 56.
Evaluación de los músculos respiratorios (MR)
La evaluación de los MR en pacientes con EPOC es importante porque su disfunción puede producir limitación de la actividad física, disnea, retención de CO2 y fracaso en la desconexión de la asistencia respiratoria mecánica (ARM). El compromiso de los MR en EPOC es producido por una combinación variable de desventaja mecánica (debida a la hiperinflación), debilidad (desnutrición, corticoides, etc.), fatiga (en relación con la entrada a ARM y desconexión dificultosa) y cambios adaptativos a cargas respiratorias crónicas76. Recientemente se ha reconocido que el compromiso de los MR es parte de una enfermedad muscular global (miopatía sistémica) en el contexto de la teoría de la compartimentalización muscular77. El papel de los MR y su relación con la carga respiratoria explican la retención de CO2 en pacientes con EPOC estable78.
Los MR pueden ser evaluados mediante la clínica (reclutamiento de los MR, movimientos toracoabdominales anormales, signo de Hoover, etc.), la radiología (altura y movimiento del diafragma mediante radiografía posteroanterior de tórax y radioscopia) y con pruebas funcionales específicas79. De estas últimas, se recomienda la determinación de la fuerza mediante las presiones inspiratoria y espiratoria máxima (Pimax y Pemax)79. La evaluación de la Pemax permite dilucidar la causa de una Pimax baja cuando coexisten hiperinsuflación, desnutrición y/o tratamiento esteroide. La Pemax es normal en el primer caso, y puede estar descendida en el contexto de debilidad muscular periférica en los dos últimos casos.
La fuerza de los MR debería ser explorada en todo paciente con EPOC moderada a severa. Asimismo, su evaluación es útil en pacientes con disnea o hipercapnia que no puede ser explicada por las anomalías de las pruebas funcionales respiratorias. Es también recomendable su determinación cuando se sospecha debilidad muscular periférica tal como en la desnutrición, tratamiento con corticoides y otras enfermedades neuromusculares asociadas. En pacientes con desconexión difícil de ARM y en candidatos a planes de rehabilitación, transplante de pulmón o cirugía de reducción de volumen, las presiones estáticas máximas deben ser de uso rutinario.
Evaluación cardiovascular
La EPOC puede estar asociada con importantes consecuencias hemodinámicas siendo la hipertensión pulmonar la complicación más habitual. La hipoxemia, la acidosis respiratoria y la reducción del lecho capilar pulmonar son los principales factores involucrados en su patogénesis80. Todas las evidencias sugieren que la hipoxemia es la causa principal actuando la acidosis de manera sinérgica81, 82. En pacientes enfisematosos, la pérdida de superficie vascular contribuye con la hipoxemia para aumentar la presión en la arteria pulmonar. En los pacientes con obstrucción moderada de la vía aérea, el aumento de presión puede aparecer sólo en el ejercicio83, 84.
El aumento de la poscarga inducido por el aumento de la resistencia vascular y la elevación de la presión en la arteria pulmonar producen hipertrofia ventricular derecha. El aumento en la poscarga lleva a la disminución del volumen minuto cardíaco aun en reposo.
Función ventricular derecha: en el ejercicio moderado sostenido, la presión de la arteria pulmonar y la presión de fin de lleno en el VD aumentan85-87. La hipertensión pulmonar se incrementa a medida que progresa la obstrucción y aparecen hipoxemia y acidosis. Puede llegar a valores tan elevados como 45 mm Hg de media (normal media 20 mm Hg en reposo). Frente a valores más elevados hay que pensar en otras causas. La fracción de eyección puede estar disminuida como consecuencia del aumento de la precarga y/o poscarga o por disminución de la contractilidad.
Función ventricular izquierda: la detección de insuficiencia ventricular izquierda no es fácil. Cuando aparece deben buscarse factores extrapulmonares (enfermedad coronaria, hipertensión arterial, alcoholismo, etc.)88, 89. En ausencia de factores extrapulmonares, la hipoxemia y el aumento sostenido de la poscarga por la presencia de presión pleural media negativa pueden causar alteraciones de la función ventricular izquierda.
Técnicas de evaluación de la función cardíaca en EPOC
Telerradiografía de tórax: la medición del ancho de la arteria pulmonar descendente derecha puede detectar hipertensión pulmonar cuando es mayor de 16 mm, o según otros autores igual o mayor de 20 mm. Otro método disponible y probablemente más preciso es la medición de la relación hiliar/cardiotorácica con una sensibilidad de 95% y especificidad del 100%.
Electrocardiograma: las manifestaciones habituales son P picudas en DII, DIII, y aVF compatibles con agrandamiento auricular derecho89, 90. La rotación horaria y bajos voltajes del QRS sugieren EPOC pero no son diagnósticos. El QRS > 100° y el r/S en V5 < 1 son otros datos de utilidad. Las arritmias supraventriculares, comunes en las exacerbaciones agudas agravan la situación al disminuir aún más el volumen minuto cardíaco 91.
La tomografía helicoidal, la angiografía y el dímero D son útiles para descartar tromboembolismo pulmonar.
Ecocardiografía: la dimensión del ventrículo derecho y el grosor de sus paredes pueden ser evaluados por eco bidimensional utilizando la posición de visión de cuatro cámaras. El ecocardiograma Doppler permite diagnosticar y cuantificar elevaciones moderadas a severas de la presión en la arteria pulmonar cuando existe una insuficiencia tricuspídea asociada92, 94.
Pruebas de ejercicio
La incapacidad para realizar esfuerzo físico es un síntoma frecuente de la EPOC. Esta limitación tiene un origen multifactorial, involucrando en su patogénesis las respuestas anormales de la función respiratoria, cardiovascular, metabólica y muscular frente al ejercicio95. Debido a que los exámenes funcionales en reposo no permiten prever adecuadamente el grado de incapacidad del paciente para realizar esfuerzo físico, se recurre a la evaluación mediante pruebas regladas, siendo las más empleadas las pruebas de marcha y la prueba de ejercicio cardiopulmonar. Las pruebas de marcha de 6 o 12 minutos de duración, o prueba de marcha con esfuerzo progresivo (shuttle walk test) son pruebas sencillas, que requieren mínimo equipamiento y poseen aceptable reproducibilidad cuando el paciente es adecuadamente entrenado para realizarlas. Los parámetros habitualmente medidos antes, durante y al finalizar la prueba incluyen la distancia recorrida, la frecuencia cardíaca, la frecuencia respiratoria, la saturación de oxígeno y la evaluación de la gravedad de la disnea96, 98. La prueba de ejercicio cardiopulmonar en cinta o bicicleta ergométrica permite valorar de manera integral los mecanismos fisiopatológicos causantes de la intolerancia al esfuerzo a través de la medición de diferentes parámetros ventilatorios, metabólicos y cardiovasculares. Las indicaciones clínicas más frecuentes de la prueba de ejercicio en la EPOC son97: determinar objetivamente la capacidad para realizar esfuerzo, valorar la severidad de la discapacidad, diagnosticar las causas del impedimento para el ejercicio, identificar las respuestas fisiológicas anormales durante el esfuerzo, evaluación previa al ingreso a un programa de rehabilitación, evaluación del resultado de un programa de entrenamiento o una terapéutica específica, valoración del riesgo quirúrgico y evaluación de la necesidad de oxigenoterapia ambulatoria97.
Evaluación nutricional
El deterioro nutricional afecta la función respiratoria per se. Se ha descrito debilidad muscular respiratoria (valores bajos de Pimax y Pemax) y reducción de la masa muscular diafragmática en pacientes desnutridos sin EPOC (< 70% del peso ideal)99. Un 20 a 30% de los pacientes ambulatorios con EPOC tienen bajo peso o alguna evidencia de compromiso nutricional99, 100. De hecho, hay pacientes con peso normal que presentan disminución del compartimiento muscular (aproximadamente 11%). En los pacientes hospitalizados la prevalencia de desnutrición es del 50% y llega al 60% en presencia de fallo respiratorio agudo.
El deterioro del estado nutricional en EPOC aumenta la susceptibilidad a infecciones, disminuye la capacidad para realizar ejercicio, incrementa la frecuencia de hospitalización y es un factor que predispone al fallo respiratorio agudo. La bibliografía concuerda en dividir a los pacientes con EPOC en los que tienen peso estable y los que presentan tendencia a disminuir de peso. La pérdida de peso entraña un peor pronóstico y la expectativa de vida disminuye en 2.9 años100.
Los factores que llevan al descenso de peso son: ingesta insuficiente, termogénesis inducida por la alimentación, gasto energético en reposo aumentado, ausencia de respuesta adaptativa a la desnutrición, respuesta inflamatoria sistémica y exacerbaciones agudas de la enfermedad.
Está bien establecido que la hipofosfatemia, hipercalemia o hipocalemia, hipomagnesemia e hipocalcemia se asocian a una disminución de la fuerza global de los músculos respiratorios y son factores precipitantes o coadyuvantes de insuficiencia respiratoria aguda101.
En conclusión, los pacientes deberían ser instruidos para adquirir buenos hábitos alimentarios. El peso debe ser estable y aproximarse al peso ideal. Debe intentarse corregir el balance calórico si están mal nutridos. Varias comidas de volumen reducido pueden ayudar a mantener las necesidades calóricas sin producir o agravar la disnea. Las dietas especiales o la nutrición "forzada" no están recomendadas en la actualidad.
Evaluación de las alteraciones respiratorias durante el sueño
a) Hipoxemia asociada a la fase Movimientos Oculares Rápidos (REM):
La fisiopatología de la hipoxemia asociada a la fase REM en los pacientes con EPOC puede atribuirse a la mayor dependencia de la ventilación al uso de los músculos accesorios por ser el diafragma poco eficiente. En este contexto, la caída del tono muscular durante la fase REM compromete la ventilación al afectar la función de los músculos accesorios.
El impacto de la hipoxemia nocturna sobre el desarrollo de hipertensión pulmonar no está aclarado aún. Una situación especial es la de los pacientes con PaO2 entre 55 y 65 mm Hg en vigilia, en quienes se sospecha que durante el sueño puedan tener valores de PaO2 inferiores a 55 mm Hg. Durante las últimas dos décadas se sospechó que estos pacientes podían tener una evolución más rápida de la hipertensión pulmonar102, 104. Sin embargo, el desarrollo de hipertensión pulmonar en pacientes con EPOC parece requerir un umbral de gravedad y duración de la enfermedad105. El único estudio prospectivo controlado que comparó la evolución sin oxígeno de los pacientes con EPOC y moderada hipoxemia en vigilia que desaturaban y no desaturaban por la noche, no mostró diferencias significativas entre ambos grupos en la sobrevida, evolución hemodinámica, y necesidad de oxigenoterapia crónica domiciliaria (OCD)106. Esto es consecuente con dos estudios recientes en los que no se encontró sobrevida más larga en pacientes con hipoxemia ligera a moderada que recibieron OCD107, 108. Debe considerarse, sin embargo, que no hay estudios de evolución de la masa eritrocitaria ni de calidad de vida en pacientes con EPOC e hipoxemia moderada. En consecuencia, no parece estar indicado hacer estudios saturométricos durante el sueño a los pacientes con EPOC y PaO2 en vigilia fuera del rango en que se indica OCD. La saturometría nocturna tampoco parece aportar elementos de juicio nuevos en pacientes con PaO2 en vigilia < a 55 mm Hg.
b) Presencia de apneas o hipopneas durante el sueño (SA/HS).
Los pacientes con EPOC en los que se sospecha la presencia del SA/HS independientemente de su PaO2 en vigilia constituyen un problema diferente. Estos pacientes tienen habitualmente desaturaciones muy marcadas durante todo el sueño y el SA/HS compromete su calidad de vida y sobrevida en forma independiente de la EPOC109, 110. Los síntomas cardinales compatibles con SA/HS son hipersomnolencia, ronquidos y evidencia de apneas relatadas por el compañero de habitación. Estos pacientes tienen frecuentemente hipertensión arterial sistémica asociada111. Dada la alta especificidad de los síntomas se recomienda hacer polisomnografía a todos los pacientes con EPOC e hipersomnolencia con escala de Epworth superior a 13 o evidencias de apnea por terceros112. Los estudios de saturometría nocturna están poco indicados ya que generalmente son positivos y no ahorran la práctica de una polisomnografía (PSG) en la que además, en la misma noche, se puede evaluar la combinación ideal de ventilación a presión positiva continua (CPAP) y oxígeno para cada paciente.
Evaluación de la calidad de vida
Las mediciones de calidad de vida relacionada con la salud (HRQoL) se han vuelto frecuentes debido a que en las etapas avanzadas de enfermedades incapacitantes crónicas como la EPOC, mejorar la calidad de vida puede ser un objetivo tan importante como prolongar la sobrevida113, 114. En las etapas iniciales los pacientes suelen interesarse más por sus síntomas y limitaciones que por los parámetros espirométricos de la función respiratoria y es al alivio de aquellos que propende el tratamiento115.
Si bien existe algún grado de correlación entre la HRQoL y las pruebas funcionales respiratorias, éstas explican solo el 50% de aquella. Conocer los valores de función pulmonar no exime de medir la HRQoL del paciente, ya que los resultados de ambas mediciones no son paralelos ni mutuamente intercambiables115. La HRQoL en pacientes con EPOC puede ser medida con instrumentos generales, que sirven para cualquier enfermedad, o bien con instrumentos específicos, diseñados para evaluar a individuos con enfermedades respiratorias. Los instrumentos generales son menos sensibles que los instrumentos específicos para detectar pequeños cambios en respuesta a intervenciones, aunque por abarcar un espectro más amplio permiten la comparación entre diferentes enfermedades y detectan mejor el impacto de los efectos adversos de los tratamientos. A su vez los instrumentos específicos son más sensibles y permiten detectar mejor la progresión de la enfermedad o los cambios favorables inducidos por los tratamientos115. Los instrumentos generales más comúnmente citados son el cuestionario SF-36 y el Nottingham Health Profile116. Los instrumentos específicos para las enfermedades respiratorias más usados son el Chronic Respiratory Questionnaire (CRQ), el St. George's Respiratory Questionnaire (SGRQ) y el Seattle Obstructive Lung Disease Questionnaire (SOLQ)117, 119.
Dado que no existe un instrumento claramente superior a los otros y universalmente utilizado, parece razonable seleccionar el que se adecue a las necesidades, familiarizarse con sus características y emplearlo regularmente.
Evaluación preoperatoria
Los pacientes con EPOC tienen más riesgo de complicaciones pulmonares posquirúrgicas que dependen del estado de la función respiratoria, de la condición clínica general del paciente y de factores relacionados al acto quirúrgico en sí, tales como la región anatómica intervenida, el procedimiento anestésico y las drogas empleadas durante el mismo120, 122.
La cirugía torácica y abdominal presentan un riesgo potencial más elevado de complicaciones pulmonares postoperatorias, que en el caso de las intervenciones abdominales aumenta a medida que la incisión se acerca al diafragma120, 122.
El riesgo de la anestesia general es mayor que el de la epidural y los bloqueantes neuromusculares de acción prolongada tienen mayor proporción de eventos adversos que los de acción breve122.
Frente a una intervención programada, la condición clínica y funcional del enfermo debe optimizarse, recomendando postergarse la cirugía cuando el paciente se encuentre cursando una exacerbación de su enfermedad. La evaluación preoperatoria debe constar de una historia clínica, examen físico detallado que incluya la medición del peso corporal y una espirometría. Si bien las evidencias no son concluyentes, algunos estudios sugieren un mayor riesgo de complicaciones pulmonares posquirúrgicas cuando el FEV1 o la FVC resulten menores al 70% del teórico o cuando la PaCO2 sea mayor a 45 mm Hg122, 125.
En las resecciones pulmonares debe considerarse el riesgo inherente al acto quirúrgico, la contribución funcional del parénquima a extirpar y la condición funcional remanente.
En este tópico es esencial un cuidadoso examen funcional que debe incluir: espirometría, gases en sangre, DLCO, test de marcha y/o shuttle test y determinación del consumo de oxígeno máximo (VO2) mediante una prueba de ejercicio126. Con el objetivo de reducir al mínimo la morbimortalidad postquirúrgica se ha propuesto un algoritmo que contempla una secuencia de evaluación progresiva incluyendo al FEV1, DLCO y VO2 máximo, que se complementa con la estimación de sus valores posoperatorios125.
Tratamiento no farmacológico
Se ha categorizado la evidencia bibliográfica en: tipo A cuando la recomendación es sustentada por estudios randomizados y controlados con significativa cantidad de datos; tipo B cuando la recomendación es sustentada por estudios randomizados; tipo C cuando la recomendación es sustentada por estudios no-randomizados u observacionales; y tipo D cuando la recomendación es sustentada por un panel de expertos.
A. Educación
Como en toda enfermedad crónica la educación del paciente en la EPOC es esencial. Sin embargo, el rol de la educación ha sido poco estudiado. La educación obviamente mejora la función pulmonar y/o la tolerancia al ejercicio (Evidencia B), pero tiene otros efectos importantes como veremos luego1.
Diferentes organizaciones que han elaborado sus guías de manejo de la EPOC le han asignado disímil importancia. Así, las guías de The National COPD Awareness Panel (NCAP) de Estados Unidos de Norte-américa establecen que los pacientes que han recibido educación con respecto a su enfermedad, tienen mayores probabilidades de cumplir los planes terapéuticos y buscar atención precoz en las exacerbaciones, y que instruir a los pacientes disminuye las demandas de los servicios de salud y en consecuencia los costos57.
En el GOLD se establece que la educación mejora: la calidad de vida, el éxito en la cesación del hábito de fumar (Evidencia A), la respuesta del paciente en las exacerbaciones (Evidencia B), y la posibilidad del paciente de entender y aceptar decisiones terapéuticas en la enfermedad avanzada (Evidencia B)5. Es fundamental que el paciente conozca la naturaleza de su enfermedad, los factores que la agravan, y la ayuda que brinda hoy un tratamiento multidisciplinario. El contenido debe ser adaptado a la situación social y cultural de cada paciente. La comunicación eficiente aumenta la adherencia a los diferentes tratamientos farmacológicos y no farmacológicos.
Los componentes básicos de un programa de educación comprenden5, 56, 57, 67, 127: a) Información para la cesación de fumar; b) Información sobre los tratamientos disponibles y sus fundamentos; c) Importancia de la vacunación antiinfluenza y en algunos casos de la antineumocóccica; d) Programa de ejercicios y asesoramiento en nutrición y estilo de vida; e) Uso de inhaladores, métodos para mejorar su disnea y f) Pautas para el manejo y prevención de las exacerbaciones, con plan escrito.
La educación debe comenzar en la primera visita, ser continua y, de ser posible, debe incluir a un familiar directo. El método dependerá de las posibilidades de cada lugar. En servicios especializados será importante contar con un programa de educación dentro del programa de rehabilitación. El programa de educación debe incluir material escrito y reuniones grupales, coordinadas por un especialista, un psicoterapeuta y un kinesiólogo especializados, con mostración de técnicas inhalatorias, técnicas para mejorar la disnea y consejos en el estilo de vida de acuerdo con la severidad de su afección.
La educación es más efectiva cuando es interactiva y en pequeños grupos (Evidencia B). La educación y las pautas de automanejo reducen los costos por internación y el requerimiento de consultas. Su costo es diferente en los distintos países y depende de la organizacion de los servicios de salud.
B. Rehabilitación
Los objetivos principales de la Rehabilitación Respiratopia (RR) son: reducir los síntomas, mejorar la calidad de vida y el rendimiento físico y social del paciente. Este tratamiento cubre problemas no pulmonares que afectan a estos pacientes, como la falta de acondicionamiento físico, el aislamiento social, las alteraciones emocionales (en especial la depresión), la pérdida de masa muscular por desuso y posiblemente también por un defecto muscular particular de esta enfermedad que sería reversible con RR128, 133 . Los pacientes con EPOC en todos sus estadios son beneficiados por esta disciplina de tratamiento, mejorando la tolerancia al ejercicio, la disnea y la percepción del estado de salud (calidad de vida) medido por instrumentos validados (Evidencia A)134, 138. Datos controlados indican que el costo de atención de estos pacientes disminuyen con la aplicación de este tratamiento (Evidencia A)137.
Los beneficios de la RR se mantienen luego de un período de entrenamiento formal en un programa. Asimismo, se han informado los beneficios de la RR en programas con pacientes internados, ambulatorios y también en programas domiciliarios con menor nivel de complejidad y supervisión (Evidencia A)138, 140. Esto último es particularmente importante en Argentina, donde programas ambulatorios y domiciliarios con baja complejidad y supervisión son más factibles de ser implementados141. Por lo tanto, la creación de programas de baja complejidad es prioritaria para que estén disponibles en todo el país.
Si bien lo ideal es que los programas de rehabilitación cuenten con varios tipos de profesionales, lo imprescindible para el funcionamiento de un programa de RR, además del abandono del tabaco, sería un profesional que prescribiera el ejercicio, que es la base fundamental de la RR, y un médico encargado del ajuste del tratamiento farmacológico. Ambos compartirían la función educativa que el programa debe tener129, 131. En pacientes con anormal índice de masa corporal la consulta con un nutricionista es recomendable, como también la asistencia psicológica en pacientes con problemas emocionales, en especial depresión.
En cada programa de rehabilitación debe establecerse qué medidas de evaluación se tomarán a los participantes del programa, antes y después, para poder cuantificar los resultados de esta intervención y definir así los resultados favorables y las áreas que aún requieren ser mejoradas.
Se recomienda realizar: a) Historia clínica y examen físico; b) Prueba de función pulmonar con prueba post-bronco dilatador; c) Medición de la capacidad de ejercicio (Prueba de 6 minutos o test de shuttle o prueba submáxima validada o test de ejercicio cardiopulmonar); d) Medición de la disnea; e) Medición del estado de salud (calidad de vida) por un cuestionario bien validado (lo ideal es uno específico para enfermedad respiratoria como el Chronic Respiratory Questionnaire o el Saint George Respiratory Questionnaire ). El cuestionario genérico más usado es el Medical Outcome Study -Short Fonn 36 (SF-36). Los dos puntos iniciales determinan la elección del paciente para el programa y su estado basal, mientras que los últimos tres son los que se toman al principio y al final del programa para medir los resultados de éste en el paciente129, 131.
Criterios de inclusión: Todos los pacientes con EPOC que presentan limitación para el ejercicio a pesar de un óptimo tratamiento farmacológico, son candidatos para el entrenamiento físico129, 142. Incluso pacientes críticos, que esperan cirugía de trasplante pulmonar o de reducción de volumen, manifiestan una significativa mejoría funcional e incremento en la capacidad para el ejercicio físico, luego de un programa de entrenamiento muscular143. Al respecto, los pacientes pueden ser incluídos durante su internación o en tratamientos ambulatorios. Son requisitos para estos últimos que: a) la enfermedad esté estable y b) el paciente desarrolle una vida independiente144.
Son malos candidatos a ingresar al programa de RR aquellos pacientes con falta de motivación personal, inestabilidad psiquiátrica y coexistencia de enfermedades invalidantes tales como las articulares145. Son condiciones excluyentes de entrenamiento físico: la hipertensión pulmonar severa, el síncope inducido por el ejercicio, la insuficiencia cardíaca congestiva refractaria al tratamiento médico, una angina inestable, infarto de miocardio reciente, la insuficiencia hepática terminal, el cáncer metastásico y trastornos metabólicos descompensados146.
Calidad de vida: Los programas de RR mejoran la calidad de vida de los pacientes con EPOC (Evidencia B)147. Para evaluar la calidad de vida pueden utilizarse tanto cuestionarios genéricos como específicos148. Los primeros, tales como SIP y el SF-36, permiten comparar el estado de salud de dos diferentes enfermedades, mientras los segundos (CRQ, SORQ) son más específicos para una enfermedad dada y más sensibles para detectar cambios ante una intervención determinada. Sin embargo, recientes publicaciones enfatizan la utilidad de los cuestionarios genéricos en la evaluacion de la calidad de vida149, 150 . En los siete estudios randomizados analizados, cinco mostraron evidencias de mejoría en los componentes de los cuestionanos utilizados147.
Disnea: La RR mejora la disnea (Evidencia A). Lacasse analizó 14 estudios clínicos en los cuales la RR mejoró la disnea y el control de la enfermedad151. La Guía de RR del American College of Chest Physicians y de la Ameri-can Association of Cardiovascular and Pulmonary Rehabilitation (ACCP/ AACVPR) informó 5 estudios randomizados hasta 1996, en los cuales la disnea mejoraba significativamente en este componente del CRQ, la escala de disnea de Borg, el índice de Mahler (BDI/TDI) y la escala analógica visual147.
Entrenamiento de miembros inferiores
Debido a que la limitación al ejercicio fisico en los pacientes con EPOC moderada a grave comienza con la deambulación, la mayoría de los estudios clínicos se han focalizado en el entrenamiento de los músculos de las extremidades inferiores146. Un programa de entrenamiento de los músculos de la deambulación es recomendado por la ACCP/AACVPR con Evidencia A147.
La eficacia del entrenamiento se relaciona con principios generales de la fisiología del ejercicio: intensidad, especificidad y reversibilidad152. Existen dudas sobre si estos principios pueden aplicarse a los pacientes con EPOC; Belman y col. argumentó que la intensidad del entrenamiento era insuficiente como para generar cambios adaptativos en los músculos periféricos153. Sin embargo, una publicación más reciente demostró un comienzo temprano del umbral anaeróbico (AT) en esta patología, por lo cual, con bajos niveles de carga corporal, se ejercía efecto entrenamiento sobre el músculo estriado154. Este mismo autor mostró evidencias de un aumento en la capacidad aeróbica (menor respuesta ventilatoria y menor carga lactácida) post-entrenamiento, a pesar de que la mayoría de los sujetos eran incapaces de tolerar cargas de alta intensidad (60-80% del trabajo máximo)155. Esto fue confirmado por estudios posteriores156.
Si bien los mayores efectos sobre la capacidad aeróbica se ejercen con entrenamiento de alta intensidad, se sugiere alcanzar un umbral crítico de intensidad de trabajo muscular por encima del cual es factible lograr un efecto entrenamiento disminuyendo la demanda ventilatoria y mejorando la capacidad aeróbica157, 158. A tal fin es aconsejable desarrollar una intensidad de carga corporal de al menos 70% del trabajo máximo basal para aquellos pacientes que llegan al AT, y cargas mayores al 90% para aquellos enfermos que no alcanzan el mismo en la prueba basal146. En un estudio nacional, 26 de los 28 pacientes en los que se pudo determinar el AT fueron entrenados por encima de éste (> 20% de la diferencia entre el VO2 pico y consumo de oxígeno a AT)159.
La sesión de entrenamiento debe efectuarse entre 30 y 45 minutos, 3 a 5 días por semana, manteniendo el período de entrenamiento 8 semanas160. En forma alternativa se puede fijar la intensidad del entrenamiento mediante una prueba no invasiva como la prueba de caminata progresiva (shuttle test) o ligeramente debajo o justo en el nivel del Borg máximo161, 162. Otra opción sugerida recientemente es efectuar entrenamiento con intervalos en bloques cortos de cargas del 90% del trabajo máximo, seguidos de períodos del 45% de la carga máxima basal163.
Entrenamiento de miembros superiores
Las áreas de mejoría son: aumento en la capacidad de trabajo de los músculos de la cintura escapular, disminución de la disnea, mejoría de la calidad de vida, y disminución de la demanda respiratoria y metabólica (Evidencia B)147, 53, 159, 164-166.
Entrenamiento de músculos respiratorios
Las áreas de mejoría, especialmente con la técnica de carga resistiva inspiratoria umbral a cargas de trabajo altas (mayor de 30% PiMax) son: aumento en la capacidad de trabajo de los músculos respiratorios (fuerza y tolerancia) y disminución de la disnea (Evidencia B)147, 167, 168.
C. Cirugía en los pacientes con EPOC
La EPOC constituye un factor de riesgo para el desarrollo de complicaciones respiratorias perioperatorias. El riesgo de desarrollo de las mismas está en relación con la severidad de la enfermedad respiratoria y con la localización de la intervención quirúrgica169-172. El riesgo de complicaciones respiratorias puede estratificarse del siguiente modo, según la localización de la cirugía169-172:
| • Cirugía de la cabeza, extremidades | Menor |
| •Cirugía del hemiabdomen inferior | Riesgo |
| •Cirugía del hemiabdomen superior | ↓ |
| •Cirugía con apertura de tórax | |
| •Cirugía con resección pulmonar | Mayor Riesgo |
Cuidados perioperatorios
1. Durante el preoperatorio:
Se recomiendan las siguientes medidas a fin de minimizar el riesgo de complicaciones respiratorias perioperatorias en los pacientes portadores de EPOC67, 169-182: a) El abandono del hábito tabáquico (de ser factible, 8 semanas); b) La optimización del tratamiento broncodilatador. Curso corto de esteroides sistémicos si fuera necesario (ver tratamiento farmacológico); c) Tratamiento antibiótico de una infección canalicular bronquial; d) Para aquellos pacientes programados para cirugía de tórax y del abdomen superior, el entrenamiento preoperatorio en el uso de técnicas para el manejo de la tos y de las secreciones y en las técnicas de expansión pulmonar.
2. Durante la intervención quirúrgica:
Se recomiendan67,169-182: a) De ser factible, limitar la duración de la intervención quirúrgica a menos de 3 horas; b) Utilizar la táctica quirúrgica menos invasiva en los pacientes con limitación severa al flujo aéreo; c) Emplear anestesia locorregional o epidural siempre que sea posible, en los pacientes con grave deterorio funcional (FEV1 < 35% del valor de referencia, PaO2 < 60 mmHg o PaCO2 > 45 mmHg); d) Evitar el uso de pancuronio.
3. Durante el postoperatorio67, 169-182
• Control postoperatorio en el área de Cuidados Intensivos de los pacientes de mayor riesgo.
• Mantener el tratamiento con broncodilatadores a dosis óptimas. Control del dolor postoperatorio.
• Asistencia kinésica respiratoria postoperatoria (manejo de secreciones, uso de espirometría incentivada para favorecer la expansión pulmonar).
• Evitar el uso de fármacos con acción depresora del sistema nervioso central.
Cirugía con resección pulmonar
En los pacientes con EPOC la aparición del cáncer pulmonar es un hecho frecuente. Aproximadamente el 80-90% de los pacientes con cáncer de pulmón padecen concomitantemente EPOC y el 20 a 30% de ellos tienen un grave deterioro de la función pulmonar. El riesgo de desarrollo de complicaciones postoperatorias guarda relación con el estado funcional del paciente y con la cantidad de parénquima pulmonar funcionante a ser resecado67, 169-182.
Indicaciones de los procedimientos quirúrgicos orientados a aliviar los síntomas y mejorar la función pulmonar en los pacientes con EPOC
Algunos pacientes que padecen EPOC que presentan síntomas graves y avanzada limitación al flujo aéreo pueden beneficiarse con procedimientos quirúrgicos destinados a mejorar la función pulmonar y la calidad de vida.
Estos procedimientos incluyen5, 56, 67, 127:
• Bullectomía
• Cirugía de reducción de volumen pulmonar
• Trasplante pulmonar
Indicaciones y selección de los pacientes:
1- Bullectomía: debe considerase en pacientes sintomáticos con bullas que ocupen más de 1/3 del hemitórax, con evidencias radiológicas de áreas de parénquima pulmonar relativamente preservado y comprimido por las áreas bullosas. Es importante tener en cuenta la reserva potencial de reexpansión del pulmón que se pretende recuperar, así como el grado de compresión que ejerce la bulla en el momento de decidir la indicación quirúrgica5, 56, 67, 127.
2- Cirugía de reducción de volumen pulmonar: Es un procedimiento quirúrgico que consiste en la resección quirúrgica de las áreas con mayor grado de destrucción parenquimatosa en pacientes con enfisema pulmonar grave. En pacientes altamente seleccionados la cirugía con resección de volumen pulmonar mejora el grado de obstrucción al flujo aéreo, disminuye el atrapamiento aéreo, incrementa la fuerza generada por el diafragma, aumenta la tolerancia al esfuerzo y mejora la calidad de vida de los pacientes. El beneficio máximo se observa en el primer año luego de la cirugía, declinando posteriormente a lo largo del tiempo5, 56, 67, 127. Mediante la exéresis del 20 al 30% del parénquima pulmonar más dañado, se procura recuperar la retracción elástica perdida, la configuración torácica y la eficiencia de los músculos respiratorios, particularmente el diafragma. Es preferible la resección bilateral en el mismo acto quirúrgico (esternotomía o videotoracoscopia).
De acuerdo al estudio multicéntrico recientemente publicado, los mejores resultados con esta cirugía se obtuvieron en los pacientes con enfisema grave predominante en lóbulos superiores y con baja capacidad de ejercicio máximo luego de un programa de rehabilitación 183.
3- Trasplante: Es la última opción terapéutica para enfermedad avanzada e irreversible5, 56, 67, 127. Los criterios para indicación son: grave impedimento funcional con disnea por mínimos esfuerzos, expectativa de vida limitada a no más de 2 años, sin respuesta al más estricto tratamiento médico y de rehabilitación FEV1 post-broncodilatadores <20%, hipoxemia en reposo, hipercapnia PaCO2 >55 mm Hg, hipertensión pulmonar secundaria, rápido deterioro del FEV1 o exacerbaciones frecuentes y graves, capacidad para desarrollar un programa de rehabilitación, adecuada predisposición psicológica, medio socio-familiar continente, adecuado estado nutricional y ausencia de enfermedad orgánica sistémica grave o no controlada, incluyendo neoplasia reciente o de una afección aguda en estado crítico. El trasplante pulmonar puede ser unilateral (TPU) o bilateral (TPB). El TPU es el más frecuentemente realizado y el TPB es el indicado en pacientes jóvenes (<50 años) o en enfermedad bullosa severa bilateral o colonización infecciosa crónica. El candidato con enfermedad avanzada debe ser referido a un centro especializado en esta práctica, donde se decidirá la conducta final a tomar.
Tratamiento farmacológico
Tratamiento del tabaquismo
Mediante el uso de encuestas metodológicamente diferentes puede deducirse que alrededor de un tercio o más de la población adulta es fumadora184-186. El consumo de tabaco se relaciona con una morbi-mortalidad importante. La pérdida de años de vida es estimada en alrededor de 15 años en la población fumadora187, 188. La abstinencia del consumo es por lejos la medida más importante para disminuir la morbi-mortalidad asociada, reducir el riesgo de desarrollo de la EPOC y/o para evitar su progresión (Evidencia A)189-191. Sin embargo, el tabaquismo es capaz de desarrollar una dependencia psico-física y gestual grave en más del 80% de los que lo consumen, absolutamente comparable a cualquier otro agente adictivo192-198.
El tratamiento del tabaquismo tiene dos pilares: 1) Evitar el inicio, esto es, prevención primaria, la cual debe desarrollarse a través de políticas regulares y permanentes dirigidas a poblaciones blanco, niños y adolescentes; 2) Tratar la dependencia del sujeto sano que fuma, o tratar al paciente con enfermedad ya instalada, y promulgar leyes tendientes a estimular el abandono del consumo (prevención secundaria y terciaria).
El tratamiento individual del tabaquismo en el sujeto dependiente tiene su principal punto de apoyo en la motivación para el abandono; la mayoría de los fumadores desean abandonar el consumo y la mayoría necesita de algún tipo de ayuda para lograrlo186. Por lo tanto, una vez diagnosticado el tabaquismo, se debe motivar para el cambio teniendo en cuenta que tiene diferentes etapas de maduración y que cada una de ellas tiene sus propios principios de éxito y fracaso199. Es importante destacar que el simple consejo médico de pocos segundos de duración en el consultorio, tiene un impacto sobre la abstinencia entre el 2% y el 5%, dependiendo de si la intervención es realizada una sola vez o es repetida en cada consulta (Evidencia A)200-202.
Si el paciente no logra la abstinencia con el solo consejo médico, se debe evaluar el grado de dependencia, utilizando el test de Fagerström, y proponer un tratamiento farmacológico adecuado202. Es importante tener en cuenta ciertas consideraciones antes de iniciar el mismo, como por ejemplo advertir la existencia de una enfermedad pulmonar asociada (cáncer, EPOC), la cual condicionará otra opción terapéutica. Al inicio del tratamiento específico se deberá evaluar el estadio de cambio en que se encuentra el paciente; esto ayudará a una terapéutica más exitosa. El tratamiento farmacológico tiene su base racional en dos hechos: 1) la adicción y 2) la comorbilidad psiquiátrica asociada al tabaquismo. La dependencia física debe ser tratada con nicotina de sustitución, sea en forma de parches o chicles de nicotina, únicas presentaciones en Argentina, pudiendo administrarse simultáneamente203. La comorbilidad psiquiátrica se trata con agentes antidepresivos y esto debe ser así especialmente en pacientes con depresión manifiesta al momento de la consulta, con antecedentes previos de depresión, o en aquéllos que desarrollan un estado depresivo como parte del síndrome de abstinencia204-207. El otro grupo de psicotrópicos frecuentemente utilizado son los ansiolíticos. No hay evidencias concretas de beneficio en cuanto al aumento de la tasa de abstinencia con el tratamiento de los ansiolíticos; sin embargo, pueden ser de beneficio en pacientes con ansiedad asociada al tabaquismo o que la desarrollan durante el curso de su abstinencia. El seguimiento del paciente es fundamental para consolidar la abstinencia. Aunque no ha sido determinado el tiempo de seguimiento, se aconseja realizarlo por lo menos durante 6 meses e idealmente por un año. En algunos casos el tratamiento concomitante con sustitución nicotínica, antidepresivos (bupropion entre otros) y eventualmente consulta psicológica pueden dar mejores resultados206, 207.
El tratamiento en mujeres embarazadas no ha sido hasta el presente convalidado, por lo que se debe aconsejar un tratamiento previo a la gestación. Tanto ellas como los jóvenes de reciente inicio en el consumo y que no tienen consolidada su adicción, podrían beneficiarse con una terapia individual o grupal. En pacientes de riesgo aumentado como son aquéllos con insuficiencia respiratoria y/o ventilatoria severa debería considerarse la hospitalización, en caso de no poder alcanzarse la abstinencia.
Broncodilatadores
Los broncodilatadores inhalatorios han demostrado producir mejoría sintomática en pacientes con EPOC (Evidencia A)208, 209. La ausencia de respuesta a broncodilatadores en una prueba espirométrica no predice la ausencia de efecto en el tratamiento posterior. Recientemente se sugirió la medición de la capacidad inspiratoria que puede demostrar cambios luego del uso de broncodilatadores210.
La mayor parte de los estudios han demostrado que los anticolinérgicos tienen igual eficacia y probablemente efecto más prolongado que los beta-agonistas de acción corta en los pacientes con EPOC, aunque esta última afirmación no ha sido sistemáticamente investigada211, 212. El Lung Health Study, único estudio numeroso controlado y randomizado de uso en el largo plazo, no demostró que el agregado de ipratropium enlenteciera la caída del FEV1 en forma diferente o aditiva a los efectos obtenidos con la suspensión del tabaquismo22. Los efectos adversos son muy infrecuentes y pueden presentarse como hipertensión, rash cutáneo y retención urinaria. No hay evidencia de desarrollo de taquifilaxia 22.
Los broncodilatadores beta-agonistas de acción corta han demostrado mejoría de la tolerancia al ejercicio aun con escaso efecto broncodilatador en la mayor parte de los numerosos estudios randomizados (Evidencia B)127, 213. No hay evidencia de que disminuyan la velocidad de caída del FEV1 en el tratamiento en el largo plazo. No hay datos sistemáticos sobre la incidencia de efectos adversos con el uso de beta-agonistas de acción corta, siendo los más comunes el temblor, la hipocalemia y ocasionalmente el deterioro de la hipoxemia.
Hay menos documentación sobre el efecto de los broncodilatadores beta-agonistas de acción prolongada. Hasta el momento han mostrado escaso efecto sobre el FEV1, pero mejoría en los síntomas y en la calidad de vida214-217.
Hay estudios que documentan el mayor efecto broncodilatador del uso combinado de ipratropium y beta-agonistas de acción corta sobre el uso aislado de cualquiera de estas drogas (Evidencia A)218-221. Recientemente ha sido demostrado que el agregado de beta-agonistas de acción prolongada al ipratropium obtiene mejores resultados que el agregado de salbutamol222. No hay aumento de los efectos adversos con la asociación de ambas drogas, siendo más frecuentes los de los beta adrenérgicos. Ambas categorías de broncodilatadores incrementan la capacidad al ejercicio, sin necesariamente modificar la función pulmonar (Evidencia A)223.
La combinación de ß2-agonistas y/o anticolinérgicos con teofilina puede producir mejoría adicional de la función pulmonar y de los índices de calidad de vida224, 225. Los pacientes con comorbilidad presentan mayor incidencia de efectos adversos con teofilina, lo cual requiere el monitoreo de las dosis terapéuticas.
El incremento de la cantidad de drogas aumenta los costos y eventualmente los efectos adversos. Las combinaciones deben ser evaluadas considerando la relación costo-beneficio.
Actualmente están siendo utilizadas drogas con resultados iniciales promisorios. El uso de bromuro de tiotropium, un anticolinérgico de larga duración de única administración diaria, demostró mejoría en el FEV1 y la FVC comparado a placebo, ipratropium y salmeterol, sin incidencia importante de efectos adversos226-228. También ha demostrado significativa reducción en los índices de disnea y exacerbaciones, y mejoría en la calidad de vida en comparación con placebo e ipratropium. Se ha observado menor hospitalización que con respecto a placebo e ipratropium, y reducción en los costos para el sistema de salud229.
Para mejorar el cumplimiento del tratamiento se prefiere, en la actualidad, a los broncodilatadores de acción prolongada5.
Los pacientes con EPOC leve y sin síntomas no tienen indicación de recibir tratamiento broncodilatador.
En pacientes con síntomas leves debería iniciarse un tratamiento broncodilatador de prueba de aproximadamente tres meses, inicialmente a demanda. Si no hay mejoría de los síntomas del FEV1 o de la tolerancia al ejercicio, debería suspenderse el tratamiento.
En pacientes con obstrucción moderada se recomienda el inicio de tratamiento con broncodilatadores inhalatorios en forma regular. No hay evidencias definitivas de las ventajas de una droga sobre otra, y las mismas deberían ser evaluadas en cada paciente considerando los cambios sintomáticos y la tolerancia al ejercicio (incluida la prueba de caminata de 6 minutos) más que por las modificaciones de la espirometría.
En pacientes con obstrucción grave, el tratamiento combinado de inicio parece la opción más recomendable. (Fig. 1)
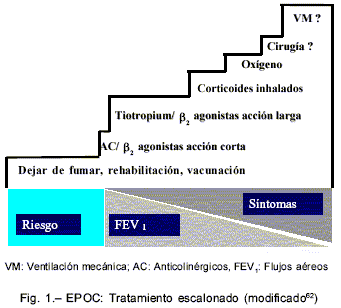
Corticoesteroides
No se recomienda el uso sistemático de corticoides en los pacientes con EPOC; el mecanismo inflamatorio diferente al del asma hace que su uso indiscriminado no sea aconsejado en esta patología mixta que engloba al enfisema, enfermedad de la pequeña vía aérea con cambios en las glándulas mucosas y células caliciformes.
La administración de corticoides orales en cursos breves durante períodos de estabilidad clinica de la EPOC, con evaluación objetiva de la respuesta obtenida, ha sido recomendada a fin de identificar a la población con un importante componente reversible230. Un incremento del FEV1 de al menos un 15% o de 200 ml es considerado como respuesta positiva, pero constituye un pobre predictor para la indicación de corticoides inhalados (Evidencia B)230. Su uso prolongado no es recomendado por sus efectos adversos a largo plazo, como la miopatía esteroidea y la osteoporosis que complican a estos pacientes231-235.
No existe evidencia que nos permita afirmar que los corticoides inhalados a largo plazo (3 años) mejoren la función pulmonar si usamos como indicador de la misma a la declinación anual del FEV1, aunque es necesario señalar que tres estudios demuestran la mejoría de éste en valores absolutos a los 3 a 6 meses de inicio del tratamiento, que se mantiene a los tres años230, 237-239.
Pueden tener acción en la disminución de las exacerbaciones en aquellos pacientes con enfermedad más grave o puede deberse a una acción dosis respuesta (pacientes más graves y mayor dosis de corticoides inhalados)230, 239. En cuanto a la calidad de vida expresada a través de síntomas, cuestionarios o cartillas, hay diferencias para el grupo con corticoides inhalados (Evidencia B)230, 237-238.
Como conclusión final, su uso quedaría restrigido en los pacientes EPOC grave y muy grave (FEV1 <50% del teórico y del 30% respectivamente), con exacerbaciones frecuentes, que requieran uso de antibióticos y corticoides orales (Evidencia B) o en aquellos pacientes en que se documente mediante espirometría la mejoría del FEV1 durante 6 a 12 semanas con dosis elevadas de corticoides inhalados, monitoreando los efectos adversos a largo plazo (Fig. 1).
Oxigenoterapia crónica domiciliaria (OCD)
La oxigenoterapia aplicada en forma prolongada en la EPOC constituye un valedero aporte terapéutico en los pacientes con insuficiencia respiratoria crónica.
La OCD es reconocida como un método terapéutico que prolonga y mejora la calidad de vida de pacientes seleccionados con EPOC avanzada (Evidencia A); al mismo tiempo mejora la relación costo/beneficio240, 241. El oxígeno es reconocido como un medicamento, y por lo tanto tiene indicaciones precisas, dosis adecuadas y tiempo diario de administración.
Las indicaciones de la OCD se originan en el paciente en reposo. Se debe tener presente una detección precoz, de manera de evitar la progresión de algunas manifestaciones de la enfermedad (hipertensión pulmonar, poliglobulia). Toda indicación de OCD debe incluir la valoración de la desaturación en esfuerzo con una prueba de caminata de 6 minutos.
En todo paciente con EPOC con hipoxemia leve, el control periódico de la oximetría de pulso fuera de períodos de reagudización permitirá detectar la necesidad del inicio de la OCD (Evidencia D)242.
Las indicaciones para iniciar tratamiento con OCD fuera de una reagudización y respirando aire ambiente a nivel del mar en estado de vigilia y reposo son243: (a) PaO2 < 55 mmHg (Evidencia A); (b) PaO2 de 56 a 59 mmHg con evidencias de uno de los siguientes criterios: hipertensión pulmonar, cor pulmonale o poliglobulia con hematocrito > 55 % (Evidencia D)241, 243.
Una vez determinada la necesidad de OCD se deben considerar los siguientes puntos:
1- Titular con gasometría arterial el flujo de O2 necesario que lleve la PaO2 a un valor > 60 mm Hg
2- Prescribir OCD como mínimo 15 hs/día en convencimiento que lo ideal es 24 hs/día dado que existe mayor sobrevida.
3- Al paciente fumador activo se lo debe orientar a la cesación de tabaquismo previo a la inclusión en este tratamiento.
4- Criterios de elección de la fuente de oxígeno: concentrador de oxígeno en paciente no ambulatorio con autonomía de movimientos menor a 15 metros; oxígeno líquido en paciente con movilidad relativamente conservada; oxígeno gaseoso en pacientes con flujo > a 6 l/minuto y como reserva en caso de recibir concentrador de oxígeno.
Situaciones especiales
1- Sueño: la hipoxemia aislada nocturna o la hipoxemia diurna superior a 60 mm Hg que empeora en el sueño no parece favorecer el desarrollo de hipertensión pulmonar ni condicionar al empeoramiento de la gasometría arterial diurna, en consecuencia no hay evidencias que sugieran la indicación de OCD en esta condición (Evidencia B)106.
2- Durante el esfuerzo: no existen datos suficientes que indiquen que el aporte de oxígeno sólo durante los esfuerzos en pacientes con PaO2 > 60 mm Hg en reposo mejore la supervivencia o la calidad de vida, por lo que no se recomienda su empleo (Evidencia D)67. De todos modos si un paciente debe cumplir con ejercicio activo en un programa de rehabilitación y se comprueba que desatura al esfuerzo, debe recibir un aporte de oxígeno suplementario durante el mismo.
3- Altura y vuelo: en todo paciente con EPOC con PaO2 < 70 mm Hg, cuando se encuentra a una altura > 2000 m se debe contemplar que la PaO2 disminuye 20-25 mm Hg y que por lo tanto debe prescribirse O2 suplementario entre 1-2 L/min (Evidencia A)243.
La OCD se debe realizar siguiendo pautas o guías confeccionadas por entidades científicas reconocidas.
Considerando que el oxígeno aportado en estas condiciones es un medicamento, debería estar incluído en la farmacopea y estar solventado por la Seguridad Social.
Vacunas
Vacunación antigripal: Se recomienda la vacunación anual (en otoño) ya que la misma se asocia a una disminución en la morbilidad (52%) y mortalidad (70%), habiendo demostrado ser una intervención con alto grado de costo-efectividad (Evidencia C)244, 245.
Vacunación antineumocóccica: Las evidencias disponibles hasta la realización del presente consenso no permiten recomendar su uso generalizado (Evidencia B)246. Sin embargo podría evaluarse su administración acotada a pacientes mayores a 65 años (para prevención de la neumonía)247. En caso de ser administrada, se recomienda la revacunación, por única vez, 5 años después de la primera dosis248.
Exacerbación de la EPOC
No existe una definición de exacerbación ampliamente aceptada, pero la mayoría de las definiciones publicadas mencionan alguna combinación de tres hallazgos clínicos: aumento de la disnea, esputo purulento e incremento en el volumen de la expectoración. A diferencia de lo que sucede con la escala de gravedad para los EPOC estables, no hay un sistema validado para clasificar la gravedad de una exacerbación aguda. Probablemente el sistema más comúnmente usado es el desarrollado por Anthonisen y colaboradores249. En este sistema las exacerbaciones tipo 3 (grave) presentan los tres principales hallazgos clínicos y las tipo 2 (moderada), dos de los tres. La exacerbación tipo 1 (leve) tiene uno de estos hallazgos más, por lo menos, uno de los siguientes criterios clínicos: una infección de vías aéreas superiores en los pasados 5 días, fiebre sin causa aparente, aumento de las sibilancias, aumento de la tos o un incremento del 20% en la frecuencia respiratoria o cardíaca por encima de la basal249.
Las causas más frecuentes de las exacerbaciones son las infecciones traqueobronquiales y la exposición ambiental, pero los episodios graves pueden estar precipitados por otras enfermedades concomitantes , tales como la insuficiencia cardíaca, el embolismo pulmonar y neumotórax, que requieren de un adecuado diagnóstico clínico.
Estas exacerbaciones se producen con un promedio de 1 a 2 veces por año, pero su incidencia y gravedad se incrementan a medida que declina el FEV1249.
La incidencia de las exacerbaciones agudas pueden ser disminuidas maximizando el FEV1 mediante el uso prolongado de un broncodilatador, y administrando las vacunas contra la gripe y el neumococo (casos seleccionados) para prevenir las infecciones respiratorias en todos los pacientes con EPOC250-252.
Durante la reagudización suele haber aumento de la obstrucción al flujo aéreo, cambios de los gases en sangre con hipoxemia y/o hipercapnia y alteraciones del sensorio atribuibles a la insuficiencia respiratoria. Su severidad difiere notablemente en los distintos pacientes y situaciones, desde el solo aumento de la expectoración habitual, hasta la disnea grave acompañada de alteración notable del intercambio gaseoso y cambios en el sensorio que llegan hasta depresión ventilatoria extrema. Las medidas terapéuticas son más eficaces cuanto más precozmente se tomen. De ahí la importancia que tanto el paciente como sus familiares estén entrenados para detectar los cambios clínicos tales como modificaciones en las características del esputo, aumento de la disnea, aparición de edemas en miembros inferiores, etc., debiendo consultar al médico para definir la conducta terapéutica en forma precoz.
La radiografía de tórax es un estudio útil para los pacientes con una exacerbación aguda tratados en las salas de emergencia o internados253, 254. Se ha documentado un substancial porcentaje de anormalidades. En un estudio prospectivo hasta un 21% de los pacientes internados tuvieron cambios en el tratamiento relacionado con los hallazgos en la radiografía de tórax255. Estudios observacionales mostraron que la espirometría en la presentación o durante el tratamiento tiene una utilidad limitada para juzgar la gravedad o guiar el manejo de los pacientes con una exacerbación aguda de su EPOC, pero tiene utilidad pronóstica conocer el valor del FEV1 al alta256. Evidencias indirectas muestran que el examen de gases arteriales es útil para determinar la necesidad presente de oxigenoterapia y la necesidad potencial de la asistencia ventilatoria mecánica .
Criterios de internación
Prácticamente todos los pacientes con EPOC de estadio 1, la mayoría de los pacientes de estadio 2 y algunos pacientes de estadio 3 pueden ser tratados en su domicilio durante una exacerbación aguda, siempre que se cuente con un adecuado apoyo, además de recibir las instrucciones y la medicación apropiada257, 258.
El paciente debe ser internado cuando56.
1. Presenta una exacerbación aguda y uno o más de las siguientes condiciones:
• Respuesta clínica inadecuada al tratamiento ambulatorio.
• Incapacidad para caminar en su casa (paciente previamente móvil).
• Incapacidad para comer o dormir debido a la disnea.
• Imposibilidad de realizar correctamente el tratamiento en su domicilio por falta de recursos y/o de cuidados en su medio.
• Asociación con otras enfermedades clínicas graves: neumonía, insuficiencia cardíaca, etc.
• Evolución prolongada y progresiva de los síntomas antes de la consulta.
• Alteraciones de la conciencia.
• Progresión de la hipoxemia.
• Agravamiento o aparición de hipercapnia.
2. Aparición de insuficiencia cardíaca o agravamiento de la misma sin respuesta al tratamiento ambulatorio.
3. Procedimientos quirúrgicos o diagnósticos programados que requieran analgésicos o sedantes y puedan empeorar la función pulmonar.
4. Condiciones co-mórbidas, ej.: miopatía esteroidea severa o compresión vertebral aguda que agraven la ventilación pulmonar56.
Pronóstico de la exacerbación
Las exacerbaciones que no requieren internación, ya sea por su menor gravedad o bien porque el compromiso ventilatorio y estado general de los enfermos no es importante, tienen un pronóstico muy diferente de aquellos que requieren internación en sala general y obviamente en cuidados intensivos259. Los enfermos con EPOC en estadio II III y IV internados ocasionan un alto costo y presentan un pronóstico vital mucho más comprometido. Se ha medido una cifra esperable de mortalidad al año superior al 40%260. Recientemente se han publicado datos con factores pronósticos de reinternación y de mortalidad de los que se carecía hasta entonces, destacándose el pobre estado de su actividad previa (marcada limitación), la acidosis y el edema de miembros inferiores al internarse, como predictores de mortalidad intra-internación, y por otra parte la internación previa, el bajo FEV1 al alta y la necesidad de ser tratado con 5 o más medi-caciones son indicadores de mayor tasa de reinternación260, 261.
Infección y exacerbación
Estudios con técnicas invasivas han demostrado que en las exacerbaciones aumenta la proporción de portadores de altas concentraciones de gérmenes en las vías aéreas inferiores (Evidencia B)262. Los gérmenes más frecuentes son Haemophilus influenzae, Moraxella catarrhalis y Streptococcus pneumoniae, y con menor frecuencia pueden estar implicados virus, Chlamydia pneumoniae y gram-negativos aerobios263. Probablemente la coloración verdosa o el aspecto purulento del esputo sea el signo más indicativo de la presencia de infección bacteriana264. En caso contrario se considerará que la exacerbación no será tributaria de tratamiento antibiótico, ya que podría ser o bien de origen no infeccioso o probablemente de etiología viral y autolimitada265. Los patógenos se distribuyen según la gravedad de la EPOC (Evidencia B)266, 267. La resistencia a los antibióticos es relevante. La resistencia a penicilina (en nuestro medio menor al 30%), se puede acompañar de resistencia cruzada a macrólidos268. El H. influenzae (30-40%) y la M. catarrhalis (80-100%) producen beta-lactamasas que pueden generar fracasos en el tratamiento de las exacerbaciones266-272. El uso de amoxicilina, tetraciclinas y cotrimoxazol y en menor grado de cefalosporinas de 2ª generación se asociaron a fracasos terapéuticos (Evidencia C)273. Los enfermos más comprometidos (FEV1 <50%) son los que toleran peor la falla terapeútica, y en ellos se debe considerar la posibilidad de bacilos gram-negativos entéricos que pueden requerir antibióticos diferentes (quinolonas). El origen infeccioso se ha demostrado hasta en el 72% de las exacerbaciones severas274. Los pacientes con exacerbación de tipo 1 tienen un mejor curso y una menor tasa de recaídas al ser tratados con antibióticos, comparando con placebo (Evidencia A)249, 264, 275-277. Los marcadores de inflamación están aumentados significativamente en pacientes con EPOC colonizados por H. influenzae respecto de pacientes con obstrucción similar pero sin colonización (Evidencia B)278. Al prescribir antibióticos se deben considerar la gravedad, el patrón de sensibilidad y la concentración del antibiótico en secreciones bronquiales. En la EPOC leve se debe considerar H. influenzae, S. pneumoniae y M. catarrhalis; en la EPOC moderada, además, gram-negativos aerobios; y en la EPOC grave, especialmente en pacientes ventilados, también bacilos no fermentadores, especialmente Pseudomonas aeruginosa279-281.
Tratamiento broncodilatador
Ante el incremento de los síntomas y muy frecuentemente de la disnea, el primer paso terapéutico lo constituyen el aumento de la dosis de broncodilatadores (Evidencia A). Son útiles los beta 2 adrenérgicos de acción rápida; pueden asociarse los anticolinérgicos separados o combinados con los beta adrenérgicos56. Pueden aplicarse por aerosoles presurizados o en nebulizaciones. La utilidad de la teofilina en estas circunstancias graves es también controvertida y debe tenerse especial precaución con los niveles tóxicos (arritmias)282.
Corticoides sistémicos
Se recomienda el tratamiento con corticoides sistémicos ( inyectables u orales), sumados a los broncodilatadores, antibióticos y oxigenoterapia controlada. Se ha demostrado su beneficio al lograr más rápida recuperación. (Evidencia A)283. Se recomiendan dosis de 40 mg de prednisona oral (se han usado dosis mayores parenterales), pero se deben cuidar los efectos colaterales 284. El tratamiento debe durar hasta 2 semanas y no se recomienda el uso prolongado, aún de dosis bajas de prednisona oral, pues son mayores los perjuicios que los beneficios285.
Ventilación mecánica en EPOC
La progresión de la obstrucción sin respuesta al tratamiento médico, con incremento de la disnea, taquipnea, utilización de músculos accesorios, evidencias de agotamiento muscular respiratorio, alteración del sensorio, como signos clínicos, asociados al deterioro de los gases en sangre (hipoxemia, hipercapnia progresiva y disminución del pH) orientan a la necesidad de soporte ventilatorio, siendo ésta una de las causas más frecuentes de ingreso a cuidados intensivos, asociado a incremento en la morbimortalidad.
En la actualidad se cuenta con la ventilación con presión positiva no invasiva (VNI) y la ventilación mecánica convencional (VM).
Ventilación No Invasiva (VNI)
La ventilación no invasiva en insuficiencia respiratoria aguda asociada a EPOC, ha demostrado ser una de las indicaciones más claras y con mejores resultados, con una disminución de la necesidad de intubación, tiempo de estadía en el hospital y de mortalidad (Evidencia A)286, 287.
Los objetivos de la VNI son: la disminución del trabajo de los músculos respiratorios, la reducción de la PaCO2 incrementando la ventilación alveolar y por lo tanto el pH, y la disminución del tiempo de internación, con reducción de la morbi-mortalidad.
La VNI utiliza máscaras de tipo nasal (mejor toleradas y con menos riesgo de aspiración) o máscara faciales enteras, los dos tipos requieren de un adecuado ajuste y tamaño que debe ser evaluado en forma individual, siendo esto extremadamente importante para un adecuado funcionamiento del respirador y evitar pérdidas en el circuito.
Modos tales como ventilación controlada por volumen, presión de soporte o sistemas portátiles que generan dos niveles de presión, presión positiva inspiratoria (IPAP) y presión positiva espiratoria (EPAP) y la ventilación asistida proporcional (PAV) pueden ser utilizados en VNI. Se intentará mantener un volumen corriente (Vt) de 7 ml/kg de peso, frecuencia respiratoria < a 25 por minuto y un aporte de oxígeno necesario para mantener una saturación de 90%. Los controles clínicos, de gases en sangre y oximetría de pulso, son esenciales hasta lograr la estabilización del paciente.
La VNI tiene claras indicaciones pero requiere de un adecuado equipamiento y personal adiestrado en su uso, no todos los pacientes pueden tolerar este tipo de apoyo ventilatorio parcial y hay claras contraindicaciones para su uso. Los pacientes con exacerbaciones por neumonía o falla cardíaca congestiva pueden no responder tan bien a la VNI288.
El uso de presión positiva continua (CPAP) o EPAP disminuye el efecto de la presión positiva de fin de espiración (PeePintrínseca) disminuyendo la disnea y el trabajo respiratorio, pero el mejoramiento de los gases en sangre durante la VNI es esencialmente debido al incremento de la ventilación alveolar289, 290.
Ventilación mecánica (VM)
La VM (convencional) permite disminuir la carga del trabajo respiratorio, poner en reposo los músculos respiratorios y restaurar el intercambio gaseoso. Los modos ventilatorios más frecuentemente usados son: modo asistido/controlado, y presión de soporte con o sin la utilización de Ventilación Mandatoria Intermitente (IMV).
Durante la VM es fundamental maximizar el tiempo espiratorio para evitar el atrapamiento aéreo y la hiperinflación dinámica, la cual es asociada a barotrauma e inestabilidad hemodinámica, secundaria a la generación de PeePintrínseca (39% de los pacientes). Esta puede disminuirse utilizando PeeP en un nivel no superior al 80-90% del nivel de PeePintrínseca. La utilización de flujos inspiratorios altos (> 60 L/min), volúmenes corrientes reducidos y baja frecuencia respiratoria permiten un adecuado vaciamiento pulmonar. Este modo ventilatorio puede generar cierto nivel de hipercapnia (hipercapnia permisiva) con la consecuente acidosis respiratoria, siendo bien tolerada en general si se logra una adecuada oxigenación y un buen transporte de oxígeno291.
Los beta adrenérgicos y broncodilatadores anticolinérgicos pueden ser usados efectivamente en pacientes con VM por medio de nebulizaciones o aerosoles, con reducción de la resistencia de la vía aérea y de la hiperinflación.
Es importante evitar la hiperventilación en este grupo de pacientes, la PaCO2 debe disminuir a los valores basales o lo requerido para mantener el pH cercano a lo normal (> 7.30).
La VM puede estar asociada a potenciales complicaciones teniendo como consecuencias incremento de la morbi-mortalidad, prolongación del tiempo de internación y dificultades en la retirada o destete del respirador.
El destete de la VM puede ser dificultoso en este grupo de pacientes, y los métodos habitualmente utilizados son pruebas con tubo T o presión de soporte.
La evaluación diaria de la función respiratoria seguidas de pruebas con ventilación espontánea puede reducir la duración de la VM y los costos de la internación en terapia intensiva, con menor frecuencia de complicaciones (Evidencia A)292. La utilización de VNI debe ser considerada en el período de destete de los pacientes en VM, pues permite una extubación precoz, disminución de los días de VM , fallas en la retirada del respirador y la incidencia de neumonía nosocomial293, 294.
La VM invasiva debe ser evitada siempre que sea posible y se tratará de maximizar el tratamiento médico o la utilización de alternativas como la VNI.
Agradecimiento: La Sección Enfermedades Alérgicas y Enfermedades Obstructivas de la Asociación Argentina de Medicina Respiratoria tuvo a su cargo la coordinación de la ejecución de este Consenso. La organización de las diversas reuniones en las que se confeccionó este Consenso fue desempeñada por el laboratorio Boehringer Ingelheim Argentina, al que los autores agradecen su cooperación.
Bibliografía
1. Figueroa Casas JC, Abbate E, Martelli N, Mazzei JA, Raimondi G, Roncoroni AJ. Enfermedad Pulmonar Obstructiva Crónica. Consenso Argentino. Medicina (Buenos Aires) 1994; 54: 671-96. [ Links ]
2. Hurd S. International efforts directed at attacking the problem of COPD. Chest 2000; 117: 336S–338S. [ Links ]
3. Hurd S. The Impact of COPD on lung health, worldwide epidemiology and incidence. Chest 2000; 117: 1S-4S. [ Links ]
4. Viegi G, Pedreschi M, Pistelli F, et al. Prevalence of airway obstruction in a general population: European Respiratory Society vs. American Thoracic Society definition. Chest 2000; 117:339S-345S. [ Links ]
5. Pauwels R, Buists AS, Calverley P, et al. Global strategy for the diagnosis, management and prevention of chronic obstructive pulmonary disease. Am J Respir Crit Care Med 2001; 163: 1256-79. [ Links ]
6. Fletcher C, Peto R, Tinker C, et al. The natural history of chronic bronchitis and emphysema: an eight-year study of early chronic obstructive lung disease in working men in London. Oxford: Oxford University Press, 1976 [ Links ]
7. Pena VS, Miravitlles M, Rafael G, et al. Geographic variations in prevalence and underdiagnosis of COPD results of the IBERPOC Multicentre Epidemiological Study. Chest 2000; 118: 981-9. [ Links ]
8. Murray CJL, Lopez AD. Evidence-based health policy: lessons from the global burden of disease study. Science 1996; 274: 740-3. [ Links ]
9. Stang P, Lydick E, Silberman C, et al. The prevalence of COPD: using smoking rates to estimate disease frequency in the general population Chest 2000; 117: 354S-9S. [ Links ]
10. Lacasse Y, Brooks D, Roger S. Goldstein Trends in the epidemiology of COPD in Canada, 1980 to 1995. COPD and Rehabilitation Committee of the Canadian Thoracic Society. Chest 1999; 116: 306-15. [ Links ]
11. Mannino DM, Brown C, Giovino GA. Obstructive lung disease deaths in the United States from 1979 through 1993: an analysis using multiple-cause mortality data. Am J Respir Crit Care Med 1997; 156: 814-8. [ Links ]
12. Joly DJ. Encuesta sobre las caracteristicas del habito de fumar en América Latina. Publicación científica 337. Washington DC Organizacion Panamericana de la Salud, 1977, pp1-10. [ Links ]
13. Minervini MC, Patiño CM, Zabert GE, et al. Prevalence of tobacco use among physicians. Am J Respir Crit Care Med 1998; 157: A504. [ Links ]
14. Rondelli MP, Zabert GE, Minervini MC, et al.. Physicians knowledge and attitude towards tobacco Am J Respir Crit Care Med 1999; 159: A487. [ Links ]
15. Sívori M, Sáenz C, Riva Posse C.. Mortalidad por asma y enfermedad pulmonar obstructiva crónica en Argentina (1980-1998). Medicina (Buenos Aires) 2001;61:513-21. [ Links ]
16. Laurell CB, Eriksson S. The electrophoretic alpha-1 globulin pattern of serum in alpha-1 antitrypsin deficiency. Scand J Clin Lab Invest 1963; 15: 132-40. [ Links ]
17. Orie NGM, Sluiter HJ, De Vreis K, Tammerling K, Wikop J. The host factor in bronchitis. In: Orie NGM, Sluiter HG (eds). Bronchitis, an international symposium. Assen, Netherlands: Royal Vangorcum, 1961, p43-59. [ Links ]
18. Hagstrom B, Nyberg P, Nilson PM. Asthma in adult life- Is there an association with birth weight? Scand J Prim Health Care 1998;16:117-20. [ Links ]
19. Stein CE, Kumaran K, Fall CH, Shaheen SO, Osmond C, Barker DJ. Relation of fetal growth to adult lung function in South India. Thorax 1997; 52: 895-9. [ Links ]
20. Morgan WJ. Maternal smoking and infant lung function. Further evidence for an in utero effect. Am J Respir Crit Care Med 1998;158: 689-90. [ Links ]
21. US Centers for Disease Control and Prevention: Vital and Health Statistics: Current Estimates from the National Health Interview Survey. Department of Health and Human Service, Public Health Service, 1995, Publication Nº 96-1527. [ Links ]
22. Anthonisen NR, Connett JE, Kiley JP, et al. Effects of smoking intervention and use of an inhaled anticholinergic bronchodilator on the rate of decline of FEV1. The Lung Health Study. JAMA 1994; 272: 1497-505. [ Links ]
23. Buist AS, Vollmer WM. Smoking and other risk factors. In: Murray JF, Nadel JA (eds). Textbook of respiratory medicine. Philadelphia: WB Saunders Co.,1994, p1259-87. [ Links ]
24. Leuenberger P, Schwartz J, Ackermann-Liebrich U, et al. Passive smoking exposure in adults and chronic respiratory symptoms (SAPALDIA Study). Swiss Study on air pollution and lung diseases in Adults, SAPALDIA Team. Am J Respir Crit Care Med 1994; 150: 1222-8. [ Links ]
25. Fiswick D, Bradshaw L, D´Souza W, et al. Chronic bronchitis, shortness of breath and airway obstruction by occupation in New Zeland. Am J Respir Crit Care Med 1997;156:1440-6. [ Links ]
26. Oxman AD, Muin DC, Shannon HS, Estock S, Hnizdo E, Lange H. Occupational dust exposure an chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1993;148: 38-48. [ Links ]
27. Zock JP, Sunger J, Kogevinor M, Kromohout H, Burney and E.C.R.H.S study group. Occupation, chronic bronchitis and lung function in young adult. Am J Respir Crit Care Med 2001; 163: 1572-7. [ Links ]
28. Behera D, Jindal SK. Respiratory symptoms in Indian women using domestic cooking feuls. Chest 1991;100: 385-8. [ Links ]
29. Dennis R, Maldonado D, Norman S, et al. Woodsmoke exposure and risk for obstructive airways disease among women. Chest 1996; 109: 115-9. [ Links ]
30. Tager IB, Segal MR, Speizer FE, Weiss ST. The natural history of forced expiratory volumes: Effect of cigarette smoking and respiratory symptoms. Am Rev Respir Dis 1988;138: 837-49. [ Links ]
31. Prescott E, Lange P, Vestbo J. Socioeconomic status, lung function and admission to hospital for COPD: results from the Copenhagen City Herat Study. Eur Respir J 1999; 13: 1109-14. [ Links ]
32. Strachan DP. Epidemiology: A British perspective. In Calverley PMA, Pride NM (eds). Chronic obstructive pulmonary disease. London: Chapman and Hall, 1995. p47-67. [ Links ]
33. Hunninghake GW, Crystal RG. Cigarette smoking and lung destruction. Accumulation of neutrophils in the lungs cigarette smokers. Am Rev Respir Dis 1983;128: 833-8. [ Links ]
34. Saetta M, Turato G, Maestrelli P, Mapp CE, Fabbri LM. Cellular and structural bases of chronic obstructive pulmonary disease. Am J Respir Crit Care Med 2001;163: 1304-9. [ Links ]
35. Barnes P.. Chronic obstructive pulmonary disease. N Engl J Med 2000; 343: 269-78. [ Links ]
36. Pesci A, Balbi B, Majori M, et al. Inflammatory cells and mediators in bronchial lavage of patients with chronic obstructive pulmonary disease. Eur Respir J 1998;12: 380-6. [ Links ]
37. Keatings VM, Collins PD, Scott DM, Barnes PJ. Differences in interleukin-8 and tumor necrosis factor-alfa in induced sputum from patients with chronic obstructive pulmonary disease or asthma. Am J Respir Crit Care Med 1996; 153: 530-4. [ Links ]
38. Yamamoto C, Yoneda T, Yoshikawa M, et al. Airway inflammation in COPD assessed by sputum levels of interleukin-8. Chest 1997; 112: 505-10. [ Links ]
39. Repine JE, Bast A, Lankhorst I. Oxidative stress in chonic obstructive pulmonary disease. Oxidative Stress Study Group. Am J Respir Crit Care Med 1997; 156: 341-57. [ Links ]
40. Hill AT, Bayley D, Stockley RA. The interrelationship of sputum inflammatory markers in patients with chronic bronchitis. Am J Respir Crit Care Med 1999; 160: 893-8. [ Links ]
41. Shapiro SD. The macrophage in chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1999; 160:S29-S32. [ Links ]
42. Kemeny DM, Vyas B, Vukmanovic-Stejic M, et al. CD8(+) T cell subsets and chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1999; 160: S33-S37. [ Links ]
43. O'Shaughnessy TC, Ansari TW, Barnes NC, Jeffery PK. Inflammation in bronchial biopsies of subjects with chronic bronchitis: inverse relationship of CD 8+ T lymphocytes with FEV1. Am J Respir Crit Care Med 1997;155: 852-7. [ Links ]
44. Rochester CL. Chronic obstructive pulmonary disease. Clinics in Chest Medicine 2000; 21: 621-32. [ Links ]
45. Kasahara Y, Tuder RM, Taraseviciene-Stewart L, et al. Inhibition of VEGF receptors causes lung cell apoptosis and emphysema. J Clin Invest 2000; 106: 1311-9. [ Links ]
46. Saetta M, Di Stefano A, Maestrelli P, et al. Airway eosi-nophilia in chronic bronchitis during exacerbations. Am J Respir Crit Care Med 1994; 150: 1646-52. [ Links ]
47. Scheerens J, Folkerts G, Van Der Linde H, et al. Eotaxin levels and eosinophils in guinea pig broncho-alveolar lavage fluid are increased at the onset of a viral respiratory infection. Clin Exp Allergy 1999; 29 Suppl 2: 74-7. [ Links ]
48. Crooks SW, Bayley DL, Hill SL, Stockley RA. Bronchial inflammation in acute bacterial exacerbations of chronic bronchitis: the role of leukotriene B4. Eur Respir J 2000; 15: 274-80. [ Links ]
49. Bhowmik A, Seemungal TA, Sapsford RJ, Wedzicha JA. Relation of sputum inflammatory markers to symptoms and lung function changes in COPD exacerbations. Thorax 2000; 55:114-20. [ Links ]
50. Peinado VI, Barbera JA, Abate P, et al. Inflammatory reaction in pulmonary muscular arteries of patients with mild chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1999; 159: 1605-11. [ Links ]
51. Hale KA, Niewoehner DE, Cosio MG. Morphologic changes in the muscular pulmonary arteries: relationship to cigarette smoking, airway disease, and emphysema. Am Rev Respir Dis 1980; 122: 273-8. [ Links ]
52. Saetta M, Baraldo S, Corbino L, et al. CD8+ cells in the lungs of smokers with chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1999; 160: 711-7. [ Links ]
53. Dinh-Xuan AT, Higenbottam TW, Clelland CA, et al. Impairment of endothelium-dependent pulmonary-artery relaxation in chronic obstructive lung disease. N Engl J Med 1991; 324: 1539-47. [ Links ]
54. Schols AM, Soeters PB, Dingemans AM, Mostert R, Frantzen PJ, Wouters EF. Prevalence and characteristics of nutritional depletion in patients with stable COPD eligible for pulmonary rehabilitation. Am Rev Respir Dis 1993; 147: 1151-6. [ Links ]
55. Debigaré R, Coté CH, Maltois F. Peripheral muscle wasting in chronic obstructive pulmonary disease: clinical relevance and mechanisms. Am J Respir Crit Care Med 2001; 164: 1712-7. [ Links ]
56. ATS Statement. Standards for the diagnosis and care of patients with chronic obstructive pulmonary disease. Am J Respir Crit Care Medicine 1995; 152: S77-S120. [ Links ]
57. A Consensus Statement from the National Lung Health Education Program Office Spirometry for Lung Health Assessment in Adults. Chest 2000; 117: 1146-61. [ Links ]
58. Webb WR. Radiology of obstructive pulmonary disease, Am J Roentgenol 1997; 169: 637-47. [ Links ]
59. Pratt PC. Emphysema and chronic airway disease. In Dail D, Hammar S (eds): pulmonary pathology. New york: Springer-Verlag, 1988,p654-659. [ Links ]
60. Bergin CJ, Müller NL, Miller RR. CT in the qualitative assessment of emphysema. J Thorac Imaging 1986; 1: 94. [ Links ]
61. Webb WR. High Resolution computed tomography of OLD. Radiol Clin NorthAm 1994; 32: 745-57. [ Links ]
62. Celli B.. EPOC: Desde el nihilismo no justificado a un optimismo razonable. Arch Bronchoneumol 2002; 38: 585-8. [ Links ]
63. National Asthma Education and Prevention Program Expert Panel Report 2: Guidelines for the Diagnosis and Management of Asthma. National Institutes of Health. National Health, Lung and Blood Institute. NIH Publication Nº 97 - 4051; 1997. [ Links ]
64. Burge PS. EUROSCOP, ISOLDE and the Copenhagen city lung study. Thorax. 1999; 54: 287-8. [ Links ]
65. Sherman CB, Hudson LD, Pierson DJ. Severe precocious emphysema in intravenous methylphenidate (Ritalin) abusers. Chest 1987; 92: 1085-7. [ Links ]
66. Sugiyama Y. Diffuse panbronchiolitis. Clin Chest Med 1993; 14: 765-72. [ Links ]
67. Barberá JA, Peces-Barba G, Agustí AGN, et al. Guía clínica para el diagnóstico y el tratamiento de la enfermedad pulmonar obstructiva crónica. Arch Bronconeumol. 2001; 37: 297-316. [ Links ]
68. Irvin, CG. Lung Volumes. Sem Respir Crit Care Med 1998; 19: 325-34. [ Links ]
69. Benditt JO; Albert RK. Surgical options for patients with advanced emphysema. Clin Chest Med 1997; 18: 577-93. [ Links ]
70. Tantucci C, Duguet A, Similowski T, et al. Effect of sal-butamol on dynamic hyperinflation in chronic obstructive pulmonary disease patients. Eur Respir J 1998;12: 799-804. [ Links ]
71. Anthonisen NR, Wright EC, Hodgkin JE and the IPPB Trial Group. Prognosis in chronic obstructive pulmonary disease. Am Rev Respir Dis 1986; 133: 14-20. [ Links ]
72. Knudson, RJ; Kaltenborn, WT and Burrows, B. Single Breath carbon monoxide transfer factoring different forms of chronic obstructive lung disease in a general population sample. Thorax 1990; 45: 514-8. [ Links ]
73. Dennie, C; Coblentz, CL; Le Blanc P. Evaluation of the emphysematous patient. Chest Surgery Clinics of North America 1995; 5: 635-57. [ Links ]
74. Sue, DY; Oren, A; Hansen, JE et al. Diffusing capacity for carbon monoxide as a predictor of gas exchange during exercise. N Eng J Med 1987; 316: 1301-4. [ Links ]
75. Campbell EJM. Respiratory Failure. BMJ 1965;1:1451-60. [ Links ]
76. Galíndez Iturri JB. Función de los músculos respiratorios en la EPOC. Arch Bronconeumol 2000; 36: 275-85. [ Links ]
77. Orozco-Levi M, Maldonado Gómez D. Estructura de los músculos respiratorios en sujetos sanos y sus cambios en pacientes con enfermedad pulmonar obstructiva crónica. Arch Bronconeumol 2000; 36: 202-7. [ Links ]
78. De Vito EL. Causas de retención de CO2 en pacientes con neumopatía obstructiva crónica. Medicina (Buenos Aires) 1993; 53: 350-6. [ Links ]
79. De Vito EL, Grassino A. Part C: Disease. Diagnosis. Respiratory Muscle Fatigue: Rationale for Diagnostic Test. In: Roussos Ch (ed). The Thorax. 2nd ed.. Marcel y Dekker Inc., 1995. [ Links ]
80. Bishop J.M. Cardiovascular complications of chronic bronchitis and emphysema. Clin Med North Am 1973; 57: 771-80. [ Links ]
81. Fishman, A.P : Hypoxia on the pulmonary circulation. How and where it acts. Circ Res 1976; 38: 221. [ Links ]
82. Loke J, Mahler D, Man P, Wieddemann H, Matthay R. Exercise impairment in chronic obstructive pulmonary disease. Clin Chest Med 1984; 1: 121-43. [ Links ]
83. Macnee W. Pathophysiology of cor pulmonale in chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1994; 150: 833-52. [ Links ]
84. Nanda NC, Grameak R, Robinson TI, et al. Echocardiographic evaluation of pulmonary hipertensión. Circulation 1974; 50: 575-581. [ Links ]
85. Putnik M, Povazan D, Vindis-Jesic M. Electrocardiography and echocardiography in the diagnosis of chronic cor pulmonale. Med Pregl 1998; 51; 528-31. [ Links ]
86. Vonk Noordegraaf A, Marcus JT, Roseboom B, Postmus PE, Faes TJ, de Vries PM. The effects of right ventricular hypertrophy on left ventricular ejection fraction in pulmonary emphysema. Chest 1997;112: 640-5. [ Links ]
87. Vonk Noordegraaf A, Faes TJ, Janse A, et al. Noninvasive assessment of right ventricular diastolic function by electrical impedance tomography. Chest 1997;111: 1222-8. [ Links ]
88. Vizza CD, Lynch JP, Ochoa LL, Richardson J, Trulock EP. Right and left ventricular dysfunction in patients with severe pulmonary disease. Chest 1998; 113: 576-83. [ Links ]
89. Incalzi RA, Pistelli R, Fusso L, Cocchi A, Bometti M, Giordano A. Cardiac arrythmias and left ventricular function in respiratory failure from chronic obstructive pulmonary disease. Chest 1990; 97: 1092-97. [ Links ]
90. Incalzi RA, Fuso L, De Rosa M, et al. Electrocardiogaphic signs of chronic cor pulmonale: A negative prognostic finding in chronic obstructive pulmonary disease. Circulation 1999; 99: 1600-5. [ Links ]
91. Bertolasi C. Cardiología 2000. Ed. Panamericana: Buenos Aires 1997, pp 393-400. [ Links ]
92. Takakura M, Harada T, Fukuno H, et al. Echocardio-graphic detection of occult cor pulmonale during exercise in patients with chronic obstructive pulmonary disease. Echocardiography 1999; 16: 127-34. [ Links ]
93. Tutar E, Kaya A, Gulec S, et al. Echocardiographic evaluation of left ventricular diastolic function in chronic cor pulmonale. Am J Cardiol 1999; 83: 1414-7. [ Links ]
94. Boonyaratavej S, Oh JK, Tajik AJ, Appleton CP, Seward JB. Comparison of mitral inflow and superior vena cava Doppler velocities in chronic pulmonary disease and constrictive pericarditis. J Am Coll Cadiol 1998; 32: 2043-8. [ Links ]
95. Gallagher Ch. Exercise limitation and clinical exercise in chronic obstructive lung disease. Clin Chest Med 1994; 15: 305-26. [ Links ]
96. Sciurba F, Slivka W. Six minute walking test. Semin Respir Crit Care Med 1998;19: 383-92. [ Links ]
97. Roca J, Whipp BJ, Agusti A, et al. ERS Task Force on Standardization of Clinical Exercise Testing. Clinical exercise testing with reference to lung diseases: indications, standardization and interpretation strategies. Eur Respir Dis 1997; 10: 2662-89. [ Links ]
98. ATS Statement. Guidelines for the Six-Minute Walking Test. Am J Respir Crit Care Med 2002; 166: 111-17. [ Links ]
99. Englen MPKJ, Schols AMWJ, Baken WC, Wesseling GJ, Wouters EFM. Nutritional depletion in relation to respiratory and peripheral skeletal muscle function in out - patient with COPD. Eur Respir J 1994; 7: 1793-97. [ Links ]
100. Schols AMWJ, Soeters PB, Dingemans AMC, Mostert R, Frantzen PJ, Wouters EFM. Prevalence and characteristics of nutritional depletion in patients with stable COPD eligible for pulmonary rehabilitation. Am Rev Respir Dis 1993; 147: 1151-6. [ Links ]
101. Aubier M, Murciano D, Lecoguic Y, et al . Effect of hypophosphatemia on diaphragmatic contractility in patients with acute respiratory failiure. N. Engl. J. Med 1985; 313: 420-4. [ Links ]
102. Fletcher EC, Miller J, Divine GW, Fletcher JG, Miller T. Nocturnal oxyhemoglobin desaturation in COPD patients with arterial oxygen tensions above 60 mm Hg. Chest. 1987; 92: 604-8. [ Links ]
103. Levi-Valensi P, Weitzenblum E, Rida Z, et al. Sleep-related oxygen desaturation and daytime pulmonary haemodynamics in COPD patients. Eur Respir J 1992; 5: 301-7. [ Links ]
104. Fletcher EC, Donner CF, Midgren B, et al. Survival in COPD patients with a daytime PaO2 greater than 60 mm Hg with and without nocturnal oxyhemoglobin desaturation. Chest 1992; 101: 649-55. [ Links ]
105. Gupta ML, Rao KS, Anand IS, Banerjee AK, Boparai MS. Lack of smooth muscle in the small pulmonary arteries of the native Ladakhi. Is the Himalayan highlander adapted? Am Rev Respir Dis 1992; 145: 1201-4. [ Links ]
106. Chaouat A, Weitzenblum E, Kessler R, et al. Outcome of COPD patients with mild daytime hypoxaemia with or without sleep-related oxygen desaturation. Eur Respir J 2001; 17: 848-55. [ Links ]
107. Chaouat A, Weitzenblum E, Kessler R, et al. A randomized trial of nocturnal oxygen therapy in chronic obstructive pulmonary disease patients. Eur Respir J 1999;14:1002-8. [ Links ]
108. Gorecka D, Gorzelak K, Sliwinski P, Tobiasz M, Zielinski J. Effect of long-term oxygen therapy on survival in patients with chronic obstructive pulmonary disease with moderate hypoxaemia. Thorax. 1997; 52: 674-9. [ Links ]
109. Fletcher EC. Chronic lung disease in the sleep apnea syndrome. Lung 1990; 168 Suppl: 751-61. [ Links ]
110. Partinen M, Jamieson A, Guilleminault C. Long-term outcome for obstructive sleep apnea syndrome patients. Mortality. Chest 1988; 94: 1200-4. [ Links ]
111. Ferguson KA, Fleetham JA. Sleep-related breathing disorders. 4. Consequences of sleep disordered breathing. Thorax 1995; 50: 998-1004. [ Links ]
112. Sala H, Nigro C, Rabec C, Guardia AS, Smurra M. Argentine consensus on sleep-related respiratory disorders. Medicina (Buenos Aires). 2001; 61: 351-63. [ Links ]
113. Curtis JR, Martin DP, Martin TR. Patient-assessed health outcomes in chronic lung disease. Am J Respir Crit Care Med 1997; 156: 1032-9. [ Links ]
114. McSweeny AJ, Creer TL. Health-related quality-of-life assessment in medical care. Dis Month 1995; 41: 1-71. [ Links ]
115. Mahler DA. How should health-related quality of life be assessed in patients with COPD?. Chest 2000;117: 54S-57S. [ Links ]
116. McHorney CA, Ware JE Jr, Lu JF, et al. The MOS 36-item short-form health survey (SF-36): tests of data quality, scaling assumptions, and reliability across diverse patient groups. Med Care 1994; 32: 40-6. [ Links ]
117. Guyatt GH, Berman LB, Townsend M, et al. A measure of quality of life for clinical trials in chronic lung disease. Thorax 1987; 42: 773-8. [ Links ]
118. Jones PW, Quirk FH, Baveystock CM, et al. A self-complete measure of health status for chronic airflow limitation. Am Rev Respir Dis 1992; 145:1321-7. [ Links ]
119. Tu SP, McDonell MB, Spertus JA, et al. A new self-administered questionnaire to monitor health-related quality of life in patients with COPD. Chest 1997; 112: 614-22. [ Links ]
120. Kroenke K, Lawrence V, Theroux J, Tuley M, Hilsenbeck S. Postoperative complications after thoracic and major abdominal surgery in patients with and without obstructive lung disease. Chest 1993; 104: 1445-51. [ Links ]
121. Tarhan S, Moffitt E, Sessler A, Douglas W, Taylor W. Risk of anesthesia and surgery in patients with chronic bronchitis and chronic obstructive lung disease. Surgery 1973; 74: 720-6. [ Links ]
122. Smetana G. Preoperative Pulmonary Evaluation N Engl J Med 1999; 340: 937-44. [ Links ]
123. Gass G, Olsen G. Preoperative pulmonary function testing to predict postoperative morbidity and mortality. Chest 1986; 89: 127-35. [ Links ]
124. Markos J, Mullan B, Hillman D, et al. Preoperative assessment as a predictor of mortality and morbidity after lung resection. Am Rev Respir Dis 1989: 139: 902-10. [ Links ]
125. Pierce J, .Copland J, Sharpe K, Barter C. Preoperative risk evaluation for lung cancer resection: predicted postoperative product as a predictor of surgical mortality. Am J Respir Crit Care Med 1994; 150: 947-55. [ Links ]
126. Wyser C, Stulz P, Soler M, et al. Prospective, evaluation of an algorithm for the functional assessment of lung resection candidates. Am J Respir Crit Care Med 1999; 159: 1450-6. [ Links ]
127. European Respiratory Society. Consensus Statement: Optimal assessment and management of chronic obstructive pulmonary disease(COPD). Eur Respir J. 1995; 8: 1398-420. [ Links ]
128. Ries A L,Kaplan RM, Limberg TM, Prewitt LM. Effects of pulmonary rehabilitation on physiologic and psychosocial outcomes in patients with chronic obstructive pulmonary disease. Ann Intern. Med 1995; 122: 823-32. [ Links ]
129. American Thoracic Society: Pulmonary Rehabilitation, 1999. Am J Respir Crit Care Med 1999; 159: 1666-82. [ Links ]
130. American College of Chest Physicians. Living well with COPD, 2000. [ Links ]
131. British Thoracic Society. Statement Pulmonary Rehabilitation. Thorax 2001; 56: 827-34. [ Links ]
132. Sala E, Roca J, Marrades RM, et al. Effects of endurance training on skeletal muscle bioenergetics in Chronic Obstructive Pulmonary Disease. Am J Respir Crit Care Med 1999; 159: 1726-34. [ Links ]
133. Maltais F, Jobin J, Sullivan MJ, et al. Metabolic and hemodynamic responses of lower limb during exercise in patients with COPD. J Appl Physiol 1998; 84: 1573-80. [ Links ]
134. Berry MJ, Rejeski WJ, Adair NE, Zaccaro D. Exercise rehabilitation and chronic obstructive pulmonary disease stage. Am J Respir Crit Care Med 1999;160: 1248-53. [ Links ]
135. Foglio K, Bianchi L, Bruletti G, Battista L, Pagani M, Ambrosino N. Long-term effectiveness of pulmonary rehabilitation in patients with chronic airway obstruction. Eur Respir J 1999; 13: 125-32. [ Links ]
136. Young P, Dewse M, Fergusson W, Kolbe J. Impro-vements in outcomes for chronic obstructive pulmonary disease (COPD) attributable to a hospital-based respiratory rehabilitation programme. Aust N Z J Med 1999; 29: 59-65. [ Links ]
137. Griffiths TL, Burr ML, Campbell IA, et al. Results at 1 year of outpatient multidisciplinary pulmonary rehabi-litation: a randomised controlled trial. The Lancet 2000; 355: 362-68. [ Links ]
138. Goldstein RS, Gort EH, Stubbing D, Avendano MA, Guyatt GH. Randomised controlled trial of respiratory rehabilitation. The Lancet 1994; 344: 1394-7. [ Links ]
139. Wijkstra PJ, Van Altena R, Kraan J, Otten V, Postma DS, Koeter GH. Quality of life in patients with Chronic obstructive pulmonary disease improves after rehabilitation at home. Eur Respir J 1994; 7: 269-73. [ Links ]
140. McGavin CR, Gupta SP, Lloyd EL, McHardy GJ. Physical rehabilitation for the chronic bronchitic: results of a controlled trial of exercises in the home. Thorax 1977; 32: 307-11. [ Links ]
141. Benzo R., Ricci L.. Situación de la rehabilitación pulmonar en Argentina. Rev Arg Med Resp, 2002; 2: 1 [ Links ]
142. Celli B: Is Pulmonary Rehabilitation an effective treatment for chronic obstructive disease? Yes. Am J Respir Crit Care Med 1997; 155: 781-3. [ Links ]
143. Gelb AF, McKenna RJ, Brenner M et al. Contribution of lung and chest wall mechanics following emphysema resection. Chest 1996; 110: 11-7. [ Links ]
144. Donner CF, Lusuardi M. Selection of candidates and programmes in Pulmonary Rehabilitation. European Respiratory Monograph 2000; 5: 132-42. [ Links ]
145. Mazzei JA, Cáneva J, Giugno E, Osses J, Rhodius EE. Enfermedad Pulmonar Obstructiva Crónica. Curso Hospital Virtual. Mayo- Junio 2000. https://www.hva.org.ar. [ Links ]
146. Bourjeily G, Rochester C. Exercise training in chronic obstructive pulmonary disease. Clin Chest Med 2000; 21: 763-81. [ Links ]
147. Pulmonary Rehabilitation. Joint ACCP/ AACVPR Evidence-Based Guidelines. Chest 1997;112: 1363-96. [ Links ]
148. ZuWallack RL. Outcome measure for Pulmonary Rehabilitation. European Respiratory Monograph 2000; 15: 177-200. [ Links ]
149. Benzo R, Flume PA, Turner D. Tempest M. Effect of Pulmonary Rehabilitation on quality of life in patients with COPD; the use of SF-36 summary scores as outcomes measures. J Cardiopulm Rehabil 2000; 20: 231-4. [ Links ]
150. Boueri FMV, Becki L, Bucher-Bartelson, et al. Quality of life measured with a generic instrument (Short Form-36). Improves following Pulmonary Rehabilitation in patients with COPD. Chest 2001; 119: 77-84. [ Links ]
151. Lacasse Y, Wong E. Guyatt GH, et al. Meta-analysis of respiratory rehabilitation in chronic obstructive pulmonary disease. The Lancet 1996; 348: 1115-9. [ Links ]
152. Gosselink R, Decramer M. Muscle training in pulmonary rehabilitation. European Respiratory Monograph 2000; 13: 99-110. [ Links ]
153. Belman MJ, Kendregan BA. Physical training fails to improve ventilatory endurance in patients with chronic obstructive pulmonary disease. Chest 1982; 81: 440-3. [ Links ]
154. Maltais F, Simard AA, Simard C, et al. Oxidative capacity of the skeletal muscle and lactic acid kinetics during exercise in normal subjects and in patients with COPD. Am J Resp Crit Care Med 1996; 153: 288-93. [ Links ]
155. Maltais F, Leblanc P, Jobin J, et al. Intensity of training and physiologic adaptation in patients with chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1997; 155: 555-61. [ Links ]
156. Vogiatzis I, Williamson AF, Miles J, et al. Physiological response to moderate exercise workloads in a Pulmonary Rehabilitation Program in patients with varing degrees of airflow obstruction. Chest 1999; 116:1200-7. [ Links ]
157. Casaburi R, Patesio A, Ioli T, et al. Reduction in exercise lactic acidosis and ventilation as a result of exercise training in patients with obstructive lung disease. Am Rev Respir Dis 1991;143: 9-18. [ Links ]
158. Casaburi R, Poszasz J. Burns MR, et al. Phisiological beneficts of exercise training in rehabilitation of patients with severe chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1997; 155: 1541-51. [ Links ]
159. Sívori M, Rhodius EE, Kaplan P, et al. Entrenamiento muscular en la enfermedad pulmonar obstructiva Crónica. Estudio comparativo del entrenamiento aeróbico de miembros inferiores vs combinación con miembros superiores. Medicina (Buenos Aires) 1998; 58: 717-27. [ Links ]
160. Ries AL. The importance of exercise in Pulmonary Rehabilitation. Clin Chest Med 1994; 15: 327-37. [ Links ]
161. Singh SJ, Morgan MD, Hardman AE. Comparison of oxygen uptake during a conventional treadmill test and shuttle walk test in chronic airflow limitation Eur Respir J 1994 ; 7: 2016-20. [ Links ]
162. O´Donnell DE, McGuire M, Samis L, et al. General exercise training improves ventilatory and peripheral muscle strength and endurance in chronic airflow limitation. Am J Respir Crit Care Med 1998; 157: 1489-97. [ Links ]
163. Coppolse R, Schols AMWJ, Baarends EM, et al. Interval versus continous training in patients with severe COPD: a randomized clinical trial. Eur Respir J 1999; 14: 258-63. [ Links ]
164. Lake FR, Hendersen K, Briffa T, Openshaw J, Musk AW. Upper limb and lower limb exercise training in patients with chronic airflow obstruction. Chest 1990; 97: 1077-82. [ Links ]
165. Ries AL, Ellis B, Hawkins RW. Upper extremity exercise training in chronic obstructive pulmonary disease. Chest 1988; 93: 688-92. [ Links ]
166. Martinez FJ, Vogel PD, Dupont DN, Stanopoulos I, Gray A, Beamis J. Supported arm exercise vs unsupported arm exercise in the rehabilitation of patients with chronic airflow obstruction. Chest 1993; 103: 1397-402. [ Links ]
167. Villafranca C, Borzone G, Leiva A, Lisboa C. Effect of inspiratory muscle training with an intermediate load on inspiratory power output in COPD. Eur Respir J 1998; 11: 28-33. [ Links ]
168. Scherer T, Spengler C, Owassapian D, Imhof E, Boutellier U. Respiratory muscle endurance training in COPD. Am J Crit Care Respir Med 2000; 162: 1709-14. [ Links ]
169. Guidelines on the selection of patients with cancer for surgery. British Thoracic Society of Cardiothoracic Surgeons of Great Britain and Ireland Working Party. Thorax 2001; 56: 89-108. [ Links ]
170. Pierce RJ, Copland JM, Sharpe K, et al. Preoperative risk evaluation for lung cancer resection: predicted post-operative product as a predictor of surgical mortality. Am J Respir Care Med 1994; 150: 947-55. [ Links ]
171. Olsen GN, Block AJ, Swenson EW, et al. Pulmonary function evaluation of the lung resection candidate:a prospective study. Am Rev Respir Dis 1975; 111: 379-387. [ Links ]
172. Markos J, Mullan BP, Hillman DR, et al. Preoperative assessment as predictor for mortality and morbility after lung resection. Am Rev Respir Dis 1989; 139: 902-10. [ Links ]
173. Mitsodomi T, Mizone T, Yoshimatsu T, et al. Postoperative complications after pneumectomy for treatment of lung cancer, multivariate analysis. J Surg Oncol 1996; 61: 218-22. [ Links ]
174. Ferguson MK, Little L, Rizzo L, et al. Diffusing capacity predicts morbility and mortality after pulmonary resection. J Thorac Cardiovasc Surg 1988; 96: 894-900. [ Links ]
175. Ferguson MK, Reeder LB, Mick R. Optimising selection of patients for major lung resection. J Thorac Cardiovasc Surg 1995;109: 275-83. [ Links ]
176. Morice RC, Peters RJ, Ryan MB, et al. Exercise testing in the evaluation of patients at high risk for complications from lung resection. Chest 1992;101: 356-61. [ Links ]
177. Bollinger CT, Soler M, Stultz P, et al. Evaluation of high risk lung resection candidates: pulmonary hemodinamics versus exercise testing. Respiration 1994; 61:181-6. [ Links ]
178. Bollinger CT, Jordan P, Soler M, et al. Exercise capacity as a predictor of postoperative complications in lung resection candidates. Am J Respir Crit Care Med 1995; 151: 1472-80. [ Links ]
179. Bollinger CT, Wyser C, Roser H, et al. Lung scanning and exercise testing for the prediction of postoperative performance in lung resection candidates at increased risk for complications. Chest 1995; 108: 341-8. [ Links ]
180. Bollinger CT, Perruchoud AP. Functional evaluation of the lung resection candidate. Eur Respir J 1998;11:198-212. [ Links ]
181. Walsh GL, Morice RC, Putnam JB et al. Resection of lung cancer is justified in high risk patients selected by exer-cise oxygen comsumption. Ann Thorac Surg 1994; 58: 704-11. [ Links ]
182. Marshall MC, Olsen GN. The physiologic evaluation of the lung resection candidate. Clin Chest Med 1993; 14: 305-20. [ Links ]
183. Fishman A, Martinez F, Naunheim K, et al. National Emphysema Treatment Trial Research Group. A randomized trial comparing lung-volume-reduction surgery with medical therapy for severe emphysema. N Eng J Med 2003; 348: 2059-73. [ Links ]
184. Tabaco o Salud : Situación en las Américas. Informe de la Organización Panamericana de la Salud. Publicación Científica n° 536. 1992. [ Links ]
185. CDC. Cigarette smoking among adults- United States, 1990. Morbid Mortal Weekly Rep 1992; 41: 354-62. [ Links ]
186. Encuesta Provincial de Salud. La Salud en los Asentamientos. Subsecretaría de Planificación de la Salud. Ministerio de Salud de la Provincia de Buenos Aires. Abril 1999. [ Links ]
187. Peto R, Lopez AD, Boreham J, Thun M, Heath C. Mortality from Tobacco in developed Countries: Indirect Estimation from National Statistic. The Lancet 1992; 339: 1268-78. [ Links ]
188. CDC. Cigarette smoking among-attributable mortality and years of potential life lost- United States, 1990. Morbid Mortal Weekly Rep 1993; 42: 645-9. [ Links ]
189. U.S. Department of Health and Human Services. The health benefits of smoking cessation: a report of the Surgeon General. Washington, DC: Government Printing Office, 1990. (DHHS publication n° (CDC) 90-8416). [ Links ]
190. Buist AS, Sexton GJ. The effect of smoking cessation and modification on lung function. Am Rev Respir Dis 1976; 114: 115-22. [ Links ]
191. Omen GS, Anderson KW, et al. The temporal pattern of reduction of mortality risk after smoking cessation. J Prev Med 1990; 6: 251-7. [ Links ]
192. USDHHS. Nicotine addiction: A report of the Surgeon General. US Department of Health and Human Service, Office of the Assistant Secretary for Health. Office on Smoking and Health, Rockville, MD. 1988. [ Links ]
193. Le Houezec J, Benowitz N. Basic and clinical psycho-pharmacology of nicotine. Clin Chest Med 1991;12;4 : 681-99. [ Links ]
194. Benowitz NL Pharmacologic aspects of cigarettes smoking and nicotine addiction. N Engl J Med 1988; 319: 1318-30. [ Links ]
195. Stolerman IP, Shoaib M. The neurobiology of tobacco adiction. TiPS 1991; 12: 467-73. [ Links ]
196. Woody GE, Cottler LB, Cacciola J. Severity of dependence: Data from the DSM-IV Field Trials. Addiction 1993; 88: 1573-9. [ Links ]
197. Pomerleau O F. Nicotine and the Central Nervous System: Biobehavioral effects of cigarette smoking. Am J Med 1992; 93(Suppl 1A): 2S-7S. [ Links ]
198. Breslau N, Kilbey M, Andreski P. Nicotine Dependence and major depression. Arch Gen Psych 1993; 50: 31-5. [ Links ]
199. Prochaska JO, Di Clemente CC, et al. States and processes of self-change of smoking: Towards an integrative model of change. J Consult Clin Psychol 1983; 51: 2065-9. [ Links ]
200. Law M, Tang JL. An Analysis of the effectiveness of interventions intended to help people stop smoking. Arch Int Med 1995; 155: 1933-41. [ Links ]
201. ViswesvaranC, Schmidt FL. A Meta-analyti comparison of the effectiveness of smoking cessation methods. J Appl Psychol. 1992; 77: 554-61. [ Links ]
202. Samet JM. Health benefits of smoking cessation. Clin Chest Med 1991; 12: 669-79. [ Links ]
203. Silagy C, Mant D, Fowler G, Lodge M. Meta-analysis on efficacy of nicotine replacement therapies in smoking cessation. Lancet 1994; 343: 139-42. [ Links ]
204. Pomerleau OF, Pomerleau CS, Morrell EM, Lowenbergh JM. Effects of fluoxetine on weight gain and food intake in smokers who reduce nicotine intake. Psychoneuroen-docrinology 1991; 16; 433-40. [ Links ]
205. Berlin I, Saïd S, Spreux-Varoquaux, el al. A reversible monoamine oxidase a inhibitor (Moclobemide) facilitattes smoking cessation and abstinence in heavy, dependent smokers. Clin Pharmacol Ther 1995; 58: 444-52. [ Links ]
206. Schneider NG, Olmstead RE, Steinberg C, Sloan K, Daims RM, Brown HV. Efficacy of buspirone in smoking cessation: a placebo-controled trial. Clin Pharmacol Ther 1996; 60: 568-75. [ Links ]
207. Jorenby DE, Leischow SJ, Nides MA, et al. A controlled trial of sustained-release bupropion, a nicotine patch, or both for smoking cessation. N Engl J Med 1999; 340: 685-91. [ Links ]
208. Anthonisen NR, Wright EC. IPPB Trial group. Bronchodilator response in chronic obstructive pulmonary disease. Am Rev Respir Dis 1986; 133: 814-9. [ Links ]
209. Higgins BG, Powell RM, Cooper , Tattersfield A.E. Effect of salbutamol and ipratropium bromide on airway calibre and bronchial reactivity in asthma and chronic bronchitis: Eur Respir J 1991; 4: 415-20. [ Links ]
210. O´Donell DE. Assessment of bronchodilator efficacy in symptomatic COPD: is spirometry useful? Chest 2000; 117: 42S-47S. [ Links ]
211. Rennard SI, Scrby CW, Ghafouri M, Johnson PA, Friedman M. Extended therapy with ipratropium is associated with improved lung function in patients with COPD: a retrospective analysis of data from seven clinical trials. Chest 1996; 110: 62-70. [ Links ]
212. Braun SR, McKenzie WN, Copeland C, Knight L, Ellersicck M. A comparison of the effect of ipratropium and albuterol in the treatment of chronic obstructive airway disease. Arch Intern Med 1989; 149: 544-7. [ Links ]
213. Kerstjens HA.Stable chronic obstructive pulmonary disease. BMJ 1999; 319: 495-500. [ Links ]
214. Ulrik C. Efficacy of inhaled salmeterol in the management of smokers with chronic obstructive pulmonary disease: a single centre randomised, double blind, placebo controlled, crossover study. Thorax 1995; 50: 750-4. [ Links ]
215. Grove A, Lipworth B., Reid P., et al. Effects of regular salmeterol on lung function and exercise capacity in patients with chronic obstructive airways disease. Thorax 1996; 51: 689-93. [ Links ]
216. Boyd G, Morice A, Pounsford J, Siebert M, Peslis N, Crawford C. An evaluation of salmeterol in the treatment of chronic obstructive pulmonary disease (COPD). Eur Respir J 1997;10: 815-21. [ Links ]
217. Jones P, Bosh T. Quality of life changes in COPD patients treated with salmeterol. Am J Respir Crit Care Med 1997; 155:1283-9. [ Links ]
218. Combivent Inhalation Aerosol Study Group. In chronic obstructive pulmonary disease, a combination of ipratropium and albuterol is more effective than either agent alone.: an 85-day multicenter trial. Chest 1994; 105: 1411-9. [ Links ]
219. Combivent Inhalation Solution Study Group. Routine nebulized ipratropium and albuterol together are better than either alone in COPD. Chest 1997; 112: 1514-21. [ Links ]
220. Levin D, Little K, Laughlin K, et al. Addition of anticho-linergic solution prolongs bronchodilator effect of beta 2 agonists in patients with chronic obstructive pulmonary disease. Am J Med 1996; 100: 40-8S. [ Links ]
221. Gross N, Tashkin D, Miller R, Oren J, Coleman W, Linberg S. Inhalation by nebulization of albuterol-ipratropium combination (Dey combination) is superior to either agent alone in the treatment of chronic obstructive pulmonary disease. Dey Combination Solution Study Group. Respiration 1998; 65: 354-62. [ Links ]
222. Van Noord JA, de Munck DR, Bantje TA, Hop WC, Akveld ML, Bommer AM. Long-term treatment of chronic obstructive pulmonary disease with salmeterol and the additive effect of ipratropium. Eur Respir J 2000; 15: 878-5. [ Links ]
223. Ikeda A, Nishimura K, Koyama H, Tsukino M, Mishima M, Izumi T. Dose response study of ipratropium bromide aerosol on maximun exercise perfomance in stable patients with chronic obstructive pulmonary disease. Thorax 1996; 51: 48-53. [ Links ]
224. Taylor DR, Buick B, Kinney C, Lowry RC, McDevitt DG. The efficacy of orally administered theophylline, inhaled salbutamol, and a combination of the two as chronic therapy in the management of chronic bronchitis with reversible air-flow obstruction. Am Rev Respir Dis 1985; 131: 747-51. [ Links ]
225. Murciano D, Auclair MH, Pariente R, Aubier M. A randomized, controlled trial of theophylline in patients with severe chronic obstructive pulmonary disease. N Engl J Med 1989; 320: 1521-5. [ Links ]
226. Casaburi R, Mahler DA Jones PW, et al. A long-term evaluation of once-daily inhaled tiotropium in chronic obstructive pulmonary disease. Eur Respir J 2002; 19: 217-24. [ Links ]
227. Van Noord JA, Bantje TA, Eland ME, Korducki L, Cornelissen PJG. A randomsed controlled comparison of tiotropium and ipratropium in the treatment of COPD. Thorax 2000; 55: 289-94. [ Links ]
228. Donohue JF, Van Noord JA, Bateman ED, et al. A 6-month placebo-controlled study comparing lung function and health status changes in COPD patients treated with tiotropium or salmeterol. Chest 2002; 122: 47-55. [ Links ]
229. Friedman M., Morera G., Menjoge S., Kesten S.. Reduced COPD exacerbations with tiotropium. Am J Respir Crit Care Med 2002; 165: A270. [ Links ]
230. Pauwels RA, Lofdahl CG, Laitinen LA, et al. Long-Term treatment with inhaled budesonide in persons with mild chronic obstructive pulmonary disease who continue smoking. N Engl J Med 1999; 340: 1948-53. [ Links ]
231. Rice KL, Rubins JB, Lebhan F. et al.. Withdrawal of chronic systemic corticosteroids in patients with COPD. Am J Respir Crit Care Med 2000; 162: 174-8. [ Links ]
232. Renkena TE, Schouten JP, Koeter GH, Postma DS. Effects of long-term treatment with corticosteroids in COPD. Chest 1996; 109: 1156-62. [ Links ]
233. Mc Evoy CH, Ensurd KE, Bender E, et al. Association between corticosteroids use and vertebral farctures in older men with chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1998; 157: 704-9. [ Links ]
234. Goldstein MF, Fallon JJ, Harning R. Chronic glucocorticoid therapy-induced osteoporosis in patient with obstructive lung disease. Chest 1999; 116: 1733-49. [ Links ]
235. Decramer M, Lacquet LM, Fagard R, Rogiera P. Corticosteroids contribute to muscle weakness in chronic airflow obstruction. Am J Respir Crit Care Med 1994; 150: 11-6. [ Links ]
236. Burge PS, Calverey PMA, Jones PW, Spencer S, Anderson JA, Maslen TK. Randomised, double blind, placebo controlled study of fluticasone propionate in patients with moderate to severe chronic obstructive pulmonary disease: the ISOLDE trial. BMJ 2000; 320: 1297-303. [ Links ]
237. Vestbo J, Sorensen T, Lange P, Brix A, Torre P, Viskum K. Long-term effect of inhaled budesonide in mild and moderate chronic obstructive pulmonary disease: a randomised controlled trial. Lancet 1999; 353: 1819-23. [ Links ]
238. The Lung Health Study Research Group. Effect of inhaled triamcinolone on the decline in pulmonary function in chronic obstructive pulmonary disease. N Engl J Med 2000; 343: 1902-9. [ Links ]
239. Paggiaro PL, Dahle R, Bakran I, Frith L, Hollingworth K., Efthimou J. Multicentre randomised placebo-controlled trial ofinhaled fluticasone propionate in patients with chronic obstructive pulmonary disease. International COPD Study Group. The Lancet 1998; 351: 773-80. [ Links ]
240. Report of the Medical Research Council Working Party. Long term domiciliary oxygen therapy in chronic hypoxic cor pulmonale complicating chronic bronchitis and emphysema. The Lancet 1981; 1: 681-5. [ Links ]
241. Nocturnal Oxygen Therapy Trial Group. Continuous or nocturnal oxygen therapy in hypoxemic chronic obstructive lung disease. Ann Intern Med 1980; 93: 391-8. [ Links ]
242. Tarpy SP, Celli BR. Long-term oxygen therapy. N Engl J Med 1995; 333: 710-4. [ Links ]
243. Rhodius E, Cáneva J, Sívori M. Consenso argentino de oxigenoterapia crónica domiciliaria. Medicina (Buenos Aires) 1998; 58: 85-94. [ Links ]
244. Nichol KL, Baken L, Nelson A. Relation between influenza vaccination and outpatient visits, hospitalization and mortality in elderly persons with chronic lung disease. Ann Intern Med 1999; 130: 397-403. [ Links ]
245. Nichol K, Margolis KL, Wuorenma J, Von Stenberg T. The efficacy and cost-effectiveness of vaccination against Influenza among elderly persons living in the community. N Engl J Med 1994; 331: 778-84. [ Links ]
246. Andrew Moore R, Wiffen PJ, Lipsky BA. Are pneumococcal polysacaride vaccines effective? Meta-analysis of the prospective trials. BMC Family Practice 2000; 1:1. [ Links ]
247. World Health Organization. Pneumococcal Vaccine WHO Position Paper. Weekly Epidem Record 1999; 74:177-83. [ Links ]
248. Örtqvist A. Pneumococcal vaccination: current and future issues. Eur Respir J 2001; 18: 184-95. [ Links ]
249. Anthonisen NR, Manfreda J, Warren CPW, et al. Antibiotic therapy in exacerbations of chronic obstructive pulmonary disease. Ann Intern Med 1987; 106: 196-204. [ Links ]
250. Traver GA, Cline MG, Burrows B, Predictors of morality in chronic obstructive pulmonary disease. A 15-year follow-up study. Am Rev Respir Dis 1979; 119: 895-902. [ Links ]
251. Friedman M, Serby CW, Menjoge SS, et al. Pharmaeco-nomic evaluation of a combination of ipratropium plus albuterol compared with ipratropium alone and albuterol alone in COPD. Chest 1999; 115: 635-41. [ Links ]
252. Nichol KL, Baken L, Wuorenma J, Nelson A. The health and economic benefits associated with pneumococcal vaccination of elderly persons with chronic lung disease. Arch Intern Med 1999; 159: 2437-42. [ Links ]
253. Emerman CL, Connors AF, Lukens TW, Effron D, May ME. Relationship between arterial blood gases and spirometry in acute exacerbations of chronic obstructive pulmonary disease. Ann Emerg Med 1989; 18: 523-7. [ Links ]
254. Sherman S, Skoney JA, Ravikrishman KP. Routine chest radiographs in exacerbations of COPD. Arch Intern Med 1989; 149: 2493-6. [ Links ]
255. Tsai TW, Gallagher EJ, Lombardi G, Gennis P, Carter W. Guidelines for the selective ordering of admission chest radiography in adult obstructive airway disease. Ann Emerg Med 1993; 22: 1854-8. [ Links ]
256. Emerman CL, Connors AF, Lukens TW, Effron D, May ME. Relationship between arterial blood gases and spirometry in acute exacerbations of COPD. Ann Emerg Med 12989; 18: 523-7. [ Links ]
257. The COPD Guidelines Group of the Standards of Care Committee of the BTS. BTS guidelines for the management of chronic obstructive pulmonary disease. Thorax 1997; 52: S1-S28. [ Links ]
258. Gravil JH, Al- Rawas OA, Cotton MM, et al. Home treatment of exacerbations of chronic obstructive pulmonary disease by an acute respiratory assessment service. The Lancet 1998; 351: 1853-5. [ Links ]
259. Postma DS, Ten Hacken NHT, Kerstjens HAM, Koeter GH. Home treatment of COPD exacerbations. Thorax 1999; 54 (suppl 2) S8-S13. [ Links ]
260. Breen D, Churches T, Hawker F, Torzillo PJ. Acute respiratory failure secondary to chronic obstructive pulmonary disease treated in the intensive care unit: a long term follow up study. Thorax 2002; 57: 29-33. [ Links ]
261. Roberts CM, Lowe D, Bucknall C E, Ryland I, Kelly Y, Pearson MG on behalf of the BTS Audit Subcommitee of the Standards of Care Commitee and the Royal College of Physicians of London. Clinical Audit indicators of outcome following admission to hospital with acute exacerbation of chronic obstructive pulmonary disease. Thorax 2002; 57: 137-41. [ Links ]
262. Monsó E, Ruiz J, Rosell A, Monterola J, Fiz J, Morera J, Ausina V. Bacterial infection in chronic obstructive pulmonary disease. A study of stable and exacerbated outpatients using the protected specimen brush. Am J Respir Crit Care Med 1995; 152: 1316-20. [ Links ]
263. Ball P. Epidemiology and treatment of chronic bronchitis ant its exacerbations. Chest 1995; 108: 43S-52S. [ Links ]
264. Stockley RA, O'Brien C, Pye A, Hill SL. Relationship of sputum color to nature and outpatient management of acute exacerbations of COPD. Chest 2000; 117: 1638-45. [ Links ]
265. Seemungal T, Oxen RH, Bhownik A, et al. Respiratory viruses, Symptoms, and inflamatory Markers in acute exacerbation and stable chronic obstructive disease. Am J Crit Care Med 2001 164: 1618-23. [ Links ]
266. Adams SG, Melo J, Luther M, Anzueto A. Antibiotics are associated with lower relapse rates in outpatients with acute exacerbations of COPD. Chest 2000; 117: 1345-52. [ Links ]
267. Grossman R, Mukherjee J, Vaughan D, et al. A 1-year community-based health economic study of ciprofloxacin vs usual antibiotic treatment in acute exacerbations of chronic bronchitis. Chest 1998; 113: 131-41. [ Links ]
268. MacFarlane JT, Colville A, Guion A, MacFarlane RM, Rose DH. Prospective study of aetiology and outcome of adult lower respiratory tract infections in the community. The Lancet 1993; 341: 511-4. [ Links ]
269. Ball P, Harris JM, Lowson D, Tillotson G, Wilson R. Acute infective exacerbations of chronic bronchitis. Q J Med 1995; 88: 61-8. [ Links ]
270. Huchon GJ, Gialdroni-Grassi G, Léophonte P, Manresa F, Schaberg T, Woodhead M. Initial antibiotic therapy for lower respiratory tract infection in the community: a European survey. Eur Respir J 1996; 9: 1590-5. [ Links ]
271. Davey P, Rutherford D, Graham B, Lynch B, Malek M. Repeat consultations after antibiotic prescribing for respiratory infection: a study in one general practice. Br J Gen Pract 1994; 44: 509-13. [ Links ]
272. Dewan NA, Rafique S, Kanwar B, et al. Acute exacerbation of COPD. Factors associated with poor treatment outcome. Chest 2000; 117: 662-71. [ Links ]
273. Destache CJ, Dewan N, O'Donohue WJ, Campbell JC, Angelillo VA. Clinical and economic considerations in the treatment of acute exacerbations of chronic bronchitis. J Antim Chem.1999; 43 SuplA: 107-13. [ Links ]
274. Soler N, Torres A, Ewig S, et al. Bronchial microbial patterns in severe exacerbations of chronic obstructive pulmonary disease (COPD) requiring mechanical venti-lation. Am J Respir Crit Care Med 1998; 157: 1498-505. [ Links ]
275. Balter MS, Hyland RH, Low DE, Renzi PM, Braude AC, Cole PJ, et al. Recommendations on the management of chronic bronchitis. A practical guide for Canadian physicians. Can Med Ass J 1994; 151(Suppl): 7-23. [ Links ]
276. Saint S, Bent S, Vittinghoff E, Grady D. Antibiotics in chronic obstructive pulmonary disease exacerbations: a meta-ananlysis. JAMA 1995; 273: 957-60. [ Links ]
277. Bresser P, Out TA, van Alphen L, Jansen HM, Lutter R. Airway inflamation in nonobstructive and obstructive chronic bronchitis with chronic Haemophilus influenzae airway infection. Am J Respir Crit Care Med 2000; 162: 947-52. [ Links ]
278. Stockley RA. Role of bacteria in the pathogenesis and progression of acute and chronic lung infection. Thorax 1998; 53: 558-622. [ Links ]
279. Eller J, Ede A, Schaberg T, Niederman MS, Mauch H, Lode H. Infective exacerbations of chronic bronchitis. Relation between bacteriologic etiology and lung function. Chest 1998; 113: 1542-8. [ Links ]
280. Miravitlles M, Espinosa C, Fernández-Laso E, Martos JA, Maldonado JA, Gallego M and Study Group of Bacterial Infection in COPD. Relationship between bacterial flora in sputum and functional impairment in patients with acute exacerbations of COPD. Chest 1999; 116: 40-6. [ Links ]
281. Guzman-Blanco M, Casellas JM, Sader HS. Bacterial resistance to antimicrobial agents in Latin America. The giant is awakening. Infect Dis Clin North Am 2000; 14: 67-81. [ Links ]
282. Lloberes P, Ramis L, Montserrat JM, Campistol J, Picado C. Effect of three different bronchodilators during an exacrbation of chronic obstructive pulmonary disease. Eur Respir J 1988; 1: 536-9. [ Links ]
283. Davies L , Angus RM, Calverley, PM. Oral corticosteroids in patients admitted to hospital with exacerbation of chronic obstructive pulmonary disease: a prospective randomized controlled trial. Lancet 1999; 354: 456-60. [ Links ]
284. Niewoehner JE, Erbland ML, Deupree RH, et al. Effect of systemic glucocorticoids on exacerbation of chronic obstructive pulmonary disease. Department of Veterans Affairs Cooperative Study Group. N Engl J Med 1999; 340: 1941-7. [ Links ]
285. Singh JM, Palda VA, Stanbrook MB, Chapman KR. Corticosteroid therapy for patients with acute exacerbations of chronic obstructive pulmonary fisease. Arch Inter Med 2002; 162: 2527-36. [ Links ]
286. Brochard L, Mancebo J, Wysocki M, et al. Noninvasive ventilation for acute exacerbation of chronic obstructive pulmonary disease. N Engl J Med 1995; 333: 817-22. [ Links ]
287. Kramer N, Meyer TJ, Mejarg J, Cece RD, Hill NS. Randomized, prospective trial of noninvasive positive pressure ventilation in acute respiratory failure. Am J Respir Crit Care Med 1995; 151: 1799-806. [ Links ]
288. Meduri GU. Noninvasive positive pressure ventilation in patients with acute respiratory failure. Clin Chest Med 1996;17: 513-53. [ Links ]
289. Mehta S, Hill N. State of the Art. Nonnivasive Ventilation. Am J Respir Crit Care Med 2001;163: 540-77. [ Links ]
290. Diaz O, Iglesia R, Ferrer M, et al. Effects of noninvasive ventilation on pulmonary gas exchange and hemodynamics during acute hypercapnic exacerbation of chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1997; 156: 1840-5. [ Links ]
291. Putensen C, Wrigge H. New modes of mechanical ventilation. Int Care Med 1998; 24: 1341-2. [ Links ]
292. Ely EW, Baker AM, Dunagan DP, et al. Effect on the duration of mechanical ventilation of identifying patients capable of breathing spontaneously. N Engl J Med 1996; 335: 1864-9. [ Links ]
293. Girault C, Daudenthun I, Chevrin V, et al. Noninvasive ventilation as systematic extubation and weaning technique in acute-on-chronic respiratory failure. Am J Respir Crit Care Med 1999; 160: 86-92. [ Links ]
294. Nava S, Ambrosino N, Clini E, et al. Non-invasive mechanical ventilation in the weaning of patients with respiratory failure due to chronic obstructive pulmonary disease: a randomized study. Ann Intern Med 1998; 128: 721-8. [ Links ]
VM: Ventilación mecánica; AC: Anticolinérgicos, FEV1: Flujos aéreos
7 Grupo de Consenso de EPOC:
Definición y Epidemiología (coordinador Eduardo Abbate): Carlos Mosca, Gustavo Zabert, Hugo Neffen, Bartolomé Lungo, Manuel Klein.
Etiopatogenia y Clínica: (coordinador Juan Carlos Figueroa Casas): Ana M. López, Ana R. Diez, Anahí Yáñez.
Diagnóstico (coordinador Eduardo Schiavi): Luisa Rey, Carlos Parpaglione, Juan J. Rodríguez Moncalvo, Eduardo De Vito, Guillermo Semeniuk, Fernando Pessolano, Hernando Sala Romanó, Enrique Jolly, Ricardo H. Re.
Tratamiento no Farmacológico (coordinador Juan Antonio Mazzei): Martín Sívori, Edgardo Rhodius, Daniel Carlés, Graciela Scorzo, Raúl Chomnales, Roberto Benzo, Hugo Esteva, Roberto Favaloro, Moisés Rosemberg, Gustavo Di Bártolo.
Tratamiento Farmacológico (coordinador Eduardo Giugno): Fernando Verra, Carlos de la Vega, Silvia Quadrelli, Ramón Rojas, Carlos Elías, Juliàn Ciruzzi, Carlos Fiore, Jorge Cáneva, Raúl Lisanti, Alfredo Garay, Oscar Caberlotto, Patricia Malamud, César Sáenz, Andrés Echazarreta.
Exacerbación (coordinador Ricardo J.Gené): Guillermo Menga, Carlos Luna, José Luis Morero, Juan Ossés, Julio Chertkoff.
Recibido: 25 de marzo de2003
Aceptado: 6 de agosto de 2003














