Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Medicina (Buenos Aires)
versión impresa ISSN 0025-7680
Medicina (B. Aires) vol.70 no.3 Ciudad Autónoma de Buenos Aires mayo/jun. 2010
ARTÍCULO ESPECIAL
Enfoque del síndrome de astenia crónica
Pablo Young1, Bárbara C. Finn1, Julio E. Bruetman1, Débora Pellegrini1, Armando Kremer2
Servicios de Clínica Médica,
1Hospital Británico de Buenos Aires,
2Escuela de Medicina, Universidad Nacional del Comahue, Neuquén
Dirección postal: Dr. Pablo Young, Servicio de Clínica Médica, Hospital Británico, Perdriel 74, 1280 Buenos Aires, Argentina Fax (54-11) 4304.3393 e-mail: pabloyoung2003@yahoo.com.ar
Resumen
El término astenia deriva del griego (¢sqšneia, a: privación, sin, esthénos: vigor, fuerza), significa ausencia de fortaleza, vigor o fuerza. Es un síntoma difícil de definir, que implica un conjunto de sensaciones vagas, distintas para cada individuo. Es un motivo habitual de consulta representando hasta el 30% de la consulta ambulatoria. A su vez, la fatiga crónica representa del 1 al 10% de estos casos, y el 0.2- 0.7% del total pertenece al síndrome de fatiga crónica. Es importante saber diferenciar la astenia de la debilidad y de la disnea, ya que los pacientes habitualmente le dan el mismo significado. El factor tiempo en la astenia es útil para su caracterización. Se definió a la fatiga como prolongada cuando su duración es mayor a un mes y crónica cuando la misma supera los 6 meses. La sistematización de las entidades capaces de provocar astenia deberá guiar la búsqueda de síntomas y signos físicos, así como la indicación de estudios complementarios. La depresión es la causa más común de fatiga, representando aproximadamente la mitad de los casos. El tratamiento más efectivo de la astenia es solucionar la causa subyacente; no obstante hasta un 20% de los pacientes queda sin diagnóstico. El diagnóstico de síndrome de fatiga crónica es de exclusión y se deben usar los criterios del consenso internacional del año 19941. En cuanto a su tratamiento, existe evidencia a favor de utilizar ejercicio físico graduado y terapia cognitiva. La alta frecuencia del síntoma conlleva un enorme costo social y económico consumiendo recursos de manera desmesurada, por lo que es importante que los médicos estén familiarizados con este síntoma.
Palabras clave: Astenia; Fatiga; Síndrome de fatiga crónica
Abstract
The chronic asthenia syndrome: A clinical approach. The term asthenia comes from the Greek (¢sqšneia, a: privation, without; esthénos: vigor, force), it means absence of strength, vigor or force. It is a symptom, difficult to define, with a set of vague sensations, different for each patient. It is a frequent cause of consult, almost 30% in ambulatory settings. The chronic fatigue represents up to 10% of these cases, and the 0.2-0.7% belongs to the chronic fatigue syndrome. It is very important to differentiate asthenia from weakness, dizziness or dyspnoea, since patients may confuse them. The factor time in asthenia is very useful for its characterization, it was defined to the prolonged fatigue when it lasts for more than a month and chronic when the duration is greater than 6 months. The depression is the commonest fatigue cause, representing approximately half of the cases. The most effective treatment of the asthenia is to solve the underlying cause, although up to 20% of the patients remain without diagnosis. The diagnosis of the chronic fatigue syndrome is of exclusion and the criteria of the international consensus of year 1994 are due to use. The high frequency of the symptom entails an enormous social and economic cost and it is for that reason so important for physicians to have a correct manage of this symptom.
Key words: Asthenia; Fatigue; Chronic fatigue syndrome
El término astenia deriva del griego, significa ausencia de fortaleza, vigor o fuerza2. Es un síntoma complejo que abarca simultáneamente lo físico y lo psíquico en forma global, es subjetivo e implica un conjunto de sensaciones vagas, distintas para cada individuo, que se perciben y expresan a través del sistema nervioso y del sistema muscular. Desde el punto de vista fisiológico, se puede considerar a la fatiga como el cansancio que se produce después del esfuerzo, y a la astenia como la misma sensación, pero sin esfuerzos que la justifiquen3. Nos referiremos a fatiga, cansancio y astenia como sinónimos. En la astenia pueden identificarse tres componentes distintos que participan en grado variable según el caso: 1) la lasitud, el desfallecimiento, la falta de vigor y la necesidad de descanso ante tareas que previamente no la producían; 2) la debilidad generalizada: sensación anticipada de dificultad para iniciar y mantener una actividad; y 3) la fatiga mental: caracterizada por la alteración de la concentración, pérdida de memoria y labilidad emocional.
Si bien el cansancio es motivo habitual de consulta como síntoma único, en ciertas ocasiones se presenta como componente de un cuadro clínico claro, mientras que en otras es de interpretación difícil, por lo proteiforme. No es infrecuente que se trate de un síntoma, dolencia o queja reiterada en el tiempo, en distintas consultas, con el mismo o diferentes profesionales y, en general, sin respuesta del médico.
El cansancio o fatiga puede ser normal cuando se realiza un esfuerzo intenso, pero cuando no se relaciona con las conductas realizadas, se llama cansancio "patológico". Es un síntoma que se puede presentar durante el período de convalecencia de distintas enfermedades y operaciones. Todas las personas, han experimentado la sensación de astenia, por ejemplo durante infecciones virales. En estos casos, la relación obvia con una enfermedad de claro diagnóstico hace que la astenia no sea, por sí misma, un motivo de preocupación. Muy distinta es la situación en la que la astenia domina el cuadro clínico y compromete las actividades habituales, encerrando la amenaza de enfermedades potencialmente graves4.
El objetivo de este trabajo es distinguir las diferentes causas de astenia, con especial atención en el síndrome de fatiga crónica (SFC), y realizar un resumen pormenorizado del enfoque de este síntoma aportando un camino para su tratamiento.
Frecuencia
La astenia es una verdadera epidemia de la época actual, representando el motivo de consulta principal en el 10 - 30% casos de atención clínica ambulatoria2, 4. A su vez, la fatiga crónica representa del 1 al 10% de los casos, y sólo el 0.2 - 0.7% del total reúnen los criterios de diagnóstico de SFC. En EE.UU. se estimó en estudios basados en comunidades, que la prevalencia del SFC oscila entre 75 a 267 casos por cada 100 000 habitantes5. Este complejo síndrome de etiología desconocida se caracteriza por la presencia de fatiga (física y mental) intensa, debilitante y grave, que persiste seis meses o más y tiene un carácter oscilante y sin causa aparente específica. Interfiere con las actividades habituales, no disminuye con el reposo, empeora con el ejercicio y se asocia a manifestaciones sistémicas generales, físicas y neuropsicológicas. Predomina en mujeres, con una relación hombre: mujer de 2.7 a 1 con un rango etario entre 25 y 45 años.
Un estudio de la Universidad de Western, Ontario, demostró que el 50% de los pacientes que consultaron por fatiga recibieron un diagnóstico psicológico, dentro de los cuales la depresión fue el más frecuente, y hasta un 20% quedó sin diagnóstico4.
La alta frecuencia del síntoma conlleva un enorme costo social y económico, consumiendo recursos de manera desmesurada6. Por ello, es de gran importancia que el clínico esté familiarizado con este síntoma. Nuestro país carece de estudios poblacionales clínicos y, por tanto, se desconoce la prevalencia de esta entidad.
Reseña histórica
La primera referencia al SFC se debe a Manningham, quien la describió en el año 17503. El SFC ha tenido diferentes denominaciones, a saber: neurastenia epidémica, neuritis vegetativa epidémica, enfermedad de Islandia, enfermedad de Akureyri, enfermedad de Royal Free, encefalomielitis infecciosa aguda o miálgica. Otras denominaciones fueron astenia neurocirculatoria, neurosis de ansiedad, síndrome de DaCosta o del corazón irritable, síndrome de Lewis o síndrome de esfuerzo o corazón de soldado5, 7. Más modernas son las denominaciones: síndrome de infección crónica por el virus de Epstein- Barr (VEB), mononucleosis crónica y enfermedad del yuppie. A mediados del siglo XIX, el internista norteamericano Austin Flint (1812-1886), famoso por "el soplo de Flint", describió la fatiga crónica como un "agotamiento nervioso". El psiquiatra George M. Beard (1839-1883) en el año 1869 acuñó el término de "neurastenia" -lo que Laín llama el nacimiento nosográfico de la neurastenia (Beard) y psicastenia (Janet)-8.
A finales del siglo XIX se reconoció cierta relación entre infecciones (sobre todo influenza) y la llamada neurastenia. Es origen de confusión y perplejidad el listado de microorganismos propuestos a lo largo de la historia como causa potencial del SFC. Entre otros se destacan los siguientes: Candida albicans, Borrelia burgdorferi, Enterovirus, Citomegalovirus (CMV), Herpesvirus humano 6, Espumavirus, Retrovirus, Borna virus y virus Coxsackie B. Ya en 1948, Isaacs comunica que 53 de 206 enfermos con mononucleosis infecciosa tienen fatiga entre 3 meses y 4 años postinfección. En la década de los 50 se advirtió que casi el 20% de los enfermos con brucelosis tenían fatiga persistente y alteraciones neuropsicológicas. Sin embargo, la relación más estrecha del SFC ha sido con el VEB. En 1975 se detectó fatiga crónica en personas con serología VEB positiva. En la actualidad, a pesar de haberse vinculado las infecciones precedentes con el SFC, no se ha corroborado y es poco probable que haya una patogenia viral directa7.
El SFC se puede superponer con la llamada hipertermia habitual o esencial -también denominada hipertermia hipotalámica o fiebre psicógena-. Marañón cita en su monografía El problema de las febrículas, en el año 1927, dentro de las fiebres nerviosas a la "fiebre de la fatiga"9.
Definición
La astenia se ha definido como un estado que sigue a un período de actividad mental o corporal intenso caracterizado por una disminución de la capacidad para el trabajo y reducción de la eficiencia, acompañados generalmente por sensación de cansancio, somnolencia o irritabilidad; también puede sobrevenir cuando, por cualquier causa, el gasto de energía supera a los procesos restaurativos.
Adicionalmente, el término astenia puede hacer referencia a la sensación de hastío y lasitud debida a la monotonía y falta de interés en lo que rodea a la persona.
Más allá de estas definiciones, cada paciente tiene su propia manera de referirse al síntoma, lo cual nos obliga a estar atentos para poder mejorar nuestra interpretación y capacidad de respuesta. Por ello, grupos de expertos definen las siguientes situaciones y terminologías: a) Fatiga: es sentirse exhausto luego de haber realizado actividades normales, sensación de disminución de la energía para realizar las tareas habituales, disminución de la atención y alteración en la capacidad de actuar frente a situaciones comunes de la vida diaria. B) Fatiga prolongada: fatiga mayor a un mes, y C) Fatiga crónica: es aquella que tiene una duración mayor a 6 meses1, 10.
Enfoque diagnóstico
Es fundamental realizar una historia clínica minuciosa, para no pedir excesivos e injustificados estudios complementarios11.
El factor tiempo en la astenia es útil para su caracterización. Existen cuadros breves, de unos pocos días, en los que la fugacidad y el carácter autorresolutivo no dan tiempo a la realización de estudios que aclaren su causa, ni lo justifican. En otros casos puede prolongarse durante semanas, meses o años, y estas distintas evoluciones orientarán sobre las causas probables, los procedimientos diagnósticos más apropiados y el pronóstico de la entidad que origina la astenia.
No hay que despreciar el cansancio o astenia que motiva la consulta. Es prioritario que el paciente se sienta escuchado y no rechazado, ya sea por el poco tiempo dedicado a la consulta o por la mala predisposición que genera una consulta que será larga, tediosa y de difícil resolución. Son pacientes que han pasado por muchas consultas, y a menudo vienen con una larga lista de estudios. Recomendamos hacer junto al paciente un análisis cuidadoso de su ritmo de vida para evaluar causas justificadas de cansancio-fatiga, lo que puede llevar a modificaciones del estilo de vida que resuelvan el cuadro2.
Por lo dicho previamente, se sugiere como en cualquier entrevista una escucha especial, con tiempo y atención suficientes, realizando un examen físico cuidadoso, lo que puede permitir obtener hallazgos orientadores, y precisar el contexto clínico en el que aparece la astenia.
Del interrogatorio y del examen físico pueden surgir tres posibilidades: la primera es hacer diagnóstico de una enfermedad psiquiátrica, en general depresión; la segunda es tener el diagnóstico presuntivo de enfermedad orgánica, para lo cual se solicitarán los estudios que correspondan para descartar o confirmar el diagnóstico presuntivo; y por último que no haya un diagnóstico claro, por lo cual se solicitarán los estudios complementarios que se crean pertinentes (Fig. 1).

Fig. 1.- Astenia, enfoque inicial
Una forma eficaz de enfocar el diagnóstico de la astenia es efectuar una clasificación de los casos según presenten o no pérdida de peso (Fig. 2)3. La astenia de tipo orgánico, con pérdida de peso, se encuadra en las categorías de inflamatoria o metabólica, y se caracteriza por ser permanente, mejorar con el reposo y acentuarse por la tarde. La categoría funcional, sin pérdida de peso, se distingue por ser intermitente o fluctuante, predomina durante la mañana y no se alivia con el reposo.
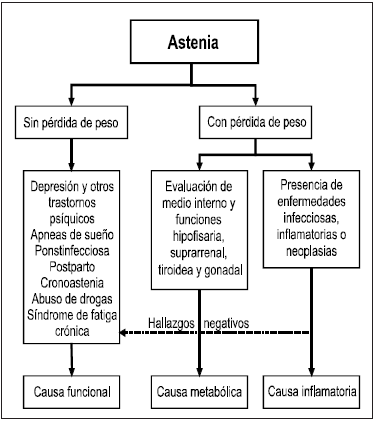
Fig. 2.- Astenia, propuesta diagnóstica
La sistematización de las entidades capaces de provocar astenia deberá guiar la búsqueda de síntomas y signos físicos, y la indicación de estudios complementarios (Tabla 1). Según algunos autores la depresión es la causa más común de fatiga, representando la mitad de los casos, y se debe interrogar al paciente en este sentido4. No debe rotularse a los pacientes como portadores de una enfermedad psiquiátrica por el solo hecho de que no se haya encontrado una causa orgánica.
TABLA 1.- Causas de astenia2, 3

La ferropenia se asocia a astenia aun en los casos sin anemia. Contrariamente, los pacientes talasémicos con depósitos de hierro normales o aumentados, no se encuentran asténicos a pesar de la anemia grave. Una explicación a ambos fenómenos reside en el hecho de que el hierro, además de participar en la estructura de la hemoglobina, lo hace en la de otras metaloproteínas como la mioglobina, los citocromos, la catalasa, la peroxidasa, la xantino-oxidasa y la enzima mitocondrial a-glicero-fosfato-oxidasa3.
Al igual que en otras entidades crónicas, existen las llamadas banderas rojas que nos deben alertar sobre un proceso subyacente no diagnosticado, ellas son: pérdida de peso, adenopatías, hepatoesplenomegalia, hiperpigmentación, fiebre, debilidad, disnea y eritrosedimentación (VSG) elevada.
Es importante recordar que un grupo de pacientes cercano al 20% no encuadran dentro de ninguna causa ni cumplen criterios de SFC y se los cataloga como astenia crónica idiopática. En ellos debe continuarse el estudio utilizando el tiempo como recurso diagnóstico, siendo necesario el fortalecimiento de la relación médicopaciente para tolerar la situación de incertidumbre y evitar caer en los extremos de un excesivo intervencionismo o en un nihilismo diagnóstico y terapéutico.
El diagnóstico de SFC es de exclusión y se deben usar los criterios del consenso internacional del año 1994 (Tabla 2)1. Sus principales objetivos fueron aumentar la sensibilidad de la clasificación previa de 198811 y definir mejor la enfermedad con el fin de homogeneizar el diagnóstico clínico y servir de base para la investigación. Los criterios internacionales se fundamentan en el cumplimiento de dos criterios mayores, así como en la concurrencia de cuatro o más criterios menores basados en sintomatología, predominantemente reumatológica y neuropsicológica. Desde el año 1981 Yunus13 incluye al SFC dentro de lo que ha dado a llamar síndromes de sensibilidad central, que es un paraguas común para un gran número de enfermedades que en el pasado se consideraban de causa psicológica, a saber (Fig. 3): fibromialgia, síndrome de dolor miofascial, síndrome de vejiga irritable, dolores de cabeza y síndrome de piernas inquietas, entre otros. Según el autor, lo que une a este grupo de enfermedades es el "tercer paradigma" de sensibilidad central/flujo neuroendocrino, que desplaza al dualismo de enfermedad estructural y/o psiquiátrica13.
TABLA 2.- Criterios diagnósticos del síndrome de fatiga crónica1


SFC: síndrome de fatiga crónica; SII: síndrome de intestino irritable; DTM: desórdenes temporo-mandibulares; SDM: síndrome de dolor miofascial; MPMS: movimientos periódicos de los miembros durante el sueño; SQM: sensibilidad química múltiple; SUF/CI: síndrome uretral femenino/cistitis intersticial; SSPT: síndrome de estrés postraumático.
Fig. 3.- Espectro de los síndromes de sensibilidad central13. Se enumeran los integrantes propuestos de la familia de los síndromes de sensibilidad central (SSC) con sus relaciones superpuestas y un vínculo fisiopatológico común de sensibilización central.
En un caso típico el SFC surge de forma aguda, e incluso de forma súbita, en general en una persona previamente activa. A menudo, el comienzo acontece durante la convalecencia de un cuadro de curso agudo, como una mononucleosis infecciosa o un estrés agudo poco destacable. En el inicio suelen predominar la fiebre, odinofagia, tos, mialgias y la fatiga; menos común es la clínica digestiva, como la diarrea. Este proceso deja como secuela un agotamiento insoportable. El síntoma cardinal es la fatiga no asociada a actividad excesiva, que no mejora con el reposo, empeora con el estrés y rápidamente configura una discapacidad física y mental persistente. Posteriormente al cuadro descrito se instauran los síntomas crónicos, entre los cuales es posible mencionar: fatiga, febrícula, artralgias migratorias, mialgias generalizadas, faringitis u odinofagia, cefalea, adenopatías cervicales o axilares dolorosas, y en menor frecuencia náuseas, diarrea, dolor abdominal, anorexia, tos, vértigo, lipotimia, síncope, visión borrosa, parestesias y exantema cutáneo. Los síntomas persisten durante semanas o meses y el predominio de unos u otros varía en cada enfermo. La fatiga suele acompañarse de trastornos neurocognitivos y alteraciones del sueño. Se puede presentar dificultad para la concentración, insomnio o hipersomnia y depresión. Es menos habitual la presencia de palpitaciones, dolor torácico, sudoración nocturna y pérdida o aumento de peso1, 5, 10, 12.
Las enfermedades excluyentes del diagnóstico de SFC son: trastornos psiquiátricos como depresión mayor, esquizofrenia, psicosis, trastorno alimentario (anorexia, bulimia), trastorno bipolar, abuso de alcohol u otras substancias; así como la obesidad mórbida y condiciones médicas activas no tratadas o cuya curación no haya sido efectiva.
Es necesario advertir que no existe ningún signo patognomónico ni pruebas de diagnóstico específicas del SFC5. Si bien la fibromialgia es uno de los diagnósticos diferenciales del SFC, ambos procesos pueden ser sincrónicos en un 20 a 70% de los pacientes, hasta tal punto que algunos autores consideran que pueden ser diversas expresiones de una misma enfermedad13.
Teniendo en cuenta los problemas médicos más frecuentes que cursan con fatiga prolongada o crónica, los estudios iniciales serán los siguientes: hemograma, VSG, ferremia (pudiendo incluir también ferritina), glucemia, hepatograma (incluyendo dosajes de transaminasas glutámico-pirúvica y glutámico-oxalacética, fosfatasa alcalina y bilirrubina), hormona estimulante del tiroides (TSH), ionograma, serologías para virus de la inmunodeficiencia humana (HIV), VEB, CMV y hepatitis B y C, creatinina, urea y sedimento de orina, calcemia, creatinfosfoquinasa (CPK) y radiografía de tórax2-4. Algunos autores sugieren una ecografía abdominal de inicio6.
De no llegarse a un diagnóstico y en el contexto clínico adecuado, se pueden solicitar las siguientes pruebas adicionales: serologías para herpesvirus tipo 6, toxoplasma y lúes, perfil brucelar, determinación de cortisol libre urinario y plasmático, dosajes de factor antinuclear (FAN), factor reumatoideo (FR), electromiograma y biopsias de músculo y/o nervio periférico. Eventualmente se requiere una resonancia magnética nuclear del sistema nervioso central (SNC).
Cómo medir la astenia
La medición de la gravedad de la fatiga y el compromiso funcional es compleja. Aunque no existe un patrón aceptado, se disponen de varios instrumentos que toman en cuenta una o varias características. Entre ellos se encuentra la prueba multidimensional de Edmonton o EFAT (Edmonton Functional Assesssment Tool), una herramienta validada que partiendo de 10 variables permite dar un puntaje a la fatiga. Las variables que considera son: comunicación, dolor, estado de alerta, tipo de respiración, balance de posición sedente y de pie, movilidad, locomoción, actividades de la vida diaria, cansancio y motivación. Otro instrumento es la Escala de Evaluación Clínica GEF-10 (Grupo de Estudio de la Fatiga), que incluye 50 signos y síntomas agrupados en 10 categorías diferentes que abarcan las esferas biofisiológicas, de la vida de relación y afectiva. La gravedad de cada ítem se califica de 0 a 10 y permite definir cuatro grupos (astenia por exceso de trabajo, reactiva, somática y psicológica)2, 3. Pensamos que esta última es sencilla de utilizar y puede permitir comparaciones objetivas en el tiempo13. Existen otros métodos validados sobre todo en pacientes oncológicos que evalúan la fatiga de manera subjetiva, como son la escala visual análoga y numérica, el Brief Fatigue Inventory y la Piper Fatigue Self-report Scale15.
Teorías etiopatogénicas del SFC
Existen distintas teorías acerca de las probables causas y/o mecanismos del SFC:
Teoría viral: Fueron las primeras causas propuestas del SFC. Hace 20 años se lo había relacionado con pruebas serológicas positivas para infección por VEB16. Otros virus implicados fueron el CMV, el herpes, el HIV y la hepatitis C. En este último caso, según estudios por espectroscopia por resonancia magnética de protones, se postula que el virus de la hepatitis C puede afectar en forma directa la función cerebral, expresándose a través de la fatiga17. Es probable que las enfermedades virales actúen como desencadenantes del SFC en personas predispuestas, con alteraciones de la conducta o del estado de ánimo previos a la infección.
Alteración de la respuesta inmune: Los pacientes con SFC presentan alteraciones inmunológicas sugestivas de una disminución en la inmunidad celular. Existen dos poblaciones de linfocitos T CD4: los Th1, relacionados con la activación de los macrófagos y los Th2, vinculados a la función de los linfocitos B. En condiciones normales ambas poblaciones se encuentran en equilibrio. En los pacientes con SFC se ha observado una disminución del balance Th1/Th2 como resultado de los efectos selectivos de los glucocorticoides en el circuito regulatorio de las interleuquinas (IL) 10 y 12. Debido a que los glucocorticoides suprimen a las células Th1 y la inmunidad celular y favorecen las células Th2 y la inmunidad humoral, presentan una acción inmunomoduladora y no inmunosupresora18.
Por otra parte, se comprobó que algunos pacientes con SFC presentan manifestaciones similares al síndrome de Sjögren, encontrando alta prevalencia en sequedad de mucosas (52%) y alteraciones histológicas en las glándulas salivales (33%). En el 40% es posible hallar hiposecreción lagrimal demostrada por el test de Schirmer y autoanticuerpos (antinucleares, anti Ro, anti La), por lo que se cree ambas entidades comparten mecanismos fisiopatológicos19.
Teoría neuroendocrina: Como resultado de diversos estudios, se ha observado que en pacientes con SFC existe hipoactivación del eje hipotálamo-hipofiso-adrenal (HHA), que lleva a una disminución de la secreción hipotalámica de la hormona estimulante de la liberación de ACTH (CRH), con reducción del cortisol urinario de 24 horas a pesar de la cortisolemia normal en ayunas20. No está claro si se trata de una disminución primaria de la producción de CRH, o si ella es secundaria a alteraciones del sistema nervioso central. Los niveles persistentemente elevados de radicales libres como el peroxinitrito hallados en pacientes con SFC podrían ser los responsables de la disminución de la actividad del eje HHA. Otra posibilidad es que estos individuos presenten actividades serotoninérgicas o simpáticas deficientes. Este hecho explicaría la razón por la cual estos pacientes no suelen responder a los glucocorticoides y, por el contrario, éstos provocan mayor inhibición de la secreción de CRH. Sin embargo, en algunos pacientes con SFC e hipotensión ortostática se halló una respuesta a la administración de corticoides, aunque un trabajo aleatorizado no pudo confirmar esta hipótesis21.
Por otra parte, se ha observado que la estimulación con ACTH provoca menor elevación de cortisol en el SFC comparados con voluntarios normales, a pesar de aumentos similares de dehidroepiandrosterona. Esto puede significar una respuesta anormal al estrés en los pacientes con SFC21, 22.
También se detectaron alteraciones en la secreción de la hormona de crecimiento, por la aparente disminución de tono dopaminérgico, aunque no ha podido ser confirmada en otros estudios23. No se objetivaron alteraciones del eje hipofisogonadal en mujeres con SFC24.
Teoría de exceso de radicales libres: Se han descripto incrementos inapropiados en la producción de radicales libres en el SFC, en forma similar a los hallados en la artritis reumatoidea25. Hay datos, como el aumento del malonaldehído, la metahemoglobina y el tamaño eritrocitario, que sugieren que el estrés oxidativo debido al exceso de producción de radicales libres está asociado a patología y a la producción de síntomas en pacientes con SFC.
Asimismo se postula que diversas etiologías inducen citoquinas, IL-1 y 6, factor de necrosis tumoral (TNF) a e interferón (IFN) ?, los cuales aumentan la producción de peroxinitrito. El peroxinitrito es un potente oxidante que, como se mencionó en el apartado correspondiente, colaboraría en la disminución de la actividad del eje HHA y de la secreción de CRH.
Teoría neurológica: Un subgrupo de pacientes con SFC, presentó hipotensión ortostática de comienzo agudo, se demostró en ellos una disminución de la compliance de las venas de los miembros inferiores durante la infusión de noradrenalina, lo que evidencia una alteración en la inervación simpática de las venas. La rápida mejoría observada en comunicaciones previas utilizando métodos compresivos puede hacer suponer que el excesivo pool venoso de los miembros inferiores reduce la perfusión cerebral y puede estar involucrado en el ortostatismo de estos pacientes26, 27. En los pacientes con SFC se ha descripto el llamado síndrome del corazón pequeño, que podría explicar parte de la génesis de este cuadro28.
Se han descripto también algunas patentes anormales de perfusión cerebral y de hiperactividad talámica similares, pero no idénticas a las descriptas en estados depresivos29. Se ha encontrado menor cantidad de N-acetilaspartato en el hipocampo en un pequeño grupo de portadores de SFC estudiados con espectroscopia por resonancia magnética de protones30.
En cuanto al género, es conocido que las mujeres padecen más frecuentemente el SFC que los hombres, y a menudo las pacientes dicen no ser escuchadas o que sus síntomas son desvalorizados31-34. Por otra parte, los problemas orgánicos que se presentan con fatigacansancio- astenia, son más frecuentes en las mujeres, como: anemia o déficit de hierro, hipotiroidismo y formas iniciales de enfermedades autoinmunes, tardíamente diagnosticadas, por no "completar los criterios" diagnósticos de las respectivas enfermedades34.
Otras teorías involucran alteraciones genéticas, alteraciones del sueño, alteraciones neuropsicológicas. Se piensa que el origen y desarrollo de la fatiga crónica dependen de múltiples factores.
La patogenia de la astenia asociada a cáncer parece ser mediada por sustancias formadas por los tejidos del huésped en respuesta a estímulos provenientes del tumor: las IL-1 a 6, los IFN alfa, beta y gamma, el TNF, las linfotoxinas, los factores de crecimiento y diferenciación de células hemopoyéticas y péptidos producidos por los linfocitos, macrófagos, monocitos y varios parénquimas. Cabe señalar que una minoría de los pacientes con neoplasias presenta una elevación plasmática de TNF u otras citoquinas, lo que hace suponer la existencia de otros mecanismos en la génesis de los síntomas como la astenia3.
Evolución
En la gran mayoría de los casos de fatiga aguda, ésta desaparece precozmente2-4. En cambio, la evolución en el SFC es irregular, en la mitad de los pacientes el cuadro retrocede al cabo de algunos meses de tratamiento, y en el resto se observa una evolución por recaídas o, menos frecuentemente, un cuadro estacionario35. La sintomatología del SFC tiene carácter fluctuante, empeora con el estrés físico o psíquico. Interfiere o incluso bloquea las actividades previas (familiares, laborales, sociales) e incluso algunos casos precisan ayuda para las actividades básicas de la vida diaria. Este deterioro induce desasosiego, ansiedad y/o depresión. La clínica muchas veces recurre en forma regular e incluso, a veces, con ritmo estacional. Cada brote puede ser distinto del anterior y es raro que los períodos intercrisis sean completamente asintomáticos7, 35.
Tratamiento
El tratamiento del SFC es en general frustrante, tanto para el médico como para el paciente, por lo que debe fomentarse una sólida relación, con profunda empatía y manifestar interés por ayudarlo. Las creencias del médico y del paciente sobre su enfermedad no siempre son las mismas, por lo cual debe haber un dialogo estrecho.
Las dificultades están dadas por la existencia de múltiples etiologías y mecanismos de producción y la falta de una medicación específica que cumpla un nivel de evidencia aceptable, con la excepción del ejercicio físico graduado y la terapia cognitiva35-43.
Algunas medidas a aplicar en forma conjunta y ordenada son: educar al paciente acerca de la legitimidad de su síntoma, proponer actividad física programada (fundamentalmente aeróbica), evaluar la necesidad de soporte emocional por medio de psicoterapia o terapias cognitivas, aconsejar acerca de cambio o adaptación del estilo de vida.
No ha habido respuesta clara con utilización de corticoides, hormonoterapia, antioxidantes, suplementos de magnesio o multivitáminicos42. Sin mucha evidencia hemos utilizado sulbutiamina o compuestos con adenosina trifosfato, aspartato magnésico, aspartato potásico, ginseng y vitaminas B1, B12 y B6, con respuestas aleatorias y raramente duraderas. Se ha insistido en el tratamiento empírico con hierro durante dos a tres meses, aun en pacientes sin anemia, dado que existe una proporción de los pacientes con astenia que presenta ferropenia sin anemia, y éstos presentan una mejoría notoria2. Los AINES se pueden utilizar en pacientes que presentan dolor, además de fatiga. Los antidepresivos como la amitriptilina en una dosis nocturna se recomiendan en los pacientes con insomnio, en tanto que en los que la astenia se cree secundaria a depresión, se prefiere comenzar con inhibidores de la recaptación de serotonina como la fluoxetina.
La prevalencia e incidencia variables enfatizan la necesidad de estudios prospectivos en la población general. Asumimos que el SFC no es un desorden estable, y su prevalencia está afectada por los síntomas y sus fluctuaciones. La fatiga y el funcionamiento físico de estos pacientes deberían ser monitoreados a lo largo de los años, pudiendo así conocer los patrones de remisión y de recaída. Un mayor conocimiento acerca de la psicoinmuno- neuro-biología nos permitirá el desarrollo de tratamientos más eficientes.
1. Fukuda K, Straus SE, Hickie I, Sharpe MC, Dobbins JG, Komaroff A. The chronic fatigue syndrome: a comprehesive approach to its definition and study. Ann Intern Med 1994; 121: 953-9. [ Links ]
2. Kremer A. Astenia como motivo principal de consulta. En: Cámera MI, Romani A, Madoery C, Farías J (eds). Avances en medicina 2002. Buenos Aires: Sociedad Argentina de Medicina; 2002, p 287-98. [ Links ]
3. De los Santos AR. Astenia. En: Argente HA, Alvarez ME (eds). Semiología Médica. 1ª Ed. Buenos Aires: Editorial Panamericana; 2005, p 126-35. [ Links ]
4. Whinney IR. Fatiga. En: Whinney IR (ed). Medicina de Familia. 1ª Ed. Barcelona: Mosby/Doyma Libros, 1995, p 267-78. [ Links ]
5. Prins JB, van der Meer JWM, Bleijenberg G. Chronic fatigue syndrome. Lancet 2006; 367: 346-55. [ Links ]
6. Chew-Graham CA, Cahill G, Dowrick C, Wearden A, Peters S. Using multiple sources of knowledge to reach clinical understanding of chronic fatigue syndrome. Ann Fam Med 2008; 6: 340-8. [ Links ]
7. Alijotas J, Strauss SE, Moren P, et al. Documento de consenso sobre el diagnóstico y tratamiento del síndrome de fatiga crónica en Catalunya. Med Clin (Barc) 2002; 118: 73-6. [ Links ]
8. Laín Entralgo P. Geografía cultural de la medicina interna. En: Laín Entralgo P (ed). Historia de la Medicina. Barcelona: Salvat; 1978, p 491-9. [ Links ]
9. Marañón G. Febrícula nerviosa. En: Marañón G (ed). El problema de las febrículas. Madrid: Ruiz hermanos; 1927, p 145-53. [ Links ]
10. Nisenbaum R, Reyes M, Mawle AC, Reeves C. Factor analysis of unexplained severe fatigue and interrelated symptoms: overlap with criteria for chronic fatigue syndrome. Am J Epidemiol 1998; 148: 72-7. [ Links ]
11. Putterman C, Ben-Chetrit E. Testing, testing, testing. N Engl J Med 1995; 333:1208-11. [ Links ]
12. Holmes GP, Kaplan JE, Gantz NM, et al. Chronic fatigue Syndrome: a working case definition. Ann Intern Med 1988; 108: 387-9. [ Links ]
13. Yunus MB. Central sensitivity syndromes: a new paradigm and group nosology for fibromyalgia and overlapping conditions, and the related issue of disease versus illness. Semin Arthritis Rheum 2008; 37: 339-52. [ Links ]
14. Rubin RH, Voss C, Derksen DJ, Gateley A, Quenzer RW. Asthenia. In: Medicine, a Primary Care Approach. Saunders Company, editors. Philadelphia: W.B. (USA); 1996, p 732-54. [ Links ]
15. Watanabe S, Bruera E. Anorexia and cachexia, asthenia, and lethargy. Oncology Clinics of North America 1996; 10: 189-206. [ Links ]
16. Mc Connell H. Predictions and associations of fatigue syndromes and mood disorders that occur after infectious mononucleosis. Lancet 2001; 358: 1946-54. [ Links ]
17. Fortom DM, Allsop JM, Main J, Foster GR, Thomas HC, Taylor-Robinson SD. Evidence for a cerebral effect of the hepatitis C virus. Lancet 2001; 358: 38-9. [ Links ]
18. Visser JT, De Kloet ER, Nagelkerken L. Altered glucocorticoid regulation of the immune response in the chronic fatigue syndrome. Ann N Y Acad Sci 2000; 917: 868-75. [ Links ]
19. Sirois DA, Natelson B. Clinicopathological findings consistent with primary Sjögren´s syndrome in a subset of patients diagnosed with chronic fatigue syndrome: preliminary observations. J Rheumatol 2001; 28: 126-31. [ Links ]
20. Cleare AJ, Miell J, Heap E, et al. Hypothalamo-pituitary-adrenal axis dysfunction in chronic fatigue syndrome, and the effects of low-dose hydrocortisone therapy. J Clin Endocrinol Metab 2001; 86: 3545-54. [ Links ]
21. Rowe PC, Calkins H, DeBuusk K, et al. Fludrocortisone acetate to treat neutrally mediated hypotension in chronic fatigue syndrome: a randomized controlled trial. JAMA 2001; 285: 52-9. [ Links ]
22. Neeck G, Crofford LJ. Neuroendocrine perturbations in fibromyalgia and chronic fatigue syndrome. Rheum Dis Clin North Am 2000; 26: 989-1002. [ Links ]
23. Cleare AJ, Sookdeo SS, Jones J, O´Keane V, Miell JP. Integrity of the growth hormone/insulin-like growth factor system is maintained in patients with chronic fatigue syndrome. J Clin Endocrinol Metab 2000; 85: 1433-9. [ Links ]
24. Korszun A, Young EA, Engleberg NC, et al. Follicular phase hypothalamic-pituitary-gonadal axis function in women with fibromyalgia and chronic fatigue syndrome. J Rheumatol 2000; 27: 1526-30. [ Links ]
25. Richards RS, Roberts TK, Dunstan RH, McGregor NR, Butt HL. Free radicals in chronic fatigue syndrome: cause or effect? Redox Rep 2000; 5: 146-7. [ Links ]
26. Streeten DH, Thomas D, Bell DS. The roles of orthostatic hypotension, orthostatic tachycardia, and subnormal erythrocyte volume in the pathogenesis of the chronic fatigue syndrome. Am J Med Sci 2000; 320: 1-8. [ Links ]
27. Streeten DH. Role of impaired lower-limb venous innervations in the pathogenesis of the chronic fatigue syndrome. Am J Med Sci 2001; 321: 163-7. [ Links ]
28. Miwa K, Fujita M. Small heart syndrome in patients with chronic fatigue syndrome. Clin Cardiol 2008; 31: 328-33. [ Links ]
29. Machale SM, Lawrie SM, Cavanagh JT. Cerebral perfusion in chronic fatigue syndrome and depression. Br J Psychiatry 2000; 176: 550-6. [ Links ]
30. Brooks JC, Roberts N, Whitehouse G, Majeed T. Proton magnetic resonance spectroscopy and morphometry of the hippocampus in chronic fatigue syndrome. Br J Radiol 2000; 73: 1206-8. [ Links ]
31. Tuck I, Wallace D. Chronic fatigue syndrome: a woman's dilemma. Health Care Women Int 2000; 21: 457-66. [ Links ]
32. Hart B, Grace VM. Fatigue in chronic fatigue syndrome: a discourse analysis of women's experiential narratives. Health Care Women Int 2000; 21: 187-201. [ Links ]
33. Richman JA, Jason LA, Taylor RR, Jahn SC. Feminist perspectives on the social construction of chronic fatigue syndrome. Health Care Women Int 2000; 21: 173-85. [ Links ]
34. Allen PR. Chronic fatigue syndrome: implications for women and their health care providers during the childbearing years. J Midwifery Womens Health 2008; 53: 289-301. [ Links ]
35. Nijrolder I, van der Horst H, van der Windt D. Prognosis of fatigue. A systematic review. J Psychosom Res 2008; 64: 335-49. [ Links ]
36. Reid S, Chalder T, Cleare A, Hotopf M, Wessely S. Chronic fatigue syndrome. Clin Evid 2005; 14: 1366-78. Review. [ Links ]
37. Whiting P, Bagnall AM, Sowden A, Coenell J, Molrow C, Ramirez G. Interventions for the treatment and management of chronic fatigue syndrome: a systematic review. JAMA 2001; 286: 1360-8. [ Links ]
38. owell P, Bentall RP, Nye FJ, Edwads, RH. Randomized controlled trial of patient education to encourage graded exercise in chronic fatigue syndrome. Br Med J 2001; 322: 387-90. [ Links ]
39. Ridsdale L, Godfrey E, Chalder T, et al. Chronic fatigue in general practice: is counselling as good as cognitive behaviour therapy? A UK randomized trial. Br J Gen Pract 2001; 51: 19-24. [ Links ]
40. Friedberg F, Sohl S. Cognitive-behaviour therapy in chronic fatigue syndrome. Is improvement related to increased physical activity?. J Clin Psychol 2009; 65: 423-42. [ Links ]
41. Chisholm D, Godfrey E, Ridsdale L, et al. Chronic fatigue in the general practice: economic evaluation of counselling versus cognitive behaviour therapy. Br J Gen Pract 2001; 51: 15-18. [ Links ]
42. Manuel B, Keenoy B, Moorkens G, et al. Magnesium status and parameters of the oxidant-antioxidant balance in patients with chronic fatigue: effects of supplementation with magnesium. J Am Coll Nutr 2000; 19: 374-82. [ Links ]
43. Price JR, Mitchell E, Tidy E, Hunot V. Cognitive behaviour therapy for chronic fatigue syndrome in adults. Cochrane Database Syst Rev 2008; 3: CD001027. [ Links ]
Recibido: 20-7-2009
Aceptado: 11-11-2009














