Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Medicina (Buenos Aires)
Print version ISSN 0025-7680On-line version ISSN 1669-9106
Medicina (B. Aires) vol.79 no.5 Ciudad Autónoma de Buenos Aires Oct. 2019
ARTÍCULO ORIGINAL
Interconsultas de cuidados paliativos para pacientes con cáncer en un hospital general. Características y oportunidad
Gabriela Peirano1, Mariela Bertolino1, Mariela Rodriguez1, Sofía Bunge1, 2, Arnaldo Armesto3, Graciela Dran4
1 Unidad de Cuidados Paliativos, Hospital General de Agudos Dr. E. Tornú, Programa Argentino de Medicina Paliativa Fundación FEMEBA, Buenos Aires,
2 Universidad Nacional del Centro (UNICEN), Pcia. de Buenos Aires,
3 Instituto de Farmacología, Facultad de Medicina, Universidad de Buenos Aires,
4 Departamento Bioética, Facultad Latinoamericana de Ciencias Sociales FLACSO- CONICET, Buenos Aires, Argentina
Dirección postal: Graciela I. Dran, Gaspar Campos 558, 1638 Vicente López, Buenos Aires, Argentina
e-mail: gcolodran@gmail.com
Recibido: 11-IX-2018
Aceptado: 26-IV-2019
Resumen
Las recomendaciones internacionales apuntan a la integración temprana de cuidados paliativos (CP) en cáncer a través de la atención simultánea y del entrenamiento de los equipos primarios. La Unidad de CP del Hospital General de Agudos E. Tornú realiza interconsultas para pacientes internados en el hospital y brinda capacitación a los equipos tratantes. El perfil de las interconsultas realizadas podría brindar información importante sobre las características de la intervención de CP dentro de la institución. El objetivo de este estudio fue analizar retrospectivamente las interconsultas de primera vez de pacientes con cáncer realizadas a lo largo de 2 años, con foco en la temporalidad, la identificación de problemas por parte del equipo tratante y del equipo de interconsulta de CP, y la prontitud de respuesta y capacidad pronóstica de este último. La población atendida en interconsulta (168 casos) estuvo constituida principalmente por pacientes con enfermedad avanzada, deterioro del estado general, sin posibilidad de tratamiento oncológico y diagnóstico reciente. En aproximadamente 25% de los casos se encontraron indicios de intervención temprana y participación del equipo de CP en la toma de decisiones. Se discute la oportunidad de la intervención de CP y se señalan áreas con necesidad de mejora, como la identificación de síntomas no físicos y el pronóstico, a ser tenidas cuenta en las futuras actividades asistenciales y educativas.
Palabras clave: Unidad de cuidados paliativos; Hospital general; Integración; Intervención temprana; Intervención oportuna.
Abstract
Interconsultation on palliative care for patients with cancer in a general hospital. Features and opportunity
The international recommendations point to the early integration of palliative care (PC) in cancer through simultaneous care and training of primary teams. The PC Unit of the Hospital General de Agudos E. Tornú conducts interconsultations for hospitalized patients in the hospital and provides training to the treatment teams. The profile of the interconsultations carried out could provide important information about the characteristics of the PC intervention within the institution. The objective of this study was to retrospectively analyze the first-time interconsultations of cancer patients carried out over 2 years, focusing on temporality, identification of problems by the treating team and the PC interconsultation team, the promptness of response and the prognostic capacity of the latter. In the period, 168 interconsultations were carried out. Most patients had advanced disease, poor performance status, no possibility of oncological treatment and recent diagnosis. In approximately 25% of the cases, evidence of early intervention and participation of the pc team in decision making was found. The opportunity of PC intervention is discussed and areas needing improvement are indicated, such as the identification of non-physical symptoms and prognosis, to be considered in future care and educational activities.
Key words: Palliative care unit; General hospital; Integration; Timely intervention; Early intervention.
En la atención de personas con cáncer avanzado los profesionales enfrentan a menudo situaciones complejas, como la comunicación de diagnósticos que limitan la vida, el manejo de síntomas de difícil control, el distrés emocional del enfermo y su familia, la toma de decisiones o medidas de adecuación terapéutica1. Los cuidados paliativos (CP) constituyen un campo integrador de la medicina, especializado en el alivio del sufrimiento severo relacionado con enfermedades graves2. Como tal, se recomienda la incorporación de esta modalidad de atención desde el diagnóstico de cáncer avanzado como un componente más del tratamiento integral3. En pacientes que se encuentran con tratamiento oncológico, la atención simultánea con CP se relaciona con mejores resultados, alivio de los síntomas, disminución de los niveles de angustia, internaciones más cortas y menores costos hospitalarios4-7. En etapas avanzadas de la enfermedad, se asocia con cuidados de fin de vida menos agresivos, mayor número de fallecimientos no hospitalarios y mayor supervivencia8-10.
Una de las barreras de acceso oportuno a los CP para personas con cáncer es el escaso conocimiento de los equipos tratantes acerca del campo de acción de esta disciplina11-13. El entrenamiento en contenidos específicos de CP permite a los equipos primarios suministrar medidas paliativas básicas tempranamente, a la vez que identificar el nivel de complejidad de los pacientes y su necesidad de referencia a un equipo especializado12, 13. En un hospital general, idealmente, los equipos especializados en CP deben brindar capacitación continua y consultas conjuntas con los profesionales de atención primaria y secundaria, y estar disponibles para pacientes con necesidades mayores o más complejas3.
De acuerdo con esta concepción, la Unidad de CP (UCP) del Hospital General de Agudos Dr. Enrique Tornú lleva a cabo actividades de educación dirigidas a los profesionales de los diferentes servicios. Las mismas comprenden tanto la capacitación incidental (indirecta o no planificada) como la formal a través del dictado de cursos. Asimismo, realiza interconsultas para pacientes internados en otros servicios. Ante la solicitud de interconsulta, un equipo de especialistas en CP (ECP) acude y realiza una evaluación integral del paciente y brinda recomendaciones y apoyo al equipo de referencia. El ECP funciona como una unidad transversal e interdisciplinaria, formada por médicos, enfermeros, terapistas ocupacionales, psicólogos y voluntarios especializados en CP. Las intervenciones durante la interconsulta pueden ser de distinta índole, desde orientación al equipo tratante sin seguimiento, de seguimiento conjunto y colaborativo, o tendientes a la derivación e internación en la sala de la UCP.
El perfil de las interconsultas podría contener información importante sobre las características de la intervención de CP en la atención de pacientes con cáncer. A la vez, permitiría reflexionar sobre el grado de integración de los CP dentro de la institución y sobre las fortalezas y oportunidades de mejora de esta modalidad de trabajo. El objetivo de este estudio fue analizar retrospectivamente las interconsultas de primera vez de pacientes con cáncer, realizadas en la UCP a lo largo de 2 años, en relación con la temporalidad, los motivos de solicitud y la respuesta del ECP.
Materiales y métodos
Se trata de un estudio descriptivo retrospectivo de todas las interconsultas de primera vez de pacientes internados con cáncer, realizadas por los profesionales de una UCP terciaria inserta en un hospital general de agudos de la Ciudad de Buenos Aires entre el 1/6/2014 y el 31/5/2016. El hospital cuenta con 120 camas de internación, admitiendo aproximadamente 3600 pacientes/ año. La UCP atiende en promedio 230 nuevos casos por año y a sus familiares, en sus tres ámbitos de atención, internación propia, consultorios externos e interconsultas.
Se incluyeron todos pacientes adultos con diagnóstico de cáncer confirmado por anatomía patológica o citología, y aquellos con alta sospecha clínica de cáncer por examen físico, estudios por imágenes o laboratorio, internados en las secciones de Clínica Médica, Neumonología, Cirugía, Terapia Intermedia, UTI, o ingresados a la guardia, y para quienes la interconsulta fue el primer contacto con la UCP. Se excluyeron aquellos cuyo diagnóstico de cáncer se hubiera descartado durante el estudio.
Los datos se extrajeron de fichas estandarizadas. Para analizar la temporalidad de la interconsulta, las variables exploradas fueron el tiempo de internación, la antigüedad del diagnóstico, el estado de la enfermedad y del tratamiento al momento de la solicitud de interconsulta, la supervivencia luego de esta, y el estado funcional (Escala Eastern Cooperative Oncology Group- ECOG Performance Status)14. Esta escala mide la repercusión de la enfermedad oncológica sobre el nivel de funcionamiento del paciente en términos de su capacidad para cuidarse a sí mismo, la actividad diaria y la capacidad física. Va de 0 a 5, siendo 0 una persona totalmente activa y sin restricciones, 1: persona restringida para actividades físicas extenuantes, ambulatoria, 2: ambulatoria, capaz de autocuidado, deambula más del 50% de las horas de vigilia, 3: capaz de autocuidado, limitada y confinada a la cama o silla más del 50% de las horas de vigilia; 4: completamente deshabilitada, sin capacidad de autocuidado, totalmente confinada a la cama o silla, y 5: fallecida.
Se cuantificaron los distintos motivos de interconsulta, clasificados en “tratamiento de síntomas físicos”, “cuidados al final de la vida”, “asistencia psicológica al paciente o a la familia”, “toma de decisiones”, “comunicación sobre diagnóstico/ pronóstico”, “planificación de cuidados”, “desgaste del equipo tratante” y “solicitud de internación en la UCP”. Se analizó la concordancia entre los motivos de interconsulta expresados por el equipo tratante y los problemas identificados por el ECP en el momento de la evaluación. Se midió el tiempo de respuesta del ECP y se analizó su capacidad pronóstica a través de la comparación entre la predicción clínica de supervivencia y la supervivencia real. Se recabaron además datos demográficos y relativos a la hospitalización, el número de interconsultas realizadas en el periodo, los principales equipos referentes, la duración y los motivos de fin de seguimiento.
Para las variables continuas se calcularon los promedios y desvíos estándar y se compararon las medias mediante la prueba t de Student. Para los períodos de tiempo, se calcularon las medianas y rangos intercuartiles (RIC) y se compararon a través de la prueba de medianas para muestras independientes. Las proporciones se compararon a través de las pruebas de Chi2 y exacta de Fisher. La capacidad pronóstica se estimó contrastando el pronóstico del ECP y la supervivencia real para cada paciente a través de la prueba de concordancia de Kendall para muestras relacionadas. En todos los casos se consideraron significativas a aquellas diferencias con un p < 0.05. Se utilizó el software IBM SPSS statistics versión 25.
Este estudio fue aprobado por los Comités de Docencia y Ética en Investigación del Hospital Tornú (Resolución 015/16, 21 de septiembre de 2016).
Resultados
Durante el periodo del estudio se realizaron 168 interconsultas de primera vez de personas con cáncer hospitalizadas en los diferentes servicios. Los casos vistos en este ámbito constituyen aproximadamente el 40% de los pacientes de primera vez atendidos por la UCP cada año. En la Tabla 1 se muestran sus características demográficas y clínicas. Los principales sitios primarios del tumor fueron pulmón y colon, los motivos de internación, dolor y deterioro del estado general, y la capacidad funcional previa a la internación (ECOG PS) fue mayoritariamente 3 y 4. La mediana (RIC) del tiempo de hospitalización fue de 17 (7-28) días.
Tabla 1. Características demográficas y clínicas de los 168 pacientes incluidos en el estudio

Los datos referentes a la enfermedad y a su tratamiento se muestran en la Fig. 1. La mayor parte de los pacientes contaban con diagnóstico de cáncer confirmado; en menor medida, el diagnóstico se encontraba en estudio o no había sido posible debido a mal pronóstico o deterioro del estado funcional. En más del 60% de los casos, el diagnóstico había sido realizado dentro de los 6 meses previos a la interconsulta. La mediana de antigüedad del diagnóstico fue 49 días (0 días-6 años; n = 141). Un 83% de los pacientes presentaron cáncer en estadio avanzado y 4%, localizado; en 13% la estadificación se encontraba en proceso o era desconocida. Al inicio de la interconsulta, 50% se encontraba sin tratamiento oncológico, incluidos aquellos en quienes se decidió no proporcionar tratamiento y aquellos cuyo tratamiento se había suspendido provisoria o definitivamente. Un 25% tenía tratamiento activo o planificado y en el restante 25%, se encontraba en proceso de toma de decisiones.

Fig. 1. Estado del diagnóstico, del tumor y del tratamiento oncoespecífico al inicio del seguimiento en interconsulta (n = 168).
De las interconsultas, 51% fueron solicitadas por Clínica Médica, 24% por Neumonología, 16% por Cirugía, 5% por Terapia Intermedia, 3% por Guardia y 1% por UTI. Los pedidos se realizaron en el mismo día de hospitalización en 14% de los casos, en 33% entre 2 y 3 días después, en 23% entre 4 y 10 días después y con posterioridad, en 30%. El intervalo entre la internación y la demanda fue de 4 (1-12) días. El servicio con menor intervalo fue Clínica Médica [3 (1-10) días], y aquellos con mayor intervalo fueron Cirugía y Terapia Intermedia [7 (2.5-13) y 8 (2.5- 14) días], respectivamente (p = 0.06 respecto de Clínica Médica). El ECP acudió a la interconsulta el mismo día de la demanda en 84% de los casos, y en 99%, dentro de los 3 primeros días (1%, dato no disponible); habitualmente se proporcionó un seguimiento diario. El tiempo medio de seguimiento por el ECP fue de 9 (3-17) días.
Se compararon los motivos de interconsulta expresados por el equipo solicitante con los problemas identificados por el ECP en el momento de la evaluación (Fig. 2). La necesidad de “control de síntomas físicos” (principalmente dolor, disnea, delirium y declinación de la capacidad física) y “cuidados de fin de vida” fueron detectados por ambos equipos en igual magnitud. El ECP detectó entre 2.5 y 4.5 veces más el requerimiento de intervención en “asistencia psicológica”, “toma de decisiones” (decisiones anticipadas, definición de conductas, adecuación de esfuerzo terapéutico, etc.), “comunicación” (diagnóstica y pronóstica) y “planificación de cuidados” (alta en condiciones favorables, autonomía, etc.), que el equipo referente (p < 0.001). Este último refirió un único motivo en 63% de los casos, mientras que el ECP detectó un motivo único solo en 11% (p < 0.001); en el restante 89% encontró múltiples problemas o necesidades.
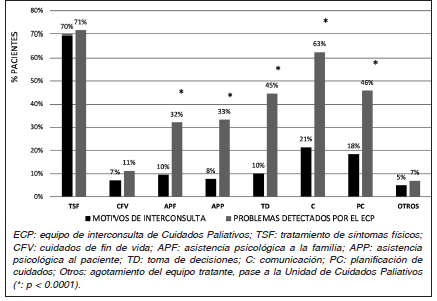
Fig. 2. Comparación entre los motivos de interconsulta expresados por el equipo referente y los problemas detectados por el equipo de interconsulta de Cuidados Paliativos (n = 168)
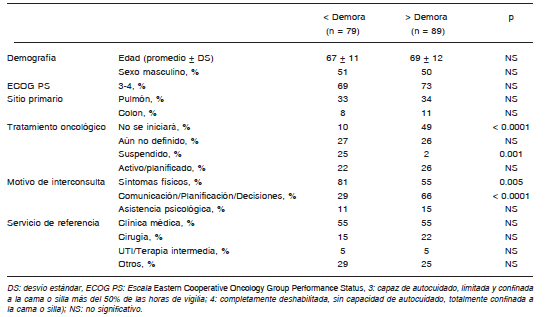
Con el fin de identificar diferencias entre las interconsultas pedidas más temprana y tardíamente en el transcurso de la internación, se compararon aquellas solicitadas antes (47%) y después (53%) del día 4 a partir del ingreso. Los datos indican que ambos grupos no difirieron en cuanto a características demográficas, ECOG PS, diagnóstico y servicio de referencia (Tabla 2). Aquellas solicitadas más tempranamente se relacionaron, en su mayoría, con el motivo “tratamiento de síntomas físicos” y con pacientes cuyo tratamiento se encontraba suspendido. Las solicitadas más tardíamente se relacionaron con los motivos “comunicación”, “planificación de cuidados” y “toma de decisiones” y con los pacientes cuyo tratamiento no se iniciaría.
Tabla 2. Comparación entre las interconsultas realizadas en los primeros 3 días de internación (menor demora) y las realizadas a partir del 4° día (mayor demora)
Los motivos de fin de seguimiento en interconsulta fueron: egreso hospitalario en 41% de los casos, fallecimiento en 38%, internación en la UCP en 15% y otras razones (derivación, pérdida de seguimiento) en 6%.
En las 143 personas fallecidas en quienes se pudo recabar la fecha de defunción (85% del total), la mediana de supervivencia luego de la interconsulta fue 21 (7.2- 53.2) días. De ellos, 11% fallecieron entre 0 y 3 días después, 50% entre 4 días y un mes, 23% entre 1 y 3 meses, 7% entre 3 y 6 meses, y 9% con posterioridad. Cinco pacientes (3%) se encontraban vivos a la fecha del procesamiento de los datos (julio de 2017).
La Figura 3 muestra la comparación entre la estimación clínica de supervivencia del ECP y la supervivencia real. Ambas coincidieron en 37% de los casos. Existió concordancia significativa entre la supervivencia global y el pronóstico del ECP (coeficiente de concordancia de Kendall W = 0.78; p = 0.005). No obstante, en aquellos pacientes que fallecieron en las 72 horas subsiguientes a la interconsulta, el nivel de coincidencia fue significativamente mayor que en el resto (p = 0.02) y en aquellos fallecidos con posterioridad a los 6 meses, el ECP tendió a la subestimación (p < 0.0001).

Fig. 3. Concordancia entre la estimación pronóstica del equipo de interconsulta de Cuidados Paliativos y la supervivencia real. Los 168 pacientes se agruparon según el tiempo de supervivencia post- interconsulta (0 a 3 días, 4 días a 1 mes, 1 a 3 meses, 3 a 6 meses y más de 6 meses). Para cada grupo se determinó el porcentaje de coincidencia, de sobre y subestimación (*: p = 0.02; **: p < 0.0001)
Discusión
Se estudiaron las características de las interconsultas a CP de personas con cáncer internadas en un hospital general, con la intención de analizar la primera intervención de la Unidad de CP en la atención de estos pacientes. Se consideraron la supervivencia, la enfermedad y el tratamiento, los motivos de interconsulta y la respuesta del ECP.
Nuestros datos muestran una mediana de supervivencia luego de la interconsulta de 21 días (rango 0- 560). Lapsos comparables han sido considerados indicativos de derivación tardía15, si bien en nuestra experiencia, estos valores son esperables dado que se trató de pacientes de primera vez, con alta fragilidad y criterio de internación, en general con mal performance y pronóstico de fallecimiento a corto plazo. La mayoría de los estudios que analizan el concepto de intervención temprana de CP para enfermos con cáncer, utilizan como parámetro a la supervivencia luego de la intervención. Los mismos muestran gran variabilidad en el concepto, considerándose un contacto temprano a aquel que tiene lugar desde 3 meses hasta 2 años antes del fallecimiento8, 9, 16-18. En otros estudios, el momento apropiado del contacto con CP se define, no en base a la supervivencia, sino a factores tales como la capacidad funcional, la antigüedad del diagnóstico, la concurrencia de tratamiento oncológico, las necesidades de la persona, entre otros6, 19-22. En el presente análisis fueron tenidos en cuenta también estos parámetros. Encontramos que la mayor parte de los pacientes fueron internados con mal estado funcional (ECOG PS 3 y 4). En más de la mitad, el diagnóstico había sido realizado dentro de los 3 meses previos a la interconsulta, lo que abre la posibilidad de que pudo haber tenido lugar una intervención temprana de CP en un grupo de pacientes cuyo diagnóstico había sido reciente, aunque en etapas avanzadas de la enfermedad. Por otra parte, cerca de 70% de las interconsultas fueron solicitadas durante los primeros 10 días de internación, y el seguimiento por CP representó casi la mitad del tiempo de internación. Aproximadamente 1 de cada 4 pacientes presentó buena capacidad funcional, tratamiento oncológico en curso y/o diagnóstico aún en estudio. Hubo bajo número de solicitudes de intervención por temas relacionados con el final de la vida (10%) y una importante cantidad de seguimientos que finalizaron debido a egreso hospitalario (41%). En conjunto, estos hallazgos apuntan a una intervención temprana de CP en el seguimiento de una parte de los pacientes de esta muestra. Asimismo, la presencia de una cantidad considerable (25%) de casos aún sin diagnóstico y con tratamiento oncológico no definido, sugiere la participación activa del ECP en los procesos de toma de decisiones.
Esta combinación de indicadores nos lleva a considerar el concepto de “oportunidad” de la intervención de CP. La noción de oportunidad comprende, desde nuestra perspectiva, a los conceptos de temporalidad y complejidad. El primero se refiere a un momento dentro la trayectoria de la enfermedad, desde el diagnóstico hasta el final de la vida. El segundo está determinado por la carga sintomática física y psicosocial y el estado funcional12, 13, 23-25. El concepto de intervención oportuna a su vez hace referencia al balance entre la necesidad y los recursos disponibles. Así, casos complejos para un contexto de escasez de recursos apropiados pueden ser relativamente sencillos en contextos con más experiencia o equipamiento.
Entre los motivos de interconsulta, el ECP encontró igual proporción de causas físicas que el equipo referente. Detectó un porcentaje significativamente mayor de causas no físicas; aquellas con mayor diferencia fueron la toma de decisiones, la comunicación y la planificación de cuidados. Además, encontró más del quíntuple de pacientes que expresaron/ presentaron múltiples problemas o necesidades. Las interconsultas más tempranas se relacionaron mayoritariamente con el mal control sintomático, mientras que aquellas solicitadas con cierta demora, se debieron principalmente a problemas no físicos. La falta de consideración de síntomas no físicos en el espectro de temas centrales que manejan los equipos tratantes ha sido señalada en un estudio reciente que explora la noción de complejidad de los profesionales de diferentes ámbitos de atención13. Estos datos nos alertan sobre la cantidad de casos que podrían beneficiarse con una intervención interdisciplinar oportuna.
Una de las competencias de CP es la clarificación del pronóstico, fundamental para planificar los cuidados y tomar decisiones con información realista26. Permite al equipo replantear los objetivos y anticipar posibles eventos, siendo particularmente importante en la etapa paliativa avanzada para adecuar el esfuerzo terapéutico y evitar tratamientos fútiles. Para los pacientes y su entorno afectivo, les posibilitará tomar decisiones sobre prioridades y asuntos prácticos, basadas en resultados probables y no meramente esperanzadores. Sin embargo, el pronóstico individual de pacientes en CP es particularmente difícil de establecer, y está descripto que la precisión varía con la proximidad a la muerte, los años de experiencia del profesional, la cercanía afectiva con el paciente, entre otros factores27-29. En este contexto, nos resultó importante realizar una evaluación de la capacidad pronóstica del ECP. La precisión fue alta para aquellos enfermos que fallecieron en las primeras horas, mientras que disminuyó con tiempos de supervivencia mayores. Un reciente estudio encontró que la mejor correlación entre la supervivencia observada y la predicción de un equipo de CP se obtiene con la combinación de la estimación clínica y el uso de escalas pronósticas28. Creemos que sería de utilidad incorporar este tipo de escalas, en sus versiones validadas al español, durante las evaluaciones en interconsulta30, 31.
Los hallazgos nos orientaron a formular una serie de propuestas de mejora en la elaboración de las actividades futuras. Se planificarán los cursos de educación y programas conjuntos, reorientando los contenidos hacia aquellas áreas que lo requieran, como la identificación de problemas no físicos y el pronóstico, siendo las oportunidades formales de educación médica acerca de estos temas, escasas. También puede ser útil proveer a los equipos referentes de herramientas que permitan la detección de necesidades paliativas que no necesariamente requieren intervención de un especialista, como SPICT (Supportive & Palliative Care Indicators Tool), el proyecto NECPAL, y otras específicas para casos de mayor complejidad, como PALCOM, IDC-PAL y otras24, 32-35. Más aún, la presencia de los criterios de positividad de NECPAL ha demostrado asociarse con alta mortalidad, pudiendo incorporarse como una herramienta predictiva durante las consultas36.
Este estudio retrospectivo describe la modalidad de trabajo en terreno de una UCP de nivel terciario inserta en un hospital general de agudos, y también pone de manifiesto las limitaciones encontradas. En primer lugar, no fue posible obtener registros acerca del total de pacientes con cáncer ingresados al Hospital en el periodo que no recibieron interconsulta. Esta es una variable relevante para estimar la representatividad de nuestra muestra; resultaría útil además para identificar predictores de referencia. Por otro lado, la falta de seguimiento de todos los pacientes más allá de la interconsulta limitó la evidencia acerca de la supervivencia y el lugar de defunción. Los datos recogidos tampoco permiten conocer aspectos tales como el efecto de la intervención sobre la evolución, la resolución del problema o el beneficio percibido.
No obstante estas limitaciones, resultó importante encontrar en nuestra práctica varios de los indicadores esenciales de integración de CP, tanto a nivel estructural como de procedimientos, que han sido señalados en un consenso internacional37. Entre ellos, la existencia de un equipo interdisciplinario de CP que proporciona consultas a pacientes hospitalizados, la evaluación rutinaria de síntomas, la optimización del momento de intervención y un currículo de formación en CP para oncólogos, residentes y pasantes.
Como conclusión, encontramos que la población atendida en interconsulta estuvo constituida preponderantemente por pacientes con enfermedad oncológica avanzada, deterioro del estado general, sin posibilidad de tratamiento oncológico y diagnóstico relativamente reciente. No obstante, la cantidad considerable de pacientes con ECOG PS 1 y 2, diagnóstico en estudio y tratamiento activo, y la participación del ECP en la toma de decisiones, sugieren que la enfermedad avanzada no fue condición excluyente para la solicitud de interconsultas. Los hallazgos nos permiten, por un lado, adaptar la actividad de la UCP a las necesidades de los pacientes y profesionales; pero también podrían resultar de utilidad en otros hospitales, donde se presuma que la realidad de intervención tardía de CP es aún más marcada.
Agradecimientos: Los autores agradecen a los Dres. Magdalena Cáceres, Eduardo Fuertes, Nora Pujol, Jacqueline Cymerman y Mariana Yori y a los Licenciados Sofía Murray y Xavier Bilbao por su participación en la asistencia a pacientes en interconsulta y la recolección de datos.
Conflicto de intereses: Ninguno para declarar
1. Osse BH, Vernooij-Dassen MJ, Schadé E, Grol RP. The problems experienced by patients with cancer and their needs for palliative care. Support Care Cancer 2005; 13: 722-32. [ Links ]
2. Knaul FM, Farmer PE, Krakauer EL, et al. and Lancet Commission on Palliative Care and Pain Relief Study Group. Alleviating the access abyss in palliative care and pain relief-an imperative of universal health coverage: The Lancet Commission report. Lancet 2018; 7391: 1391-454. [ Links ]
3. WHA67.19 - Fortalecimiento de los cuidados paliativos como parte del tratamiento integral a lo largo de la vida. Resolución WHA; 67a Asamblea Mundial de la Salud, 2014. En: http://apps.who.int/medicinedocs/en/m/abstract/Js21454es/; consultado enero 2019. [ Links ]
4. Greer JA, Jackson VA, Meier DE, Temel JS. Early integration of palliative care services with standard oncology care for patients with advanced cancer. Cancer J Clin 2013; 63: 349-63. [ Links ]
5. Zagonel V, Torta R, Franciosi, et al. Early integration of palliative care in oncology practice: Results of the Italian Association of Medical Oncology (AIOM) Survey. J Cancer 2016; 7: 1968-78. [ Links ]
6. Haun M W, Estel S, Rücker G, et al. Early palliative care for adults with advanced cancer. Cochrane Database of Syst Rev 2017; CD011129. [ Links ]
7. May P, Normand C, Cassel JB, et al. Economics of palliative care for hospitalized adults with serious illness: A meta-analysis. JAMA Intern Med 2018; 178: 820-29. [ Links ]
8. Hui D, Kim SH, Roquemore J, Dev R, Chisholm G, Bruera E. Impact of timing and setting of palliative care referral on quality of end-of-life care in cancer patients. Cancer 2014; 120: 1743-9. [ Links ]
9. Amano K, Morita T, Tatara R, Katayama H, Uno T, Takagi I. Association between early palliative care referrals, inpatient hospice utilization, and aggressiveness of care at the end of life. J Palliat Med 2015; 18: 270-3. [ Links ]
10. Poulose JV, Do YK, Neo PS. Association between referral-to-death interval and location of death of patients referred to a hospital-based specialist palliative care service. J Pain Symptom Manage 2013; 46: 173-81. [ Links ]
11. Elsner F, Centeno C, Ellershaw JE. Early integration needs early education. Palliat Med 2016; 30: 805-6. [ Links ]
12. Pask S, Pinto C, Bristowe K, et al. A framework for complexity in palliative care: A qualitative study with patients, family carers and professionals. Palliat Med 2018; 32: 1078-90. [ Links ]
13. Carduff E, Johnston S, Winstanley C, et al. What does ‘complex’ mean in palliative care? Triangulating qualitative findings from 3 settings. BMC Palliat Care 2018; 17:12.
14. Oken MM, Creech R, Tormey D, et al. Toxicity and response criteria of The Eastern Cooperative Oncology Group. Am J Clin Oncol 1982; 5: 649-55. [ Links ]
15. Gu X, Cheng W, Chen M, Liu M, Zhang Z. Timing of referral to inpatient palliative care services for advanced cancer patients and earlier referral predictors in mainland China. Palliat Support Care 2016; 14: 503-9. [ Links ]
16. Cheng WW, Willey J, Palmer JL, Zhang T, Bruera E. Interval between palliative care referral and death among patients treated at a comprehensive cancer center. J Palliat Med 2005; 8: 1025-32. [ Links ]
17. Osta BE, Palmer JL, Paraskevopoulos T, et al. Interval between first palliative care consult and death in patients diagnosed with advanced cancer at a comprehensive cancer center. J Palliat Med 2008; 11: 51-7. [ Links ]
18. Kwon JH, Hui D, Chisholm G, Yennurajalingam S, Kang JH, Bruera E. Clinical characteristics of cancer patients referred early to supportive and palliative care. J Palliat Med 2013; 16: 148-55. [ Links ]
19. Hui D, Meng CY, Bruera S, et al. Referral criteria for outpatient palliative cancer care: a systematic review. Oncologist 2016; 21: 895-901. [ Links ]
20. Bakitas M, Tosteson T, Li Z, et al. Early versus delayed initiation of concurrent palliative oncology care: patient outcomes in the ENABLE III randomized controlled trial. J Clin Oncol 2015, 33: 1438-45. [ Links ]
21. Ferrell BR, Temel JS, Temin S, et al. Integration of palliative care into standard oncology care: American Society of Clinical Oncology Clinical Practice Guideline Update. J Clin Oncol 2017; 35: 96-112. [ Links ]
22. Courteau G, Chaput L, Musgrave A, Khadoury A. Patients with advanced cancer: when, why, and how to refer to palliative care services. Curr Oncol 2018; 25: 403-8. [ Links ]
23. Tuca A, Gomez-Martınez M, Prat A. Predictive model of complexity in early palliative care: a cohort of advanced cancer patients (PALCOM study). Support Care Cancer 2018; 26: 241-9. [ Links ]
24. Martin-Rosello ML, Sanz-Amores MR, Salvador-Comino MR. Instruments to evaluate complexity in end-of-life care. Curr Opin Support Palliat Care 2018; 12: 480-8. [ Links ]
25. Hui D, Mori M, Watanabe SM, et al. Referral criteria for outpatient specialty palliative cancer care: an international consensus. Lancet Oncol 2016; 17: 552–9.
26. Glare PA, Sinclair CT. Palliative medicine review: prognostication. J Palliat Med 2008; 11: 84-103. [ Links ]
27. de Arriba Méndez JJ. Prognosis of survival in advanced cancer. Rev Clin Esp 2007; 207: 348-51. [ Links ]
28. Tavares T, Oliveira M, Gonçalves J, et al. Predicting prognosis in patients with advanced cancer: a prospective study. Palliat Med 2018; 32: 413-6. [ Links ]
29. Glare P, Virik K, Jones M, et al. A systematic review of physicians’ survival predictions in terminally ill cancer patients. BMJ 2003; 327: 195-200.
30. Sancho Zamora MA, Plana MN, Zamora J, et al. Survival of cancer patients discharged to intermediate stay palliative care units according to the Palliative Performance Scale. Medipal 2014; 21: 9-14. [ Links ]
31. Trujillo-Cariño A, Allende-Pérez S, Verástegui-Avilés E. Usefulness of the Palliative Prognostic Index (PPI) in cancer patients. GAMO 2013; 12: 234-9. [ Links ]
32. Maas EA, Murray SA, Engels Y, Campbell C. What tools are available to identify patients with palliative care needs in primary care: a systematic literature review and survey of European practice. BMJ Support Palliat Care 2013; 3: 444-51. [ Links ]
33. Supportive & Palliative Care Indicators Tool (SPICT™). En: http://www.spict.org.uk/; consultado diciembre 2018. [ Links ]
34. Gomez-Batiste X, Martínez-Muñoz M, Blay C, et al. Identifying patients with chronic conditions in need of palliative care in the general population: development of the NECPAL tool and preliminary prevalence rates in Catalonia. BMJ Support Palliat Care 2013; 3: 300-8. [ Links ]
35. Tripodoro VA, Rynkiewicz MC, Llanos V, Padova S, De Lellis S, De Simone G. Atención paliativa en personas con enfermedades crónicas avanzadas. Medicina (B Aires) 2016; 76:139-47. [ Links ]
36. Calsina-Berna A, Martinez-Muñoz M, Bardés Robles I, Alba E, Madariaga Sánchez R, Gómez Batiste X. Intrahospital mortality and survival of patients with advanced chronic illnesses in a tertiary hospital identified with the NECPAL CCOMS-ICOª tool. J Palliat Med 2018; 21: 665-73. [ Links ]
37. Hui D, Bansal S, Strasser F, et al. Indicators of integration of oncology and palliative care programs: an international consensus. Ann Oncol 2015; 26: 1953-9. [ Links ]














