Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Medicina (Buenos Aires)
versión impresa ISSN 0025-7680versión On-line ISSN 1669-9106
Medicina (B. Aires) vol.80 no.2 Ciudad Autónoma de Buenos Aires abr. 2020
ARTÍCULO ORIGINAL
Mortalidad materna. Hospital Profesor Alejandro Posadas, Buenos Aires. Evolución 2003-2015
Isabel Miceli*1, María Elena Borda1, Roberto Casale2, Alberto Ferreirós3
1 Sector Epidemiología, Área Programática,
2 Departamento de Maternidad e Infancia,
3 Servicio de Obstetricia, Hospital Nacional Profesor Alejandro Posadas, El Palomar, Provincia de Buenos Aires, Argentina
Dirección postal: María Elena Borda, Hospital Profesor Alejandro Posadas, Av. Pte. Illia s/n, 1684 El Palomar, Pcia. de Buenos Aires, Argentina
e-mail: meborda@yahoo.com
* Fallecida noviembre 2016. Este artículo estaba en preparación poco antes de su fallecimiento. Se publica en razón de su vigencia y relevancia
Recibido: 21-II-2020
Aceptado: 4-III-2020
Resumen
Revisamos las historias clínicas de las mujeres cuyo fallecimiento fue notificado como muerte materna entre agosto de 2003 y diciembre de 2015 en nuestro hospital y calculamos índices, tendencias y años de vida potencialmente perdidos. La información aportada por los certificados de defunción fue exigua. Un total de 52 casos cumplía con los criterios de muerte materna. Dos fueron muertes “incidentales” y dejaron siete huérfanos: una fue causada por embolia grasa por inyección de siliconas en mamas post-cesárea y la otra fue consecuencia de un femicidio que incluyó al feto de 24 semanas. De las 50 muertes maternas restantes, 11 fueron tardías (> 42 días post-parto). Las otras 39 ocurrieron durante el embarazo, parto y puerperio (≤ 42 días): 20 tuvieron causas obstétricas directas, 18 causas indirectas, y la causa de la restante fue indeterminada. La causa más frecuente de muerte fue el aborto séptico. Las muertes maternas directas presentaron como antecedentes más del triple de cesáreas y el doble de gestas que las indirectas, y dejaron el doble de huérfanos. La muerte por placenta accreta tuvo relación directa significativa con el número de cesáreas. El índice de mortalidad materna total varió entre 25 y 150 (media: 72) por 100 000 recién nacidos vivos en el período, con tendencia ascendente. Los años de vida potencialmente perdidos fueron 1576. Se destaca la necesidad de mejorar el sistema de registro de defunción y reforzar las medidas de prevención y asistencia a fin de disminuir la mortalidad materna en el área de influencia del hospital.
Palabras clave: Mortalidad materna; Muertes por causas obstétricas directas; Aborto séptico; Placenta accreta; Cesárea.
Abstract
Maternal mortality. Hospital Profesor Alejandro Posadas, Buenos Aires. Evolution 2003-2015
We reviewed the medical records of women with maternal death reported from August 2003 to December 2015 in the Posadas Hospital (Buenos Aires Province, Argentina), and calculated indexes, trends and years of potential life lost. A total of 52 cases fulfilled the criteria of maternal death. The information provided by death certificates was meager. Two deaths were incidental: one occurred post-caesarean section and was caused by fat embolism following liquid silicone breast injection, and the other was the consequence of femicide which involved also the 24-week fetus. Of the remaining 50 cases, 11 were late deaths (> 42 days postpartum). In 39 women, death occurred during pregnancy, childbirth, or puerperium up to 42 days: 20 were due to direct obstetric causes, and 18 to indirect, non-obstetric causes, the cause of the remaining death was not determined. The most frequent cause was septic abortion. Direct maternal deaths had had more than twice pregnancies, thrice caesarean sections, and orphaned twice as children as indirect deaths. Death caused by placenta accreta was directly related to the number of previous caesarean sections. Throughout the period, maternal mortality index varied between 25 y 150 (mean: 72) per 100 000 live births with ascending trend and 1576 years of potential life were lost. The study exposes the need to improve the death registration system and, most importantly, strengthen prevention and assistance measures to reduce maternal mortality in the area of influence of our hospital.
Key words: Maternal mortality; Pregnancy related deaths; Septic abortion; Placenta accreta; Caesarean section.
PUNTOS CLAVE
• En nuestro Hospital, el índice medio de mortalidad materna (2004-2015) fue 72/ 100 000 recién nacidos vivos, y varió, con tendencia ascendente, de 25 a 150/100 000 entre esos años
• La causa más frecuente de muerte fue el aborto séptico. La muerte por placenta accreta tuvo relación directa con el número de cesáreas previas
• Las muertes por causas obstétricas directas tenían historia de más del triple de cesáreas, casi el doble de embarazos y de número de hijos que las debidas a otras causas. La cesárea es una práctica de riesgo, a usarse exclusivamente por necesidad (OMS, 2012)
• Se deben reforzar las medidas de prevención y asistencia para disminuir la mortalidad materna
La Organización Mundial de la Salud (OMS) define como muerte materna (MM) la muerte de una mujer mientras cursa un embarazo o dentro de los 42 días siguientes a su terminación, independiente de la duración y el sitio del embarazo, debido a cualquier causa relacionada con, o agravada por el mismo, o por su atención, pero no por causas accidentales o incidentales. Las causas de muerte materna se clasifican en directas (MMD) e indirectas (MMI). Las MMD son consecuencia de complicaciones obstétricas durante el embarazo, parto y puerperio, de intervenciones, de omisiones, de tratamiento incorrecto, o de una cadena de acontecimientos originada en cualquiera de las circunstancias mencionadas. Las MMI son causadas por una enfermedad preexistente al embarazo, o que evoluciona durante el mismo, no debida a causas obstétricas directas pero agravada por los efectos fisiológicos del embarazo1, 2. El índice anual total de muertes maternas (IMM) es la relación entre el número de MMD y MMI por cada 10 000 recién nacidos vivos (RNV) en el mismo año2.
La Décima Revisión de la Clasificación Estadística Internacional de Enfermedades y Problemas Relacionados con la Salud (CIE-10, 1995) incorporó la categoría de muerte materna tardía (MM tardía): aquella producida luego de los 42 días de puerperio y dentro del año del fin del embarazo. Pero los índices de esta categoría no son utilizados para comparar con datos nacionales y/o internacionales2. En este trabajo, cuando hablamos solamente de muertes maternas (MM) nos referimos a muertes hasta los 42 días.
En el año 2000, en la Cumbre del Milenio de las Naciones Unidas, se aprobaron ocho Objetivos de Desarrollo del Milenio para que sus metas fueran alcanzadas en 2015. El quinto fue: Mejorar la salud materna3. Incluía la Meta 5.A, reducir un 75% la tasa de mortalidad materna de 1990 a 2015, y la Meta 5.B, lograr el acceso universal a la salud reproductiva para dicho año3, 4. La evaluación realizada en 2010 por la OMS mostró que cumplir el objetivo era difícil, por la falta de datos estadísticos confiables de MM, especialmente en países en desarrollo, donde las tasas son altas5. Cinco años antes del plazo fijado para alcanzar el objetivo, el Secretario General de las Naciones Unidas informó que no se había invertido lo necesario para lograr la salud de mujeres, adolescentes, recién nacidos y menores de cinco años, indicó que mejorar la salud materna era el punto en el que se lograron menos progresos, y declaró que “los líderes del mundo tienen que intensificar sus esfuerzos para mejorar la salud de mujeres y niños”6.
En 2015 se observó que desde 1990 la tasa o índice de mortalidad materna (IMM) (Meta 5.A) había disminuido al 45%, y que la mayor parte de esta reducción ocurrió a partir del año 2000. Con respecto a la Meta 5.B, más del 71% de los nacimientos en todo el mundo fueron atendidos en 2014 por personal de salud capacitado, lo que significó un aumento del 59% con respecto a 1990. Aun así, en ese año se estimaron unas 303 000 muertes de mujeres durante el embarazo, el parto o el puerperio. Las muertes se produjeron en países de ingresos bajos y la mayoría podría haberse evitado7, 8. En 2015 la OMS propuso la transición de los Objetivos del Desarrollo del Milenio a Objetivos de Desarrollo Sostenible7.
En la Argentina, la mortalidad materna plantea problemas inherentes a las causas, a la notificación, y a otros factores, como la asistencia sanitaria de la madre, el saneamiento, la nutrición y las condiciones socio-económicas generales9-12.
Los errores cometidos en el Informe Estadístico de Defunción (Certificado de defunción) y omitir la relación del embarazo con la muerte producen un subregistro de las MM, no solo en países en vías de desarrollo sino también en los desarrollados. Esto fue confirmado para nuestro país en un estudio conjunto de la Dirección Nacional de Maternidad e Infancia con la Dirección de Estadísticas e Información en Salud (DEIS) en 1985 y ha sido objeto de estudios recientes12-14.
Según la DEIS, en nuestro país en 2014 se registraron 314 muertes maternas, 24 tardías y 290 tempranas, con un índice de mortalidad materna de 3.7/10 000 RNV, 70 MMI, 177 MMD y 43 por abortos11, 12.
El objetivo de este estudio fue conocer la notificación de MM, el índice anual de MM (IMM), las causas y características de las muertes ocurridas y notificadas en nuestro hospital desde agosto de 2003 hasta diciembre de 2015 y la tendencia durante ese período.
Materiales y métodos
En este estudio retrospectivo, observacional y analítico, se revisaron las historias clínicas de las mujeres en edad fértil (MEF) notificadas como MM en el Hospital Nacional Profesor Alejandro Posadas entre el 5 de agosto de 2003 y el 31 de diciembre de 2015. Además, se examinaron los informes de los servicios y presentación de los casos de MM en las reuniones mensuales de la Comisión de Vigilancia Epidemiológica de Mortalidad.
El Hospital es una institución descentralizada, dependiente del Ministerio de Salud de la Nación, de referencia nacional, integrada en redes organizadas por complejidad e incluida en el régimen de Hospitales Públicos de Autogestión, al oeste del conurbano bonaerense, localidad de El Palomar, partido de Morón. En él se desarrollan tareas de prevención, tratamiento y rehabilitación de la salud, docencia e investigación, atención especializada de mediana y alta complejidad y a demanda espontánea.
Se clasificaron las MM, de acuerdo con la OMS, en MMD, MMI y MM tardías. Se recabó la siguiente información: edad, fecha de nacimiento, tiempo de internación, fin del embarazo y muerte, esperanza de vida al nacer, antecedentes de número de gestas, partos, cesáreas, abortos provocados y espontáneos, lugar de residencia, derivación desde otra institución, causa de muerte, comorbilidades, servicio del hospital en que falleció y lugar de residencia.
En 2014 se incorporó a los formularios estadísticos de defunción una pregunta que obliga a informar si las MEF estuvieron embarazadas en el último año, para pesquisar los casos de MM con causas de muerte en apariencia no relacionadas y conocer con precisión el IMM2. Se revisaron las copias de los certificados de defunción correspondientes para determinar si estaba registrado el ítem 30 (hasta septiembre de 2014) o el ítem 20 (desde octubre de 2014) en el nuevo certificado de la provincia de Buenos Aires. En ese ítem se debe indicar la causa o las causas de muerte, anotando además la fecha de comienzo de la o las enfermedades que condujeron a la muerte.
Se calcularon los porcentajes de MM sobre el total de MEF fallecidas, los IMM anuales en el hospital y la tendencia de ambos.
Se calcularon los años de vida potencialmente perdidos basados en la esperanza de vida al nacer: la cantidad de años que viviría una madre si los patrones de mortalidad vigentes al momento de su nacimiento no cambiaran a lo largo de la vida, con la fórmula del método 2 citado por Romeder y McWhinnie, restando la edad al morir del valor de su esperanza de vida al nacer15. Se adoptó este método debido al bajo número de casos para cada grupo etario.
De acuerdo con frecuencia y características de distribución, los datos numéricos se analizaron con media, desvío estándar o mediana y cuartiles, test t o test de la mediana. Los datos categóricos se analizaron con chi2 o test exacto de Fisher.
Para confeccionar la base de datos se utilizó la aplicación Microsofl Excel® 2013 y para su análisis InfoStat® Software Estadístico Versión 2008 Grupo InfoStat, FCA, Universidad Nacional de Córdoba, Argentina.
En agosto de 2003, el Departamento Materno-Infantil del Hospital comenzó las Reuniones de Mortalidad Hospitalaria de MEF, fetales y de menores de cinco años para analizar sus causas. Este Departamento recababa diariamente las copias de los certificados de defunción en la Oficina de Admisión y transcribía los datos en una planilla, se controlaba y corroboraba el diagnóstico, se enviaba por FAX a la Dirección de Maternidad e Infancia de la Provincia de Buenos Aires y los datos volcados por el Sector Epidemiología, Área Programática, a una base de Epi Info6® para su análisis estadístico, que se comunicaba en las reuniones mensuales.
A partir de 2008, se amplió el análisis de todas las muertes ocurridas en el hospital: fetales, de niños y adultos, sin distinguir sexo ni edad, y el Departamento de Estadística informó mensualmente por correo electrónico los fallecimientos del mes anterior mediante una planilla Excel® a la Comisión de Vigilancia Epidemiológica de Mortalidad Hospitalaria, del Sector Epidemiología, Área Programática. La Comisión numeró los casos de acuerdo con la ocurrencia y reenvió por planillas separadas a los servicios donde ocurrieron los fallecimientos para revisión de las historias clínicas e información de la causa de muerte, enfermedades concomitantes y toda otra información clínica que hubiera influido en la muerte. El Sector Epidemiología analizó estos informes y los datos estadísticos, luego discutidos en las reuniones mensuales de la Comisión. En esas reuniones se seleccionaron las causas de muertes no esperables, entre las que se encuentran las MM, para su discusión individual con los profesionales involucrados y, si cabía, con los servicios de diagnóstico del hospital y los profesionales que derivaron a la paciente desde otros hospitales.
Las copias de los certificados de defunción de todas las MM, las de menores de 15 años y fetales fueron obtenidas diariamente del Departamento de Estadística por el Sector Epidemiología, y los datos enviados dentro de las 48 h de ocurridas en una planilla Excel® por correo electrónico a la Dirección de Maternidad e Infancia y al Sistema Estadístico de Salud de la Provincia de Buenos Aires, al Plan Sumar, a las regiones sanitarias involucradas, y en línea a la Dirección de Maternidad e Infancia de la Nación. A partir de 2014, se obtuvieron las copias de los certificados de defunción de todas las MEF, para pesquisar toda MM que pudiera no haber sido notificada.
Finalmente, se volvieron a revisar las historias clínicas notificadas como MM a fin de recabar otros datos importantes para su clasificación que pudieran no estar en el informe de los servicios, tales como días entre terminación del embarazo y fallecimiento, número de gestas, cesáreas y abortos previos.
El estudio fue evaluado y aprobado por el Departamento de Docencia e Investigación y el Comité de Bioética del Hospital.
Resultados
De las 53 MM registradas en el período, una se excluyó por corresponder a una madre que falleció por causa no asociada con el embarazo, parto o puerperio, luego del año de la cuarta cesárea, por lo que fueron incluidas 52 en el análisis. Las edades de los 52 casos de MM variaron entre 14 y 45 años, 26 (50%) eran menores de 30 años (3 menores de 20 años).
Dos fueron muertes incidentales o coincidentes1. Una ocurrió en 2004, aproximadamente 60 días después de la cesárea, por embolia grasa debida a inyección de siliconas en las mamas. La otra, que involucró madre y feto de 24 semanas de gestación, ocurrió en 2007 por hemorragia incoercible a consecuencia de una herida abdominal por arma de fuego infligida por su pareja (Fig. 1). De estas dos muertes maternas, en el primer caso quedaron seis hijos y en el otro un hijo.

Fig. 1. Características de 53 muertes maternas notificadas en el Hospital Profesor Alejandro Posadas, 2003-2015
De los 50 casos restantes, 39 estaban relacionados con el embarazo, parto y puerperio hasta 42 días, por lo cual fueron incluidas en las definiciones de MM propiamente dichas. De estas, 20 tenían causas obstétricas directas (MMD) y 18 causas no obstétricas (MMI). En el caso restante, que ocurrió en 2006, la causa de muerte permaneció indeterminada. Se trataba de una madre que ingresó al hospital por amenaza de parto prematuro, y falleció durante el traslado de la sala de ecografía (se diagnosticó feto muerto) a la sala de internación. Estuvo internada en otro establecimiento por un traumatismo cuyas características se desconocen y salió de alta 48 horas antes de ingresar a nuestro hospital. Al no autorizar los familiares la autopsia, no se determinó si la causa de muerte fue directa o indirecta (Tablas 1 y 2; Figs. 2 y 3).
Tabla 1. Mortalidad materna. Período 2003-2015. Muertes maternas directas; n = 20
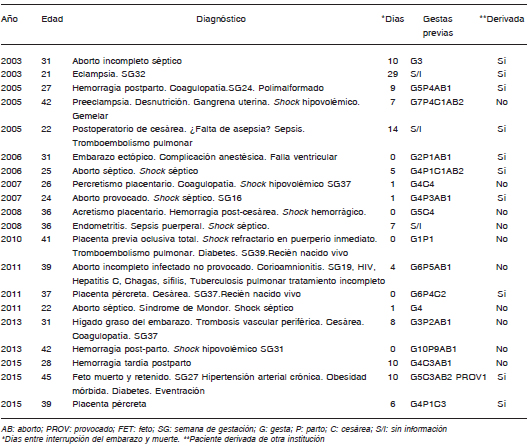
Tabla 2. Mortalidad materna. Período 2003-2015. Muertes maternas indirectas; n: 18
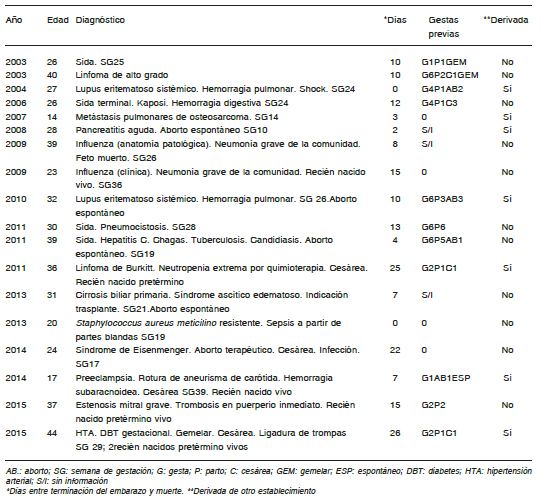

Fig. 2. Mortalidad materna (MM), directa, indirecta, y de causas desconocidas. Hospital Profesor Alejandro Posadas, 2003-2015

Fig. 3. Causas de muertes maternas directas e indirectas
En las historias faltaban datos de gestaciones previas en 3 de las 20 MMD y 3 de las 18 MMI (15.8% en total), y en otros casos la información de la gestación en curso era incompleta, especialmente en madres derivadas de otros establecimientos que al ingresar al hospital fallecieron en servicios distintos de ginecología u obstetricia. De las 17 MMD y 15 MMI con datos disponibles se contabilizaron 77 embarazos previos con una mediana de 4 (1-10) y 40 con una mediana de 2 (0-6), respectivamente (Tabla 3).
Tabla 3. Antecedente de gestas, cesáreas e hijos según causa directa e indirecta de muerte

El número de años de vida potencialmente perdidos con base en la esperanza de vida al nacer fue 1561 (Tabla 4). El porcentaje anual de MM totales (MMT) sobre el total de muertes de mujeres en edad fértil (MMEF) y los IMM por año, se presentan en la Tabla 5. En la Figura 4 se observa que cerca del 90% de los casos de MM provenía de los Partidos VII, XII y V del conurbano bonaerense, densamente poblados, con zonas carenciadas, cercanos al Hospital Posadas. La Figura 5 muestra la evolución de las MMT en nuestro hospital, la provincia de Buenos Aires y el país en el período 2004-20159-13.
Tabla 4. Años de vida potencialmente perdidos (AVPP) de acuerdo con la expectativa de vida al nacimiento

Tabla 5. Muertes anuales de mujeres en edad fértil (MMEF), recién nacidos vivos (RNV), muertes maternas directas (MMD), indirectas (MMI) y totales (MMT), porcentaje de muertes maternas del total de mujeres en edad fértil e índice de mortalidad materna directa, indirecta y total. Años 2004-2015*

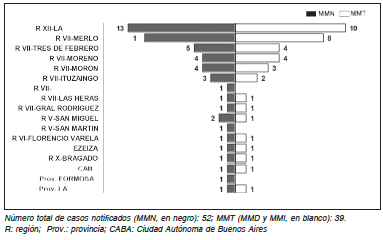
Fig. 4. Muertes maternas. Lugar de residencia u origen

Fig. 5. Evolución del índice de mortalidad materna total (IMMT) según registros del Hospital Posadas, de la Provincia de Buenos Aires y totales del país, 2004-2015
Once muertes ocurridas entre los 64 y los 330 días (mediana 98) desde el fin del embarazo, 6 por causas directas y 5 por causas indirectas, fueron clasificadas como MM tardías (Tablas 6 y 7) y no fueron incluidas en los análisis de las Tablas 3, 4 y 5.
Tabla 6. Mortalidad materna. Período 2003-2015. Muertes maternas directas tardías; n: 6

Tabla 7. Mortalidad materna. Período 2003-2015. Muertes maternas indirectas tardías; n: 5

El diagnóstico de placenta accreta se consignó en 5 de las 50 MM (4 MMD y 1 MMD tardía) (Tabla 8). El número de cesáreas previas en este grupo fue significativamente mayor que el número de cesáreas previas en madres muertas por otras causas (media ± DS 3.6 ± 1.1 vs. 1.6 ± 1.0; p = 0.0036). Las madres con placenta accreta habían tenido seis veces más cesáreas que las demás madres con cesáreas previas (18/5 vs. 16/10).
Tabla 8. Antecedentes de 5 casos de muerte por placenta accreta

Discusión
Según la Dirección de Estadísticas e Información de Salud, en la Argentina, en 2014, 39 (13.4%) de 290 MM ocurrieron en menores de 20 años, y 168 (57.9%) en el grupo etario 20-34 años12. En nuestro estudio, solo 2 (5.1%) del total de 39 casos registrados de MM y ninguno de los 20 de MMD era menor de 20 años, 53.8% tenían entre 20 y 34 años y no se observaron diferencias significativas entre la edad de ocurrencia de MMD y MMI.
Las MMD tenían historia de más del triple de cesáreas, casi el doble de embarazos y de número de hijos huérfanos que dejaron las MMI. La muerte por placenta accreta tuvo una relación directa significativa con el número de gestas terminadas en cesáreas. Los expertos de la OMS consideran que esta forma de terminar el embarazo debe usarse exclusivamente por necesidad. Es una práctica con riesgos de complicaciones a corto, mediano y largo plazo, inclusive la muerte materna, y elevados costos en salud17.
Las seis MMD tardías ocurrieron por complicaciones genuinamente obstétricas: placenta accreta, preeclampsia grave, sepsis post-cesárea, aborto séptico y dos coriocarcinomas que prolongaron la evolución sin evitar la muerte. En particular, la muerte debida a coriocarcinoma rara vez ocurre dentro de los 42 días del puerperio. Por ser tardías, todas estas causas no son consideradas por lo organismos oficiales nacionales e internacionales en el cálculo de índices epidemiológicos2. Un criterio que debería ser revisado.
Llama la atención que en nuestra serie de 50 casos de MM haya 11 (22%) MM tardías, mientras que en todo el país en 2014, se registraron 24 (7.6%) sobre 314 casos y en el Gran Buenos Aires apenas 3 (3.9%) sobre 76. Es posible que en un hospital de alta complejidad, por la tecnología disponible, pueda prolongarse la vida más allá de los 42 días del fin del embarazo y que en otros hospitales la diferencia se deba a subregistro de todas las MM, a que las MM tardías no se incluyan para comparaciones jurisdiccionales, no se estimule su notificación y que, así, el subregistro sea aún mayor.
Si la muerte por agresión contra sí misma es considerada MM, surge el interrogante sobre la clasificación como muerte incidental el caso de la muerte de la embarazada, y su hijo, por el disparo de un arma de fuego infligido por su pareja. La violencia de terceros con la intención de ocultar o interrumpir un embarazo, que resulta en la muerte de la madre (femicidio agravado) extendida a todos los casos de violencia seguida de muerte de mujeres embarazadas por sus parejas ¿debería ser considerada muerte incidental o incluida dentro de los casos de muertes maternas?
Este estudio tiene limitaciones. No todas las historias clínicas pudieron ser revisadas, no se encontraron en el Archivo del Servicio de Estadística del Hospital. En las historias de las mujeres derivadas de otros establecimientos, atendidas y/o fallecidas en servicios distintos de Obstetricia o Ginecología, el 15.8% de los antecedentes de gestas, cesáreas y evolución del embarazo en curso no estaban registrados o eran incompletos. Los certificados de defunción no fueron útiles para pesquisar las muertes maternas; solo se tuvo acceso a ellos en el 48.1% de los casos, y de estos, el dato de embarazo en el último año constaba en el 24% (11% del total). En el primer semestre de 2014 se realizó una revisión de las copias de los certificados de defunción de todas las MEF del primer semestre de ese año y en 41 de 42 no existía dato sobre embarazo en el último año. Estas deficiencias en la información disponible redujeron el número de casos válidos para el análisis. A pesar de eso, el estudio tiene la fortaleza proporcionada por una revisión exhaustiva y un análisis minucioso de la información disponible. Por esa razón consideramos que los resultados reflejan la evolución reciente de la mortalidad materna en distritos de la zona oeste del conurbano bonaerense, el área geográfica de influencia de nuestro hospital, que, según nuestro estudio, es sensiblemente mayor que la registrada en la provincia de Buenos Aires y en el país.
La mortalidad materna afecta a gran parte del mundo, con 303 000 casos registrados en 2015. Este número representa un índice global de 216 MM/100 000 RNV, con gran variación para diferentes regiones y grupos sociales. La OMS propone el objetivo de disminuirla a 70 MM/100 000 recién nacidos vivos para 203016. En el Hospital de este estudio, se halló un índice medio (2004- 2015), de 72 MM/100 000 RNV, que varió, con tendencia ascendente, de 25 a 150/100 000, entre 2004 y 2015.
Con respecto a las causas de muerte, la más frecuente fue el aborto séptico con cinco casos (25% de las 20 MM por causas obstétricas directas), entre 2003 y 201118, 19.
Nuestros resultados exponen, por un lado, las penosas deficiencias del sistema de registro de defunción en nuestro país y, por el otro, la imperativa necesidad de adoptar o reforzar las medidas efectivas de prevención y asistencia integral a fin de disminuir la mortalidad materna en el conurbano bonaerense.
Agradecimientos: Al Médico Veterinario Alejandro Ameal por la realización de una revisión de las copias de los certificados de defunción de las MEF del primer semestre de 2014. A las Licenciadas en Obstetricia Verónica Pingray, María Valeria García y Liliana Errandonea por el empeño dedicado en las presentaciones de los casos de MM durante el período estudiado. A los integrantes del Comité de Vigilancia Epidemiológica de Mortalidad del Hospital Nacional Prof. A. Posadas por la colaboración en el análisis multidisciplinario de cada caso de mortalidad materna. A la Sra. Alicia Aranaz por su tarea en la búsqueda de las historias clínicas todas las veces que fue necesario.
También se agradece a los Dres. Isabel N. Kantor, Viviana Ritacco, Isabel Luthy y Juan A. Barcat la tarea de reconstrucción y edición de los borradores que la primera autora de este trabajo había dejado para revisión en 2016.
Conflicto de intereses: Ninguno para declarar
1. OMS. Guía de la OMS para la aplicación de la CIE-10 a las muertes ocurridas durante el embarazo, parto y puerperio: CIE MM ODM 2012. En: http://www.paho.org/clap/index.php?option=com_content&view=article&id=175%3Agua%C2%ADa-oms-aplicacion-cie10-a-las-muertes-ocurridas-durante-el-embarazo-parto-y-puerperio--cie-mm&catid=667%3ªpublicaciones &Itemid=234 &lang=es; consultado mayo 2015. [ Links ]
2. Dirección de Estadísticas e Información en Salud del Ministerio de Salud. Presidencia de la Nación. Definiciones y conceptos en estadísticas de salud. En: http://www.deis.msal.gov.ar/index.php/indicadores-basicos/; consultado marzo 2015. [ Links ]
3. Naciones Unidas. Asamblea General. Declaración del Milenio. Resolución aprobada por la Asamblea General el 13 de septiembre de 2000. En: http://www.un.org/spanish/milenio/ares552.pdf; consultado marzo 2015. [ Links ]
4. OMC. Objetivos de Desarrollo del Milenio de las Naciones Unidas. En: https://www.wto.org/spanish/thewto_s/coher_s/mdg_s/mdgs_s.htm; consultado abril 2015. [ Links ]
5. Naciones Unidas. Asamblea General. Cumplir la promesa: unidos para lograr los Objetivos de Desarrollo del Milenio. Resolución aprobada por la Asamblea General el 22 de septiembre de 2010. En: https://undocs.org/pdf?symbol=es/a/res/65/1; consultado junio 2015. [ Links ]
6. OMS. Estrategia mundial de salud de las mujeres y los niños. En: http://www.who.int/pmnch/activities/jointactionplan/201009_gswch_sp.pdf; consultado septiembre 2015. [ Links ]
7. WHO. Maternal health in reproductive, maternal, newborn, child, adolescent health and under nutrition. En: Health in 2015: from MDGs, Millennium Development Goals to SDGs, Sustainable Development Goals; p 82-83. En: https://www.who.int/gho/publications/mdgs-sdgs/MDGs-SDGs2015_toc.pdf?ua=1; consultado enero 2016. [ Links ]
8. Alkema L, Chou D, Hogan D, et al. Global, regional, and national levels and trends in maternal mortality between 1990 and 2015, with scenario-based projections to 2030: a systematic analysis by the UN Maternal Mortality Estimation Inter-Agency Group. Lancet 2016; 387: 462-74. [ Links ]
9. Romero M, Chapman E, Ramos S, Abalo E. La situación de la mortalidad materna en Argentina. Observatorio de Salud Sexual y Reproductiva 2010; En: ossyr.org.ar_1.pdf; consultado julio 2015. [ Links ]
10. Ministerio de Salud. Análisis de la Mortalidad Materno Infantil República Argentina, 2003-2012. En: http://www.msal.gob.ar/images/stories/bes/graficos/0000000616cnt-analisis_mortalidad_materno_infantil_argentina-2003-2012.pdf; consultado julio 2015. [ Links ]
11. Miceli INPM. Análisis de mortalidad hospitalaria. Medicina (B Aires) 2013; 73: 183-6. [ Links ]
12. Dirección Nacional de Maternidad, Infancia y Adolescencia. Ministerio de Salud. Análisis de la Mortalidad Materno Infantil 2007-2016 a partir de la información proveniente del Sistema de Estadísticas Vitales de la República Argentina. En: http://www.msal.gob.ar/images/stories/bes/graficos/0000001229cnt-analisis-mmi-2007-2016.pdf; consultado enero 2016. [ Links ]
13. Ministerio de Salud. Dirección Nacional de Salud Materno Infantil. Morbi- mortalidad materna y mortalidad infantil en la República Argentina. Año 2004. En: http://www.msal.gob.ar/images/stories/bes/graficos/0000000246cnt-g17.tapa-morbi-mortalidad-materna-argentina.pdf; consultado enero 2016. [ Links ]
14. Abalos E, Duhau M, Escobar P, et al. Omisión de registros de causas maternas de muerte en Argentina: estudio observacional de alcance nacional. Rev Panam S Publ 2019; 43: e13. [ Links ]
15. Romeder JM, McWhinnie JR. Potential years of life lost between ages 1 and 70: An indicator of premature mortality for health planning. Int J Epidemiol 1977; 6: 143-51. [ Links ]
16. Ozimek JA, Kilpatrick SJ. Maternal mortality in the twenty-first Century. Obstet Gynecol Clin North Am 2018; 45: 175-86. [ Links ]
17. Richard F, De Brouwere V. Intervenciones preclínicas para reducir los casos de cesáreas innecesarias: Comentario de la BSR (última revisión: 1 de septiembre de 2012). La Biblioteca de Salud Reproductiva de la OMS; Ginebra: Organización Mundial de la Salud. En: https://extranet.who.int/rhl/es/topics/pregnancy-and-childbirth/care-during-childbirth/caesarean-section-7; consultado enero 2016.
18. Matía MG, Trumper EC, Fures NO, Orchuela D. A replication of the Uruguayan model in the province of Buenos Aires, Argentina, as a public policy for reducing abortion-related maternal mortality. International Federation of Gynecology and Obstetrics. Published by Elsevier Ireland Ltd. Open access article under the CC BY-NC-ND license, Junio 16, 2016. En: http://creativecommons.org/licenses/by-nc-nd/4.0/; consultado junio 2016. [ Links ]
19. Chiarelli J, Pistani ML, Moisés S, Báez Rocha S, Knopoff EG. Interrupción legal del embarazo en un hospital público y su área programática. Medicina (B Aires) 2020; 80: 1-9. [ Links ]














