Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Archivos argentinos de pediatría
Print version ISSN 0325-0075
Arch. argent. pediatr. vol.111 no.1 Buenos Aires Jan./Feb. 2013
PEDIATRÍA PRÁCTICA
Nidos de contención para recién nacidos y riesgo de muerte súbita del lactante
Newborn sleep positioners and sudden infant death syndrome risk
Dra. Norma Elena Rossatoa
a. Servicio de Neonatología, Sanatorio Trinidad Palermo. Buenos Aires.
Correspondencia: Dra. Norma Elena Rossato nerossato@gmail.com
Conflicto de intereses: Ninguno que declarar.
Recibido: 13-8-2012
Aceptado: 13-8-2012
http://dx.doi.org/10.5546/aap.2013.62
RESUMEN
La incidencia de muerte súbita del lactante disminuyó con las primeras campañas de prevención, desde 1992. En la actualidad, aumentaron las muertes infantiles por sofocación, asfixia o atrapamiento, algunas relacionadas con el uso de nidos, posicionadores o almohadillas laterales para la cuna. Los medios de comunicación y los fabricantes debieran respetar las recomendaciones sobre sueño seguro, pero la fabricación, publicidad y venta de objetos que pueden afectar la seguridad de los niños carece de fiscalización. Se enfatiza la importancia de los profesionales de la salud en la difusión de las recomendaciones actuales para prevenir la muerte infantil durante el sueño.
Palabras clave: Muerte súbita del lactante; Mortalidad infantil; Sueño infantil; Factores de riesgo; Prevención.
SUMMARY
The rate of sudden infant death decreased after the publication of the first guidelines regarding infant sleep position and safe environment in 1992. From 2005 onwards, infant deaths by suffocation, choking or entrapment have increased. Some of them were associated with wedges, positioning devices, and bumper pads. Media and manufacturers should follow safe sleep guidelines in their messaging and advertising, but there is a lack of control over this. We emphasize the important role of health professionals in disseminating the recommendation for a safe infant sleep environment.
Key words: Sudden infant death syndrome; Infant mortality; Infant sleep; Risk factors; Prevention.
INTRODUCCIÓN
En octubre de 2011 aparecieron las nuevas recomendaciones de la Academia Estadounidense de Pediatría (AAP por su sigla en inglés), sobre ambiente seguro para la prevención del síndrome de muerte súbita del lactante (SMSL) y otros óbitos infantiles relacionados con el sueño.1
En ellas se comenta que, si bien la incidencia de muerte súbita del lactante ha disminuido desde la instauración de la posición supina para dormir, en los últimos años no ha habido progresos en este sentido. O peor aún, desde la publicación de las recomendaciones en 2005 hasta la actualidad, hubo un leve aumento de muertes infantiles por sofocación, asfixia o atrapamiento.
Las estadísticas argentinas, publicadas por el Ministerio de Salud de la Nación, mencionan que en 2010 hubo 756 176 niños nacidos vivos. Durante el primer año de vida murieron 8961. Las tres causas principales de mortalidad infantil en nuestro país son las enfermedades originadas en el período perinatal (4487 casos), las malformaciones congénitas (2275 casos) y las enfermedades del aparato respiratorio (675 casos). Luego aparecen las muertes clasificadas como SMSL (281 casos) y las causadas por accidentes que obstruyen la respiración (151 casos).2
En el análisis de distribución porcentual de las muertes postneonatales según posibilidades de reducción, estos decesos estarían dentro del 32% de los que son reducibles por prevención y tratamiento. Un tercio de los óbitos infantiles se podrían evitar con mejores acciones de salud.
Recomendaciones 2011 de la AAP
En un intento de abarcar el SMSL y las muertes por sofocación, asfixia o atrapamiento, las nuevas recomendaciones son similares a las hasta ahora vigentes, pero incorporan otros aspectos basados en conocimientos epidemiológicos actuales sobre este tipo de muertes. Se mantiene la recomendación de colocar al niño en posición supina para dormir, usar una superficie firme, compartir la habitación, pero no la cama con el niño, evitar los objetos blandos o sueltos dentro de la cuna, ofrecer el chupete, evitar el sobrecalentamiento, no utilizar dispositivos para fijar la posición del niño, no aconsejar el monitoreo cardiorrespiratorio y prevenir la plagiocefalia.
Las recomendaciones que se incorporan tienen que ver con mejorar el cuidado prenatal, evitar la exposición al tabaco de la gestante y del niño, evitar la exposición de las embarazadas al alcohol y a las drogas, promover la lactancia materna exclusiva, y administrar las inmunizaciones habituales.
Existen cuatro recomendaciones más, dirigidas a los profesionales de la salud, a los comunicadores y fabricantes de accesorios para la cuna, a la expansión de la campaña más allá del ámbito médico, y a los investigadores, que comento a continuación.
A todos los profesionales de la salud, relacionados con los niños, se les pide adherir a estas recomendaciones desde el nacimiento, tanto en la Unidad de Terapia Intensiva Neonatal como en el Sector de Internación Conjunta, capacitarse en la forma de prevención y tener políticas escritas institucionales. Conocida la influencia que tiene la exposición a los medios, los comunicadores y fabricantes deben respetar estas recomendaciones en noticias y avisos comerciales relacionados con el medio donde duerme un lactante.
La expansión de la campaña incluye llegar a la familia ampliada, a otros cuidadores de niños, a los grupos más vulnerables por su mayor incidencia de muerte súbita, comenzar ya desde la escuela media y actualizar las recomendaciones cada cinco años, para incluir a los nuevos futuros padres y a los productos comerciales de aparición reciente.
Entre la teoría y la práctica
El uso de almohadas, nidos de contención, dispositivos de posicionamiento, piel médica u otros objetos blandos, aumenta 5 veces el riesgo de muerte súbita del lactante en posición supina y 21 veces en posición prona. La mayoría de los fallecimientos durante el sueño, están asociados con la presencia de almohadas, acolchados y sistemas de contención.3
En 2008 se efectuó en EE.UU. un estudio sobre 20 revistas dirigidas al público femenino de entre 20 y 40 años de edad, con más de 5 millones de lectores, y una tirada superior a los 900 000 ejemplares, y 8 revistas dirigidas a futuros padres o padres de niños pequeños. Se analizaron 122 imágenes con niños durmiendo y 99 imágenes del medio ambiente donde duerme el niño, en relación a posición, colecho, objetos en la cuna y evidencias de tabaquismo. Las imágenes muestran posiciones y entornos inseguros en un tercio de los casos de niños durmiendo y en dos tercios de las imágenes del medio ambiente de sueño.4
Los dispositivos para mantener al niño en posición lateral corresponden a la etapa en que se aconsejaba que los niños durmieran boca arriba o de costado. En el año 2005, las Recomendaciones para la prevención del SMSL se modificaron y a partir de ese momento se aconsejó que el niño duerma siempre en posición supina, dado el menor riesgo de muerte en esa posición, y las comunicaciones de ahogamiento ocurrido por el contacto del niño con su posicionador.
Sin embargo, una búsqueda de imágenes por Internet, con las palabras "posicionador para dormir bebé" muestra la vigencia de la promoción de estos dispositivos. Prácticamente todo el contenido de esta imagen está en contra de las recomendaciones (Figura 1).

FIGURA 1. Captura de pantalla sobre búsqueda de imágenes: "posicionador para dormir bebé"
En la Argentina se observa, con frecuencia creciente, la incorporación de nidos de contención para los recién nacidos y lactantes pequeños. Estos objetos los compran los futuros padres o los reciben como regalo. En Internet, se promueve su uso "para brindar contención a los recién nacidos, ya sean prematuros o nacidos a término... intenta simular la contención que tenía en el seno materno. Se coloca en forma envolvente alrededor del bebé, tanto en cunas, coches de paseo y en incubadoras". La propaganda dice que pueden ser "utilizados de 0 a 4 meses en bebés nacidos a término y de 0 a 18 meses en bebés prematuros"5,6 (Figura 2).
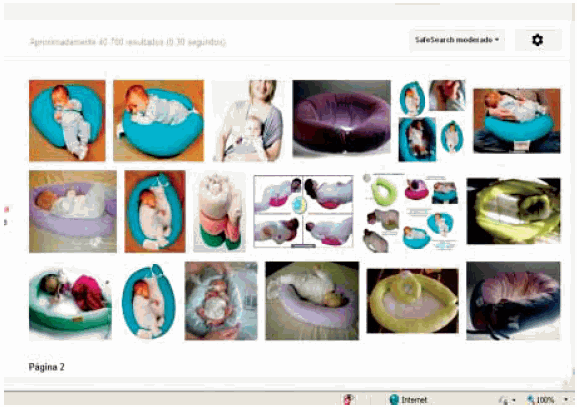
FIGURA 2. Captura de pantalla sobre búsqueda de imágenes "nido de contención para bebés"
El nido en la Unidad de Terapia Intensiva Neonatal
El uso de nidos para el recién nacido estuvo dirigido inicialmente a la atención del recién nacido prematuro en incubadora, como forma de cuidar el desarrollo.
En el año 1982, la Dra. Heidelse Als propuso su teoría sinactiva, según la cual el prematuro se organiza desde sus funciones más primitivas hacia las más desarrolladas y complejas. Quienes atienden al recién nacido deben comprender este proceso mediante la observación de sus conductas y acompañarlo adecuando la interacción a las posibilidades del bebé.7
Así surgió el Programa NIDCAP (siglas en inglés de Evaluación y Cuidado Individualizado del Desarrollo del Recién Nacido) en que el posicionamiento en nidos, forma parte de las medidas de confort utilizadas para facilitar la organización del recién nacido.
En una revisión sistemática Cochrane, actualizada en 2006, se concluye que las intervenciones en el cuidado del desarrollo producen un beneficio limitado. Se requieren trabajos con mejor diseño metodológico para poder recomendar estas intervenciones.8 De todos modos, se utilizan en las UCIN como forma de dar contención a los recién nacidos prematuros.
Entre las recomendaciones actuales para la prevención del SMSL, figura la de adoptar las medidas de protección del sueño con los prematuros antes del alta. Es decir, que previamente a regresar al hogar, en el Sector de Cuidados Mínimos, los padres deben atender al niño en una cuna, donde es puesto para dormir boca arriba, sin objetos blandos alrededor, ni elementos accesorios de contención. Se puede mencionar a los padres que, durante la etapa crítica, el niño dormía boca abajo, ya que de esa forma respira mejor y logra una mayor contención. Pero es necesario señalarles que durante todos esos días, el niño estuvo monitorizado; una pausa respiratoria prolongada no hubiera pasado inadvertida. La máxima incidencia de muerte súbita ocurre entre los 2-4 meses, cuando el niño habitualmente ya se encuentra en su hogar.
El nido en el Sector de Internación Conjunta
En este sector, la utilización de nidos forma parte de los intentos para tranquilizar al recién nacido durante los primeros días de vida, cuando es tan demandante de contención. Los padres y la familia en general, debieran ser verdaderos nidos para sus recién nacidos. En cambio es habitual que se utilicen almohadones para lactancia, rollos de tela, nidos de contención, para lograr la tranquilidad del niño y algún descanso para los padres.
Precisamente, el modelo de Maternidades Seguras y Centradas en la Familia surgió como una necesidad de brindar una atención perinatal que incluya a los padres y a la familia como protagonistas de esa atención. La participación de los padres en los cuidados del recién nacido, la internación conjunta, la atención a demanda, la promoción y protección de la lactancia materna, son hitos que facilitan la integración del niño a su familia través de un aprendizaje guiado por los profesionales de la salud.
Las conductas aprendidas por los padres durante la permanencia en el servicio de Neonatología, ya en la Unidad de Terapia Intensiva como en la Internación Conjunta, son muy importantes porque la familia tiende a repetir estas conductas cuando regresa al hogar.
El rol docente de los profesionales de la salud puede limitarse a mostrar la forma correcta de proteger el sueño del niño, pero debe ser activo señalando las situaciones de riesgo que se detectan. En la Unidad de Terapia Intensiva, donde la internación suele ser prolongada, esta oportunidad ocurre en los últimos días, cuando la familia atiende a su hijo, asesorada por el personal de salud.
En el Sector de Internación Conjunta no existen muchas oportunidades de "practicar" sueño seguro. La primera razón es que la permanencia es breve. Le segunda y más notable es que el recién nacido, excepto en las primeras horas, no duerme en la cuna los primeros días.
Las etapas son cortas, cambiantes y a veces desconcertantes si no las comprende. Las primeras horas corresponden al período de alerta, adecuadas para el contacto piel a piel y el inicio de la lactancia materna.
Luego sigue una etapa de descanso. El recién nacido suele estar ligeramente nauseoso, poco demandante, impresiona como tranquilo y duerme en la cuna (Figura 3). Es un buen momento para introducir los primeros conceptos de sueño seguro, mostrando al niño en posición supina, cerca del pie de cuna, tapado hasta el nivel de las axilas, sin objetos sueltos en la cuna. Como es una etapa de termorregulación suele estar un poco más abrigado o en ambientes algo más cálidos que lo necesario. Se puede comentar que el ambiente debe ser térmicamente agradable (entre 20-24°C) y que actualmente se aconseja ofrecer el chupete luego de la instalación de la lactancia materna.

FIGURA 3. Primer día. Etapa de descanso
Las dificultades comienzan cuando el niño despierta, es muy demandante, no permanece en la cuna, amamanta en forma prolongada. Esta etapa suele durar 1 o 2 días y se caracteriza por la necesidad de contención.
La puesta al pecho no cumple una función primordialmente nutricional sino de vínculo con su madre, inmunización y estímulo de la lactancia. El calostro materno es rico en anticuerpos, pero su contenido de lactosa y lípidos es muy bajo. No hay saciedad posible ni horarios. Si la madre interpreta la demanda permanente como falta de alimento, puede sentir culpa, angustia o frustración. Si entiende que el niño necesita un vínculo firme, que el amamantamiento frecuente favorece el progreso de la lactancia, aceptará que lo mejor es tener al niño en brazos y darle la contención que necesita. Es importante la participación y ayuda de la familia. Las madres primerizas son las más vulnerables. Requieren mayor apoyo, corresponde evaluar la conveniencia de postergar el egreso si es necesario por uno o dos días y estar atentos a signos sutiles de depresión. Señalar sus logros durante esta etapa es una manera de reforzar la autoestima.
Naturalmente, esta etapa es cansadora para la familia; es comprensible que aparezcan formas de contención sin la intervención de los padres, intentando simular un nido con distintos objetos. Lo que se observa al ingresar en una habitación de internación conjunta (Figura 4) no puede pasar desapercibido. Lejos de motivar una recriminación a la familia (actitud poco docente y contraproducente), es una excelente oportunidad de educar para la salud.

FIGURA 4. Segundo día. Sueño inseguro
Es menester comprender que si la familia hizo esto es porque ya no sabe cómo contener a su recién nacido. Pero corresponde explicarles que esta etapa es transitoria, que el niño se irá tranquilizando con el paso de los días en la medida que reconoce a sus padres y se siente protegido, y que, además, cuando la lactancia progrese, una buena alimentación será el mejor inductor del sueño profundo. A partir de ese momento, el niño dormirá boca arriba, sobre una superficie firme, sin elementos sueltos a su alrededor, en un ambiente fresco, libre de humo y, si lo acepta, con un chupete. Esta intervención lleva pocos minutos y es un deber inexcusable para cualquier profesional que detecta una situación de riesgo.
En algunas oportunidades, tanto el personal de salud como la familia justifican que el niño descanse dentro del nido, porque está observado por ellos. Esta falsa percepción de seguridad se debe a que interpretan incorrectamente cuál es el riesgo dentro del nido. Piensan que el niño puede estar de costado o incluso boca abajo dentro del nido, porque en caso que vomite será atendido inmediatamente por ellos.
La muerte súbita no se produce por la aspiración de un vómito. Se debe a la falla en el mecanismo del despertar ante la hipoxia; es consecuencia de una situación ambiental adversa, en una etapa de la vida, en un niño vulnerable.9
No podemos saber si un niño es vulnerable, aunque sí sabemos que la prematurez, el bajo peso, la exposición al tabaco, la desnutrición fetal, alteran la maduración de los centros neurovegetativos. La etapa de la vida en que la incidencia de muerte súbita es mayor, es entre los 2 y 4 meses de vida, pero hay casos descriptos desde el primer mes y hasta más allá del año.2
La situación ambiental adversa es lo que podemos evitar. En los casos relacionados a nidos de contención u otros objetos blandos, la permeabilidad de la vía aérea se altera si el niño apoya su cara contra el objeto o si tiene ligeramente flexionado el cuello cuando se lo apoya sobre el nido. La respiración del recién nacido es ligeramente irregular, a veces superficial. Aunque haya un adulto observando, cuando éste advierte que el niño no respira, pueden haber pasado ya varios minutos.
El profesional de la salud tiene que estar preparado para responder a cada una de las actitudes y dificultades que plantea la familia como objeción a implementar el sueño seguro.10 Es común que los abuelos, que cuidaron a sus hijos de otra manera, no comprendan el por qué de los cambios, especialmente los que nunca vivieron una experiencia desafortunada relacionada con la posición boca abajo, los ambientes calurosos, la presencia de objetos dentro de la cuna o la exposición al tabaco ambiental. Por eso es bueno incluir a la familia ampliada en las intervenciones de educación para la salud. Ellos serán el entorno natural de los nuevos padres y deben ser aliados, no motivo de contradicción.
El profesional de la salud debe construir su autoridad ante la familia. No es suficiente decir lo que piensa. Tiene que expresar lo que se sabe a nivel mundial, basado en estudios serios, en constante revisión por aquellos que investigan en busca de mejores resultados.
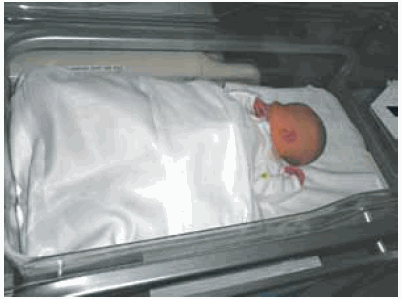
FIGURA 5. Lactancia establecida. Sueño protegido
El nido en el hogar
Para el pediatra que recibe al niño en sus visitas de niño sano, no es tan simple saber cómo duerme el niño. Debe preguntarlo explícitamente para reafirmar lo que se dijo a los padres en la maternidad, completar lo que falte y corregir lo incorrecto. También en el contexto ambulatorio existen dos etapas diferentes.
En la primera etapa, cuando todavía no se ha alcanzado una alimentación satisfactoria, es probable que se usen formas de contención inseguras. Por un lado, se buscará la mejor alimentación del niño, con la promoción y protección de la lactancia materna, el asesoramiento para solucionar las dificultades y la administración de complemento o suplemento en los casos indicados.
La segunda etapa es cuando ya el niño logra un buen aporte nutricional y un ciclo regular de alimentación y sueño. A partir de ese momento, debe dormir en su cuna, en posición supina, cerca del pie de cuna, tapado solo hasta el nivel de las axilas, sin objetos blandos dentro de la cuna, en un ambiente térmico agradable y libre de humo. Es el momento también de ofrecer el chupete para incorporarlo a la rutina del sueño protegido.
Resta, como inquietud, determinar quién supervisa la publicidad, fabricación y venta de objetos que pueden atentar contra la salud de los niños. Por ahora, el puesto parece vacante y, mientras continúe así, somos los profesionales de la salud quienes debemos asumir un rol activo en la comunidad, sea a través del ejercicio diario de la profesión o de nuestras instituciones.
1. American Academy of Pediatrics. SIDS and other sleep-related infant deaths: expansion of recommendations for a safe infant sleeping environment. Pediatrics 2011;128:1030-9. [ Links ]
2. Ministerio de Salud de la Nación. Estadísticas vitales. Información básica. Año 2010. [Acceso: 9 de julio de 2012]. Disponible en: http://www.deis.gov.ar/Publicaciones/Archivos/Serie5Nro54.pdf. [ Links ]
3. Task force on sudden infant death syndrome. SIDS and other sleep-related infant deaths: expansion of recommendations for a safe infant sleeping environment. Pediatrics 2011;128:e1341-67. [ Links ]
4. Joyner BL, Gill-Bailey C, Moon RY. Infant sleep environments depicted in magazines targeted to women of childbearing age. Pediatrics 2009;124:e416-22. [ Links ]
5. [Acceso: 26 mayo 2012]. Disponible en http://www.almohadasestarmejor.com/estar-mejor-nido-contencin-para.recin-nacidos-p-124.html. [ Links ]
6. [Acceso: 26 mayo 2012]. Disponible en: http://www.embarazadas.com.ar/rubros/almohadones-amamantar.shtml. [ Links ]
7. Als H. Synactive model of neonatal behavioral organization. Framework for the assessment and support of the neurobehavioral development of the premature infant and his parents in the environment. En: The high-risk neonate: developmental therapy perspectives. Sweeney JK (Ed) The Haworth Press; 1986. Págs.88-102. [ Links ]
8. Symington A, Pinelli J. Developmental care for promoting development and preventing morbidity in preterm infants. Cochrane Database Syst Rev 2006;(2):CD001814. Review. [ Links ]
9. Guntheroth WG, Spiers PS. The triple risk hypotheses in sudden infant death syndrome. Pediatrics 2002;110;e64. [ Links ]
10. Rossato NE. Síndrome de muerte súbita del lactante. De la teoría a la práctica diaria. Clínicas Pediátricas del Sur 2010;3:65-82. [Acceso: 17 de junio de 2012]. Disponible en: http://www.sup.org.uy/Clinicas_del_Sur/vol_3/pdf/clinicas%20del%20sur_03_4.pdf. [ Links ]














