Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Salud(i)Ciencia
Print version ISSN 1667-8682On-line version ISSN 1667-8990
Salud(i)ciencia vol.22 no.6 Ciudad autonoma de Buenos Aires Sept. 2017
ARTÍCULOS ORIGINALES
http://dx.doi.org/10.21840/siic/150140
Los grupos educativos para la salud y los motivos de abandono de los pacientes
Health educational groups and the reasons patients drop out
Emma Rosa Vargas Daza 1, Bernardo Emilio Turnbull Plaza 2, Liliana Galicia Rodríguez 1, María Guadalupe Parra Álvarez 1, María Guadalupe Hernández Centeno 1, Elsa Gómez Meza 1, María Isabel Ortiz Ramírez 1, Mónica Hernández Chávez 1, Enrique Villareal Ríos 1
1 Instituto Mexicano del Seguro Social, Querétaro, México
2 Universidad Iberoamericana Distrito Federal, México D.F., México
Correspondencia: Emma Rosa Vargas Daza, Investigadora, Instituto Mexicano del Seguro Social, 76000, Querétaro, México, E-mail: emma.vargas@imss.gob.mx
Los autores no manifiestan conflictos de interés.
Recibido: 01-03-2016
Aceptado: 12-10-2016
Resumen
Introducción: En la interacción personal que se suscita entre los pacientes y el personal de salud en los grupos educativos se oponen visiones diferentes sobre el mundo institucional, sus objetivos y el papel que desempeñan ambos en el cuidado de la salud. Objetivo: Indagar los motivos de los pacientes para abandonar los grupos con estrategia educativa para el autocuidado de la salud de una institución de seguridad social. Materiales y métodos: Diseño cualitativo fenomenológico. Se entrevistó un total de 29 pacientes con diagnóstico médico de sobrepeso, obesidad, hipertensión y diabetes, referidos a grupos con sesiones educativas que nunca se insertaron en los grupos o que abandonaron el grupo después de haber tenido alguna sesión educativa o que terminaron las cuatro sesiones educativas. Para analizar los datos, se transcribieron y analizaron las entrevistas con el método de Giorgi. Durante el análisis se establecieron las siguientes categorías: a) poder de elección, b) necesidad de ser escuchado, c) percepción sobre la función institucional. Resultados: El principal motivo del paciente para abandonar las sesiones educativas es la insatisfacción que siente al percibir que sus necesidades o expectativas de atención a la salud no son cubiertas por la institución. El paciente busca otros espacios que, a su consideración, pueden solucionar su problema. El paciente construye este poder de elección a través de la percepción y definición que hace sobre sí mismo, su concepto de salud y las funciones institucionales para tal evento. Conclusiones: Los grupos con sesiones educativas no son considerados como primera opción por el paciente, ya que rompe con el concepto de función curativa que le asigna a las instituciones a través de las consultas con su médico familiar, el empleo de fármacos, los eventos quirúrgicos y las consultas con los especialistas.
Palabras clave: autocuidado; educación en salud; grupos de autoayuda; grupos focales; medicina familiar
Abstract
Introduction: Patients and health professionals in educational groups have contrasting views of the institutional world, its objectives and the role played by each group of people in health care. Objective: To investigate the reasons why patients drop out of the Educational Strategy Groups for self-care in a social security institution. Materials and methods: Qualitative phenomenological design. A total of 29 patients were interviewed. They had a diagnosis of overweight, obesity, hypertension or diabetes and were sent to educational groups. Some never appeared, some dropped out after just one educational session, while others attended the four sessions. The interviews were transcribed and analyzed using the Giorgi method. During the analysis the following categories were established: a) power to choose, b) need to be heard, c) perceptions of institutional functions. Results: The main drop-out motive for patients is dissatisfaction as they perceive that their needs or expectations for health care are not being met by the institution. The patients look for other services or activities that, in their own view, can solve their problem. They build this choosing power through the perception and definition they make of themselves, their health concepts and the institutional functions. Conclusion: An educational group is not considered to be a first option to solve the patient's health problem since it breaks the healing function assigned to the institutions through their appointments with their family doctor, the medicines, surgeries and visits to specialists.
Key words: family practice; focus groups; health education; self care; self-help groups
Ante el aumento de problemas crónicos degenerativos, la presencia de complicaciones derivadas del padecimiento y la necesidad de hacer sostenible la atención médica se establece la educación en salud como parte inherente de la atención médica institucionalizada.1
Así, al ser la educación parte de la estrategia de la promoción de la salud, ésta se dirige a la población usuaria de sus servicios en diferentes escenarios (consultorio médico, salas de espera, grupos),2 5y son las sesiones educativas su principal herramienta para informar y orientar al usuario sobre las enfermedades no transmisibles, sus factores de riesgo y las formas de retrasar las complicaciones derivadas de ellas.
En el caso de los grupos con sesiones educativas para pacientes con enfermedades crónico-degenerativas (sobrepeso, obesidad, hipertensión o diabetes), estos se integran con un mínimo de diez personas y un máximo de quince, para lograr un manejo grupal adecuado y conseguir el objetivo educativo: tener impacto en la salud del paciente a través de la participación activa en el cuidado de su salud. De tal forma que una vez a la semana, durante un mes, los integrantes son concentrados en espacios físicos de la institución para que expertos en el área médica, nutrición, medicina del deporte y trabajo social expongan los siguientes temas en salud: psicosocial (denominada manejo de emociones para el cambio), nutricional, ejercicio físico, y aspectos clínicos o de información médica.6 8Sin embargo, al igual que en otras estrategias de atención médica,9 11 se produce el abandono en el transcurso de las sesiones educativas,12 este fenómeno impacta en los objetivos en salud planteados por las instituciones.
El presente artículo busca una primera explicación de los motivos de abandono de los pacientes que nos permita proponer nuevas estrategias de intervención.
Materiales y métodos
Con un diseño cualitativo de corte fenomenológico se realizaron entrevistas en profundidad a pacientes con diagnóstico médico de sobrepeso, obesidad, hipertensión o diabetes, usuarios de los servicios de una institución de seguridad social ubicada en la ciudad de Querétaro, México, los que habían sido referidos a grupos con estrategia educativa entre enero y diciembre de 2013, que aceptaron participar en el estudio previo consentimiento informado, y respondieron a la referencia en una de tres formas: nunca se insertaron a los grupos (siete personas), abandonaron el grupo después de la primera sesión educativa (seis sujetos) o terminaron las cuatro sesiones educativas (16 pacientes).
Para identificar cómo estructuran los pacientes la elección de esta estrategia de atención médica, establecimos el enfoque en el abandono.
La selección de los participantes fue intencional, utilizando como marco muestral los registros del Servicio de Trabajo Social de los pacientes derivados por el médico familiar a los grupos con sesiones educativas.
Los pacientes con disponibilidad para participar en nuestro estudio eran muy pocos. Fue necesario modificar la estrategia inicial de muestreo para obtener la información. Como primera estrategia de muestreo se visitaron 40 domicilios, logrando sólo siete entrevistas individuales, utilizadas como guía para establecer nuevas estrategias de indagación que permitieran la comunicación y participación de investigador y paciente, y modificar la pregunta indagatoria e identificar datos adicionales que aparecieron en los discursos de los primeros participantes. Por ejemplo, la participación del paciente en otros programas de educación en salud de la institución.
Con estas modificaciones, la nueva estrategia consistió en invitar por vía telefónica a diez pacientes para que acudieran al servicio de trabajo social. Sólo dos se presentaron.
Como tercera estrategia, se tomó la decisión de abordar a pacientes que concurrieron a la clínica de adscripción para consulta normal. Se invitó personalmente a los pacientes en la sala de espera y se logró entrevistar a cuatro que en algún momento habían participado en algún grupo con sesión educativa. A pesar de estos cambios de estrategia de reclutamiento de participantes, no se cambiaron los criterios de selección que garantizaran los objetivos de esta investigación: haber sido asignados a grupos educativos y haber emitido una de las tres respuestas: rechazo, aceptación parcial y participación completa.
Ya con las 13 entrevistas individuales de pacientes que no terminaron las sesiones educativas, se entrevistó a pacientes que sí las terminaron. Para tal efecto se asistió a la última sesión educativa de una serie de cuatro y se pidió a los participantes su ayuda. Con los que accedieron a formar parte, se formaron dos grupos, el primero conformado por siete participantes y el segundo por nueve (16 pacientes en total). Después de reunir el máximo de entrevistas (muestreo teórico) el discurso de los participantes se escuchó, transcribió y analizó utilizando el método de Giorgi.13 No obstante el reducido tamaño de la muestra, tanto el muestreo como el análisis se condujeron hasta conseguir la saturación teórica de la información que presentara la suficiencia de la muestra.
Desarrollo del trabajo de campo
Para dar inicio a las entrevistas se contó con una guía semiestructurada. A las personas que se inscribieron pero nunca acudieron a las sesiones se les formularon las siguientes preguntas: ¿por qué no fue a las sesiones educativas?, ¿qué fue lo que no le gustó?, ¿si se lo invitara otra vez, iría?
Para quienes concurrieron en una sola ocasión, las preguntas fueron: ¿por qué no acudió a las demás sesiones?, ¿qué fue lo que no le gustó?, ¿las recomendaría?, ¿si se lo volviera a invitar, iría?
Finalmente, para quienes terminaron las cuatro sesiones educativas (grupos focales): ¿qué lo motivó a quedarse a terminar las sesiones?, ¿recomendaría estos grupos a otros pacientes?
Durante la entrevista, los participantes manifestaron la necesidad de hablar sobre situaciones familiares y no de los temas de salud planteados por el personal. Esto muestra la necesidad del apoyo psicológico. La investigadora principal se quedó a escuchar la problemática familiar, y sugirió a todos los pacientes que siguieran el protocolo institucional para solicitar cita con el psicólogo a través de su médico familiar o la asistencia de trabajo social. Esta situación se informó a trabajo social.
La actitud del entrevistador siempre fue receptiva, respetuosa y empática, sin comentarios negativos sobre la persona o su contexto.
En todos los casos, el investigador se presentó con los pacientes y explicó el objetivo del proyecto y la importancia de su participación, estableciendo que, en cualquier momento podía retirarse o pedir que no se grabaran eventos que el participante decidiera. Se pidió el consentimiento informado para registrar su discurso con la grabadora digital utilizada para tal fin.
Se llevó un diario de campo en el que a través de la observación se hicieron anotaciones sobre el lenguaje no verbal del usuario, y la descripción del ambiente donde se desarrolló la entrevista, todo con respeto.
La investigadora principal realizó la supervisión durante la grabación de las entrevistas de dos maneras; acompañando a las trabajadoras sociales en las primeras entrevistas para identificar el lenguaje verbal y no verbal durante la solicitud de la entrevista y el consentimiento informado para registrar su experiencia en la grabadora digital; después, escuchando varias veces y en diferentes ocasiones las entrevistas grabadas con la finalidad de identificar áreas de oportunidad, analizarlas y trabajarlas juntamente con las trabajadoras sociales. El trabajo de campo llevó doce meses ante la dificultad de lograr la participación de los informantes clave.
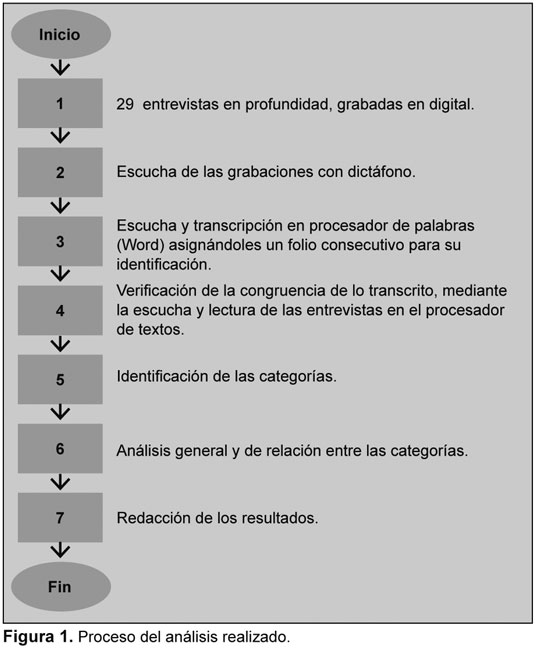
Para realizar el análisis de los textos se procedió a escuchar una a una las entrevistas grabadas, en varias ocasiones, para transcribir el discurso en un procesador de textos (Word) foliando cada archivo con números consecutivos. Después, se escuchó y leyó lo transcrito para corroborar la consistencia de lo grabado con lo escrito. Se leyeron varias veces las transcripciones, para identificar y establecer las categorías. Se presentaron los resultados y propuestas al servicio de trabajo social.
Resultados
En la interacción personal entre los pacientes y el personal de salud en los grupos con estrategia educativa se enfrentan visiones diferentes sobre el mundo institucional, sus objetivos y el papel que ambos desempeñan. Tomando en consideración esto, se presentan los motivos de los pacientes para abandonar al grupo.
Características de la población
Los informantes comparten cuadros crónicos como sobrepeso, obesidad, hipertensión y diabetes, la edad de sus integrantes es variable y en su mayoría son mujeres, dato importante dado el papel que tienen en la atención de la salud.
En cuanto a las actividades que realizan, éstas también presentan variabilidad: amas de casa, trabajadoras asalariadas o independientes, varones jubilados o que trabajan por su cuenta.
Por la zona geográfica, la población vive en colonias populares que cuentan con servicios públicos de agua potable, drenaje, alumbrado público.
Poder de elección del usuario
Los usuarios que permanecen en los grupos con sesiones educativas la consideran una alternativa para la solución del problema de salud que les preocupa en ese momento, por atravesar una experiencia negativa personal o bien de personas cercanas a su entorno y que les lleva a pensar en el riesgo de muerte o discapacidad.
"Hace como tres meses, yo estaba en mi casa, y de repente me dio un derrame cerebral, tengo dormida la pierna, la mano, y esta parte de aquí no la siento (señala la parte derecha de su cuerpo), estoy ya con diabetes, yo vine por eso, porque quería aprender a comer" (varón del grupo focal enviado anteriormente a los grupos con sesiones educativas).
Mientras que, quienes no se presentaron o abandonaron el grupo, cubrieron su necesidad o expectativa de salud con otras alternativas de atención a su alcance.
"Voy al DIF dos veces por semana a hacer ejercicio. Me agarra más cerquita, a dos cuadras de mi casa" (mujer de 69 años, ama de casa. Entrevista 12).
Dentro de su elección se integran aspectos personales: "No, a las 7 de la mañana porque ya de diez para arriba no, yo tengo que hacer, y no me impongo a estar en mi casa, yo quiero salir. ¿Salir, a dónde? A trabajar" (mujer de 49 años, trabajadora doméstica. Entrevista 1).
"La verdad no fui ningún día, trabajaba todo el día, Nada más me dieron un papel, no le di importancia" (mujer, jubilada. Entrevista 4).
"En esa ocasión, mis hijos se fueron de vacaciones y me invitaron, con tal de ir con ellos, y pues me fui" (mujer, ama de casa. Entrevista 7).
"Necesitaría ver los horarios y los días para ver si me convienen" (varón, trabajador independiente. Entrevista 5).
"Es que estuve un año en nutrición en especialidades y no baje ni un kilo" (mujer de 47 años, ama de casa. Entrevista 2).
Tengo como tres años que soy hipertensa, y yo me controlo con médico familiar, cada mes (mujer de 49 años, ama de casa. Entrevista 9).
La elección del usuario sobre dónde, cuándo, quiénes, por qué, para qué y cómo atender su salud, depende de la capacidad de solución que le asigna a los espacios para cubrir su expectativa de atención.
Percepción del paciente sobre las funciones de la institución de salud
La percepción y definición que hace el paciente sobre sí mismo como enfermo, sobre la enfermedad y las funciones institucionales, desempeña un papel importante en la elección de espacios y estrategias de atención médica para cubrir su necesidad.
Curación frente a autocuidado
Desde la percepción y definición del paciente, las funciones institucionales se dirigen a satisfacer necesidades y expectativas en salud física y farmacológica, por lo que las acciones y actividades desarrolladas en los programas de promoción de la salud son interpretadas como "recomendaciones generales" que quedan fuera de su realidad. Esto dijo una paciente: "Porque sobre la alimentación les dan un régimen general (nutrióloga), y hay personas que no pueden comprar carne, leche o queso... a veces es muy difícil encontrar todas las verduras que uno necesita. Y ejercicio, por ejemplo, si tengo artrosis en toda la columna, del lado derecho -tengo un disco que me operaron de cervicales-, para mí es difícil hacer mucho ejercicio; yo lo hago en espacios y cuando tengo tiempo" (mujer de 47 años, ama de casa. Entrevista 2).
Otra dijo: "La verdad no recuerdo muy bien, porque hace como un año, la semana que me tocó la charla (sesión educativa), tenía toda una semana de estudios, tenía terapia" (mujer de 25 años, ama de casa. Entrevista 8).
Desde la visión del paciente, las instituciones están para curar problemas de salud físicos. Desde ese enfoque, el manejo farmacológico, el acceso al medicamento, a sus recursos para la curación de su enfermedad son necesidades prioritarias en las que centra sus expectativas de atención médica. Por lo tanto, la utilización dependerá de los recursos que le ofrece la institución para satisfacer su necesidad o expectativa. Una paciente manifestó: "Íbamos cada mes con el médico familiar. Ahora cada tres meses, esta última vez que fuimos andábamos un poco altos del azúcar y salimos con dos o tres cosas, nos citaron al mes, y nos dieron el medicamento y nos hicieron los chequeos" (varón, trabaja por su cuenta. Entrevista 5).
Otras comentaron: "Tengo como tres años que soy hipertensa, y yo me controlo con médico familiar, cada mes (mujer de 47 años, ama de casa. Entrevista 9). "Nada más no le hago caso a la enfermedad y me voy controlando con las pastillas" (mujer de 72 años, ama de casa. Entrevista 11).
El interés del paciente por cubrir su necesidad o expectativa de salud y su poder de elección determinan el uso y éxito de los programas ofrecidos por las instituciones de seguridad social, dejando claro que éstas son opciones con las que cuenta para demandar atención médica.
Percepción del paciente sobre los grupos con sesiones educativas de las instituciones de salud
Los grupos con sesiones educativas son percibidos y definidos por los pacientes como espacios para recibir charlas sobre salud, tienen su propia visión y forma de satisfacerlas, por lo tanto, interpretan las sesiones informativas como "recomendaciones" fuera de su realidad. Esto se relaciona con su definición sobre salud-enfermedad y las funciones que consideran deben desempeñar las instituciones de salud.
Dice una: Para qué vamos, yo tengo que ir por mi tratamiento (medicamentos) cada mes (consulta de control con el médico familiar) (mujer de 49 años, ama de casa. Entrevista 3).
Necesidad de ser escuchado
Los pacientes relacionan emociones y sentimientos con la exacerbación de sus problemas de salud, haciendo notar la importancia de la catarsis entre los integrantes de los grupos, característica principal de los grupos de autoayuda, donde la interacción cara a cara les permite identificarse como iguales, relacionarse afectivamente, detectar, priorizar y exteriorizar sus necesidades sentidas. Una mujer del grupo focal comentó: "una se guarda los problemas en la casa, entonces, se me ha complicado más mi hipertensión, me quiso dar un infarto" (mujer, trabaja por su cuenta. Grupo focal 2).
Otra participante comentó: "yo quiero seguir (en el grupo) porque tengo un problema de salud de años, porque muchas cosas se las guarda una" (mujer, ama de casa. Grupo focal 2).
Cuando el paciente encuentra el espacio para exteriorizar sus problemas, conflictos y miedos, se integra al grupo.
Funciones de los grupos de autoayuda en las instituciones de salud
Las dinámicas de integración y el proceso de desarrollo de los grupos se ven limitados por aspectos físicos y actitudinales, que el paciente integra de manera inconsciente, y lo condicionan a desempeñar un papel de receptor pasivo ante las necesidades institucionales. Un miembro de los grupos manifestó: "me dijeron que debía inscribirme en ese programa (grupos), pero no me dijeron para qué, qué programa era, cuándo tenía que presentarme, sólo fui el día que me inscribí y ya no regresé (varón. Entrevista 6).
Otra paciente dice: "me mandaron con un grupo de psicología y me ayudó mucho, esta vez no me dijeron, yo pensé que eran las mismas charlas de diabetes y no lo tomé mucho en cuenta" (mujer de 49 años, ama de casa. Entrevista 3).
Cuando los pacientes perciben que el tipo de atención que se les ofrece cubre sus necesidades sentidas se integran a las estrategias de cuidado propuestas por la institución.
Discusión
El análisis y desarrollo de la atención médica que se ofece y los resultados obtenidos en salud hacen necesario que se mire al usuario de los servicios como uno de sus actores importantes.
Desde ese aspecto, es un hecho que el poder de elección del paciente sobre la gama de alternativas para la atención de su salud y el seguimiento de las recomendaciones médicas la establece a partir de la capacidad que le asigna para la resolución de sus problemas10 (ver Poder de elección del paciente). Desde el enfoque institucional, esta conducta del paciente se establece como motivo de indagación para entender por qué a pesar de contar con acceso a la oferta de la medicina institucional o privada, los usuarios prefieran recurrir a las llamadas "medicinas alternativas" o remedios "naturales".14
La capacidad de resolución que el paciente percibe se relaciona con la definición que hace sobre las funciones asignadas a las instituciones de salud y éstas se relacionan directamente con la definición que el paciente hace sobre la enfermedad y su gravedad, de tal forma que, si considera que son espacios de curación de síntomas físicos de las enfermedades o padecimientos a través de las intervenciones quirúrgicas, o tratamientos farmacológicos los grupos con sesiones educativas no serán elegidos como alternativa.
Ejemplo de esto es la utilización del servicio de urgencias hospitalario, donde por experiencias previas o estereotipos preconcebidos el paciente piensa que es su mejor opción, por considerar que la atención es más rápida, eficaz, existe la posibilidad de que lo vea un especialista, de que le hagan pruebas especiales aunque se demore la asistencia, y la sensación de que el personal de un centro hospitalario está mejor preparado.15 16 Dentro de esta misma línea de análisis, al paciente le es difícil integrar en su imaginario a los grupos con sesiones educativas creados en las instituciones como su primera opción para solucionar sus problemas en salud (ver Curación frente a autocuidado).
Esta visión o asignación de funciones que el paciente tiene sobre los servicios de atención institucionalizada ha sido avala a travéslas definiciones sobre salud-enfermedad desarrolladas y aceptadas a lo largo del tiempo,17 18 y que han dado pauta a la organización y estructura de los servicios para desarrollar la atención médica, las conductas del personal en salud y el papel del paciente durante la consulta médica.19 20 Esta conducta puede verse reflejada de manera indirecta cuando se analizan los principales motivos de consulta médica reportados21 y las razones establecidas para no utilizar los servicios de atención22(ver Curación frente a autocuidado).
Una función no oficial de los grupos es la capacidad de escucha que se genera entre sus integrantes, aspecto importante para el paciente cuando reconoce su necesidad de ser escuchado en los diferentes espacios de atención médica. La importancia de la escucha, de acuerdo con Rodríguez Arce, subyace en que la relación entre el médico y el paciente ha sido un formidable agente terapéutico utilizado durante la atención.23 Situación que hace pensar que, de acuerdo con lo propuesto por Sánchez Vidal,24los grupos formados dentro de las instituciones cumplen con funciones para las que no estaban programados, donde la empatía, la relación de escucha y el compromiso individual y grupal son las principales fortalezas de su éxito. Sanz establece que es difícil pensar en la prevención en salud sin pensar en las transformaciones imprescindibles de estructura, pero sobre todo en los cambios en nuestros modos de pensar, modelos teóricos de partida, epistemiologías, filosofías y hasta sistemas de creencias tan fuertemente arraigados sobre cómo atender la salud-enfermedad.25
Cuando el paciente no establece empatía y sentido de cooperación con las estrategias institucionales para la solución de problemas que van más allá de las enfermedades físicas, se retira, busca y encuentra la satisfacción de sus necesidades y expectativas en otros espacios (ver Necesidad de sentirse escuchado).
Sentirse escuchado provee al individuo la certeza de que es importante como persona y que no es una enfermedad que se debe manejar sólo a través de diferentes tratamientos médicos o quirúrgicos o ser tratado como un número en las estadísticas epidemiológicas, que lo ubican como un problema de salud pública o de una franja de población que atiende una institución.26De acuerdo con Suárez y Márquez, las intervenciones de promoción de la salud sólo tienen éxito si la población es el sujeto de las acciones de salud y no sólo su objeto pasivo.27Retomando esta afirmación, y con lo encontrado en el estudio, es necesaria la reinterpretación de los roles y funciones de ambos actores dentro de la estructura institucional para que estrategias tales como los grupos con sesiones educativas sean considerados una alternativa para atender a la población con enfermedades crónico-degenerativas.
Conclusiones
Los grupos con sesiones educativas no son considerados como primera opción para resolver su problema de salud, ya que rompen con la función curativa que se le asigna a las instituciones a través de las consultas con su médico familiar, los fármacos, eventos quirúrgicos y consultas con los "especialistas".
El principal motivo de los pacientes para abandonar los grupos de autoayuda es la insatisfacción sobre la atención y la no resolución de su problema de salud físico.
Instituciones y pacientes comparten y avalan el papel que le corresponde a cada uno en el cuidado y atención a la salud.
Se sugiere detectar y analizar las conductas del personal responsable de estos programas que refuerzan la percepción que tienen sobre las funciones institucionales acerca de la atención que ofrecen para cuidar su salud; trabajar sobre la reinterpretación de roles y funciones de ambos actores, trabajadores de la salud-pacientes, dentro de la educación en salud y su participación en el cuidado, y reconsiderar el papel preponderante que tiene el paciente en el desarrollo y eficacia de las propuestas de atención que ofrecen las instituciones.
Bibliografía
1. Organización Mundial de la Salud (OMS). Proyecto Salud para todos en el año 2000. Organización Mundial de la Salud. EB101/8. Disponible en: http://apps.who.int/gb/archive/pdf_files/EB101/pdfspa/spa8.pdf. (Citado 4 de febrero de 2016). [ Links ]
2. Secretaria de Salud (México). Estrategia Nacional para la Prevención y el Control del Sobrepeso, la Obesidad y la Diabetes. Gobierno de la República. México, D.F. 2013. Disponible en: http://promocion.salud.gob.mx/dgps/descargas1/estrategia/Estrategia_con_portada.pdf. (Citado 4 de febrero de 2016). [ Links ]
3. Secretaria de Salud (México). Unidades de primer nivel de atención en los Servicios Estatales de Salud. Evaluación 2008. México, D.F. 2008. Disponible en: http://dged.salud.gob.mx/contenidos/dged/descargas/reporte-9junio.pd. (Citado 15 de febrero de 2016).
4. Instituto Mexicano del Seguro Social (IMSS). Grupos de autoayuda de usuarios obesos o con sobrepeso, hipertensos y diabéticos. Guía de operación. Instituto Mexicano del Seguro Social. México, D.F., 2005. [ Links ]
5. Instituto de Seguridad Social al Servicio de los Trabajadores del Estado (ISSSTE). Guía Técnica para la integración de Grupos de Ayuda Mutua. México 2008. Disponible en: http://normateca.issste.gob.mx/webdocs/X10/200806100849322850.pdf?id=1610. (Citado 27 de enero de 2016). [ Links ]
6. Instituto Mexicano del Seguro Social (IMSS). Guía para la organización del grupo de ayuda de Diabetes e Hipertensión. Instituto Mexicano del Seguro Social. México, D.F., 2002. [ Links ]
7. Domenech-López Y. Los grupos de autoayuda como estrategia de intervención en el apoyo social. Universidad de Alicante, España, 1998. Disponible en http://rua.ua.es/dspace/bitstream/10045/5802/1/ALT_06_08.pdf?origin=publication_detail. (Citado 24 de enero de 2016). [ Links ]
8. Instituto Mexicano del Seguro Social. Informe de rendición de cuentas 2000-2006. Libro Blanco. Proceso de Mejora de Medicina Familiar. Dirección de Prestaciones Médicas. Disponible en: http://www.imss.gob.mx/NR/rdonlyres/1104CECE-B2B2-496E-9C2C-91B455D4136B/0/mejora.pdf. (Citado 24 de enero de 2016). [ Links ]
9. Consejo Nacional para el Control de Estupefacientes (CONACE), Ministerio del Interior, Gobierno de Chile. Experiencia chilena en evaluación de programas de tratamiento y rehabilitación del consumo problemático de sustancias psicoactivas. Disponible en: http://www.cicad.oas.org/fortalecimiento_institucional/eulac/forum_exchanges/tucuman/Documents/Evaluaci%C3%B3n_de_Programas_de_Tratamiento_Chile.pdf. Citado 24 de enero de 2016). [ Links ]
10. Culqui DR, Munayco ECV, Grijalva CG, Cayla JA, Horna-Campos O, Kenedy Alva C, Suárez OLA. Factores asociados al abandono de tratamiento antituberculoso convencional en Perú. Arch Bronconeumol 48(5):150-5, 2012. Doi: 10.1016/j.arbres.2011.12.008. Disponible en: http://www.archbronconeumol.org/es/pdf/S0300289612000075/S300/. (Citado 24 de enero de 2016). [ Links ]
11. Instituto Mexicano del Seguro Social. Informe mensual del servicio de Trabajo Social sobre los grupos de autoayuda con cuatro sesiones por UMF. Año de análisis 2010. Instituto Mexicano del Seguro Social, Querétaro, México. [ Links ]
12. Giorgi A. Concerning the application of phenomenology to caring research. Scand J Caring Sci 14:11-15, 2000. [ Links ]
13. Campuzano M. Grupos de autoayuda y psicoanálisis grupal. Addictus 12:24-30, 1996. Disponible en: http://www.liberaddictus.org/art_detalles.php?articulo=123 (Citado 28 de septiembre de 2016). [ Links ]
14. Fajardo-Dolci G, Hernández-Torres F, Aguilar-Romero MT. Queja médica y calidad de la atención. En: Definiciones y conceptos fundamentales para el mejoramiento de la calidad de la atención. Editores: Fajardo-Dolci G, Hernández-Torres F. Aguilar-Romero MT. Secretaria de Salud. México, D. F., 2012. Disponible en http://www.calidad.salud.gob.mx/site/editorial/docs/dgr-editorial_00D.pdf. (Citado 27 de septiembre de 2016). [ Links ]
15. Hamui-Sutton L, Fuentes-García R, Aguirre-Hernández R, Ramírez de la Roche OF. Expectativas y experiencias de los usuarios del Sistema de Salud en México: Un estudio de satisfacción con la atención médica. Universidad Nacional Autónoma de México. México DF, 2013. Disponible en: http://www.facmed.unam.mx/bmnd/SatisfaccionAtencionMedica.pdf. (Citado 4 de febrero de 2016). [ Links ]
16. Núñez-López R, Leo-Bastos B, Aragón-Suárez D, Carballo-Caro JM, Bermúdez-García A. Por qué acuden los pacientes a urgencias hospitalarias. Revista Científica de la Sociedad Española de Enfermería de Urgencias y Emergencias 8:8, 2009. Disponible en: http://www.enfermeriadeurgencias.com/ciber/julio2009/pagina8.html. (Citado 4 de febrero de 2016). [ Links ]
17. Isaac-Otero G, Flores-Rojo M, Méndez-Venegas J, Mora-Magaña I, Leal-Leal C. Factores socioeconómicos que inciden en el abandono del tratamiento médico por pacientes pediátricos con leucemia aguda. Psicología y Salud 23(1):45-54, 2013. Disponible en: http://www.uv.mx/psicysalud/psicysalud-23-1/23-1/Gabriela%20Isaac%20Otero.pdf. (Citado 4 de febrero de 2016). [ Links ]
18. Organización Mundial de la Salud. Constitución de la Organización Mundial de la Salud. Documentos básicos, suplemento de la 45ª edición. Organización Mundial de la Salud 2006. Disponible en: http://www.who.int/governance/eb/who_constitution_sp.pdf. Nueva York, 2005.(Citado 4 de febrero de 2016). [ Links ]
19. Battistella-Gabriel. Salud y enfermedad. Dimensión educación para la salud enfermedad. Págs. 10. Disponible en: http://148.228.165.6/PES/fhs/Dimension%20Educacion%20para%20la%20salud/Salud%20y%20enfermedad.pdf. (Citado 4 de febrero de 2016).
20. Vergara-Quintero MC. Tres concepciones históricas del proceso salud-enfermedad. Hacia la promoción de la salud 12:41-50, 20017. Disponible en: http://www.scielo.org.co/pdf/hpsal/v12n1/v12n1a03.pdf. (Citado 3 de febrero de 2016).
21. Martínez-Gracián HL, Ponce-Rosas ER, Madrigal-de León HG, Baillet-Esquivel LE. Análisis de los motivos de consulta para la toma de decisiones en Medicina Familiar. Aten Fam 22(1), 2015. Disponible en: http://www.sciencedirect.com/science/article/pii/S1405887116300396. (Citado 28 de septiembre de 2016). [ Links ]
22. Instituciones Prestadoras de Servicios de Salud (Mundo IPRESS). Lugar o establecimiento de salud al que acudió a consultar la población con algún problema de salud según condición del asegurado. Período: 2014 - 4to Trimestre. Ministerio de Salud. Perú 2014. Disponible en: http://portales.susalud.gob.pe/web/mundo-ipress/poblacion-sin-seguro. (Citado 22 de septiembre de 2016). [ Links ]
23. Rodríguez-Arce MA. Relación médico-paciente. Edit. Ciencias Médicas. La Habana, Cuba, 2008. Disponible en: http://newpsi.bvs-psi.org.br/ebooks2010/en/Acervo_files/Relacion_medico-paciente.pdf. (Citado 27 de septiembre de 2016). [ Links ]
24. Sacchi M, Hausberger M, Pereyra Adriana. Percepción del proceso salud-enfermedad-atención y aspectos que influyen en la baja utilización del sistema de salud, en familias pobres de la ciudad de Salta. Salud Colectiva 3(3):271-283, 2007. Disponible en: http://www.scielo.org.ar/scielo.php?pid=S1851-82652007000300005&script=sci_arttext. (Citado 4 de febrero de 2016). [ Links ]
25. Villalba-Quesada C. Los grupos de apoyo basados en la autoayuda: una propuesta para el inicio y acompañamiento profesional. Intervención Psicosocial 5(15), 1996. Disponible en: http: //www.copmadrid.org/webcopm/publicaciones/social/1996/vol3/arti2.htm. (Citado 4 de febrero de 2016). [ Links ]
26. Zas-Ros B. Prevención en instituciones de salud: Una tarea necesaria y poco recordada. Psico Pedia Hoy 8:1-19, 2006. Disponible: http://biblioteca.clacso.edu.ar/ar/libros/cuba/cips/caudales05/Caudales/ARTICULOS/ArticulosPDF/20Z079.pdf. (Citado 22 de septiembre de 2014). [ Links ]
27. Suárez-Jiménez J, Márquez-Miguel A. Los proyectos locales de promoción de la salud. Nuevos escenarios para el desarrollo de la salud pública. Editora: Jiménez L. Organización Panamericana de la Salud, Organización Mundial de la Salud. Serie Desarrollo de la Representación OPS/OMS en Cuba 19:1-16, 1995. Disponible en: www.paho.org/cub/index2.php?gid=63&option=com_docman&task=doc_view. (Citado 22 de noviembre de 2014). [ Links ]














