Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista argentina de cardiología
On-line version ISSN 1850-3748
Rev. argent. cardiol. vol.74 no.6 Buenos Aires Nov./Dec. 2006
Predictores de riesgo en cirugía coronaria sin circulación extracorpórea: análisis de 1.000 pacientes
Juan M. Vrancic†, 1, Fernando Piccinini1, Guillermo Vaccarino1, Jorge ThiererMTSAC, 2, Daniel O. NaviaMTSAC, 1
Servicio de Cirugía Cardíaca, Instituto Cardiovascular de Buenos Aires (ICBA), Buenos Aires, Argentina
MTSAC Miembro Titular de la Sociedad Argentina de Cardiología
† Para optar a Miembro Titular de la Sociedad Argentina de Cardiología
1 Servicio de Cirugía Cardíaca. ICBA
2 Jefe del Departamento de Investigación. ICBA
Dirección para separatas: Dr. Juan Mariano Vrancic Servicio de Cirugía Cardíaca, Instituto Cardiovascular de Buenos Aires Blanco Encalada 1543 (1428) Buenos Aires, Argentina Tel. 4787-7502
e-mail: jmvrancic@icbacardiovascular.com.ar
Recibido: 08/05/2006
Aceptado: 27/07/2006
RESUMEN
Objetivo
Analizar los resultados posoperatorios e identificar predictores de morbimortalidad a los 30 días en la cirugía de revascularización coronaria (CRM) sin circulación extracorpórea (CEC).
Material y métodos
Se incluyeron en el estudio 1.000 pacientes consecutivos operados entre enero de 1997 y agosto de 2005, a quienes se les efectuó CRM sin CEC únicamente.
Resultados
El 86% eran hombres, con edad promedio de 64,7 ± 15,7 años. El 27% era mayor de 70 años. La mortalidad global fue del 3,3% (CRM electiva, del 1,8%; no electiva, del 6%; p < 0,001). La mortalidad según Euroscore fue la siguiente: riesgo bajo 1,42%, medio 2,5% y alto 8,04% (p < 0,001). En el análisis multivariado resultaron predictores independientes para mortalidad hospitalaria la edad (OR 1,01, p = 0,013, IC 95% 1,00-1,03), la CRM previa (OR 3,87, p = 0,01, IC 95% 1,33-11,28), la angina inestable (OR 4,97, p = 0,01, IC 95% 1,41-17,48), la cirugía no electiva (OR 2,36, p = 0,02, IC 95% 1,09-5,09), la conversión a cirugía con CEC (OR 5,91, p = 0,01, IC 95% 1,43-24,45). Las complicaciones mayores ocurrieron en el 5,4% de los pacientes. Se identificaron como predictores independientes para morbilidad la conversión a CRM con CEC (OR 15,96, p < 0,001, IC 95% 5,24-48,53), la angina inestable (OR 3,01, p = 0,01, IC 95% 1,30-7,03) y la presencia de mayor enfermedad coronaria (OR 1,39, p = 0,04, IC 95% 1-1,9).
Conclusiones
La CRM sin CEC presentó una incidencia baja de morbimortalidad posoperatoria. La presencia de angina inestable, cirugía no electiva, conversión a cirugía con CEC, CRM previa y la edad se identificaron como predictores de mortalidad. La presencia de mayor enfermedad coronaria, la conversión a cirugía con CEC y la angina inestable resultaron predictores de morbilidad posoperatoria.
Palabras clave: Cirugía coronaria ; Cirugía sin circulación extracorpórea ; Predictores de riesgo
Abreviaturas
CEC Circulación extracorpórea
CRM Cirugía de revascularización coronaria
SUMMARY
Predictors of Risk in Off-Pump Coronary Surgery: Analysis of 1.000 Patients
Objective
To analyze the postoperative results and identify predictors of 30 day-morbidity and mortality in off-pump (OP) coronary revascularization surgery (CRS).
Material and methods
One thousand consecutive patients, operated between January 1997 and August 2005 exclusively with off-pump surgery, were included in the study.
Results
Patients' mean age was 64.7 ± 15.7 years and 27% were older than age 70; 86% were men. Overall mortality was 3.3% (elective OP-CRS: 1.8%; non-elective: 6%; p < 0.001). Mortality according to Euroscore was as follows: low risk 1.42%, intermediate risk 2.5% and high risk 8.04% (p< 0.001). On multivariate analysis, independent predictors of hospital mortality were age (OR 1.01, p = 0.013, 95% CI 1.00-1.03), prior CRS (OR 3.87, p = 0.01, 95% CI 1.33-11.28), unstable angina (OR 4.97; p = 0.01; 95% CI 1.41-17.48), non-elective surgery (OR 2.36, p = 0.02, 95% CI 1.09-5.09), conversion to on-pump surgery (OR 5.91, p = 0.01, 95% CI 1.43-24.45). Major complications were seen in 5.4% of patients. Factors identified as independent predictors of morbidity were conversion to on-pump CRS (OR 15.96, p < 0.001, 95% CI 5.24-48.53), unstable angina (OR 3.01, p = 0.01, 95% CI 1.30-7.03) and the presence of more severe coronary disease (OR 1.39, p = 0.04, 95% CI 1-1.9).
Conclusions
Off-pump CRS had a low incidence of postoperative morbidity and mortality. The presence of unstable angina, nonelective surgery, conversion to on-pump CRS, prior CRS and age were identified as predictors of mortality. The presence of more serious coronary disease, the conversion to on-pump CRS and unstable angina were predictors of postoperative morbidity.
Key words: Coronary surgery ; Off-pump coronary surgery ; Predictors of risk
INTRODUCCIÓN
La cirugía de revascularización coronaria (CRM) está considerada como un procedimiento terapéutico de gran eficacia y de amplia aplicación para el tratamiento de la enfermedad coronaria severa. Sin embargo, sus mayores limitaciones han sido lo invasivo y lo complejo de su implementación. Además, el notable avance tecnológico en el tratamiento percutáneo de la enfermedad coronaria ha sido motivo suficiente para que se intentara convertir a la CRM en un tratamiento menos invasivo y más simple, manteniendo la misma eficacia terapéutica. La no utilización de circulación extracorpórea (sin CEC) se ha propuesto, en la última década, como una alternativa simplificadora y menos invasiva de revascularización coronaria.
En los comienzos, la CRM se realizó sin CEC. (1, 2) Si bien algunos grupos quirúrgicos en Brasil y la Argentina continuaron empleando esta técnica, (3, 4) con el desarrollo de la circulación extracorpórea dejó de ser utilizada por la mayoría de los cirujanos. A mediados de los años noventa, apoyada en los avances tecnológicos, especialmente en lo que se refiere a estabilizadores, y en publicaciones acerca de efectos deletéreos de la CEC, resurgió la posibilidad de realizar la CRM sin CEC. (5-7)
Se han identificado predictores de riesgo de complicaciones y de mortalidad en la CRM en numerosos artículos, pero son pocos los casos en que se han relacionado con la CRM sin CEC.
El objetivo del presente trabajo fue analizar la morbimortalidad posoperatoria e identificar predictores independientes de riesgo posoperatorio temprano en un grupo consecutivo de pacientes sometidos a CRM sin CEC.
MATERIAL Y MÉTODOS
Entre enero de 1997 y julio de 2005 se efectuaron 2.187 CRM como único procedimiento. De ellos, 1.000 pacientes fueron operados en forma consecutiva sin CEC y este subgrupo constituyó la población del estudio. Se incluyeron los pacientes convertidos a cirugía con CEC. Se excluyeron todos los pacientes operados con circulación extracorpórea.
Se analizaron los datos demográficos y las características preoperatorias, intraoperatorias y la evolución posoperatoria hasta los 30 días de la cirugía (Apéndice). Se identificaron predictores independientes de mortalidad y morbilidad para dicho período posoperatorio. Los pacientes se estratificaron en grupos de bajo, medio y alto riesgo de acuerdo con el puntaje de riesgo para cirugía cardíaca europeo (8) y también los pacientes operados en forma electiva versus no electiva (urgencia o emergencia) analizando los mismos puntos finales. Se estudiaron por separado los resultados en pacientes a los que se les se realizó cirugía con conductos arteriales únicamente y se compararon con los de aquellos que recibieron al menos un conducto venoso.
Se consideraron complicaciones mayores: IAM perioperatorio, reoperación por sangrado, presencia de ACV posoperatorio con secuela, insuficiencia renal con requerimiento de diálisis y ARM prolongada (por más de 48 horas).
En todos los casos se utilizaron estabilizadores mecánicos de diferentes modelos; en los últimos años, éstos han sido de succión (Guidant®, Medtronic®, Estech®) y, además, estabilizadores axiales para los territorios de las arterias circunflejas y coronaria derecha distal. Desde 2002 disponemos de shunts intracoronarios, a partir de lo cual quedó a criterio del cirujano actuante su utilización o la colocación de torniquete proximal durante la realización de la anastomosis. (9)
En 2003 se comenzó con la disección de ambas arterias mamarias internas en forma esqueletizada, y es la técnica utilizada en la actualidad. (10) La arteria radial se disecó de manera convencional (11) y la safenectomía se realizó por vía endoscópica. (12)
Se empleó anticoagulación con dosis completa (300 UI/ kg) de heparina sódica y reversión también completa, con 1,25 ampollas de protamina (0,65 MG) por cada 5.000 UI de heparina.
El control de permeabilidad de los puentes coronarios se efectuó con equipo Doppler y transductor vascular de 7,5 MHz (DWL Multidop T® Compumedics, Germany) en quirófano, midiendo la velocidad del flujo y la patente diastólica en ellos.
Análisis estadístico
Para el estudio de la asociación entre cada una de las variables preoperatorias, operatorias y posoperatorias con la mortalidad se utilizaron las pruebas de chi cuadrado o de Fisher para variables dicotómicas. Para las variables continuas se utilizaron la prueba de la t de Student o la de Mann-Whitney, según su distribución fuese aproximadamente normal o no. Para la identificación de predictores independientes de mortalidad y morbilidad se ajustó un modelo de regresión logística en forma escalonada (stepwise). Para este análisis sólo se consideraron las variables preoperatorias que tuvieron una asociación significativa con mortalidad y morbilidad (p < 0,05) en las pruebas univariadas. Para el análisis de mortalidad se evaluó el grado de sensibilidad y de especificidad de los datos encontrados calculando el porcentaje del área por debajo de la curva ROC (Receiver Operator Characteristic) y se consideró significativo el porcentaje de un área mayor o igual al 70%. Se utilizó el programa Stata 8.0®.
RESULTADOS
Entre el 1 de enero de 1997 y el 31 de julio de 2005 se analizaron mil pacientes operados, a los que se les realizó CRM sin CEC como único procedimiento.
El 86% eran hombres y la edad promedio de la población fue de 64,7 ± 15,7 años (rango 37-90). Los varones resultaron algo más jóvenes (64 ± 15,1 versus 69,5 ± 19; p = 0,001). El 27% de los pacientes eran mayores de 70 años (276/1.000).
Las características basales de la población se describen en la Tabla 1.
Tabla 1. Características basales de la población

EPOC: Enfermedad pulmonar obstructiva crónica. HTA: Hipertensión arterial. DLP: Dislipidemia. TBQ: Tabaquismo. DBT: Diabetes mellitus. TCI: Tronco de coronaria izquierda.
(Variables definidas en el Apéndice).
El Euroscore promedio fue de 3,7 ± 3,6 (riesgo medio).
El 94% de los pacientes fueron operados a través de esternotomía media convencional, y los restantes fueron abordados por minitoracotomías.
Se efectuaron 2,9 ± 0,9 puentes por paciente, para un promedio de 3 ± 0,7 vasos con lesión severa por paciente. El 74% se realizaron exclusivamente con arterias (arteriales puros). Para ello se utilizaron la mamaria interna izquierda en el 96% de los casos, la mamaria interna derecha en el 46% (en los 2 últimos años, este porcentaje ascendió al 70%) y la arteria radial en el 55% de los pacientes. El 26% recibió al menos un bypass venoso (Tabla 2, a y b).
Tabla 2.
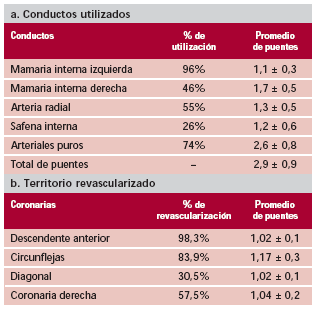
Hubo conversión a cirugía convencional en 17 pacientes (1,7%). Las complicaciones de este subgrupo se analizaron con el grupo sin CEC.
Poco más de la mitad de los pacientes de la serie requirió transfusión (510/1.000, 51%), con un promedio de 1,25 unidades de hemoderivados por paciente.
Los pacientes permanecieron una mediana de 24 horas (rango 25-75: 24-96 horas) en unidad de terapia intensiva y de 4 días (rango 25-75: 3-5 días) en piso.
Análisis de la mortalidad
La mortalidad global fue del 3,3% (33/1.000); la mortalidad en cirugía electiva fue del 1,8% (12/657) y en no electiva fue del 6% (21/343) (p < 0,001).
De acuerdo con el Euroscore, las cifras de mortalidad fueron las siguientes: Euroscore bajo 1,42% (6/ 420), medio 2,5% (9/356) y alto 8,04% (18/224) (p< 0,001) (Figura 1).

Fig. 1. Mortalidad esperada versus mortalidad obtenida según Euroscore.
La mortalidad global también se evaluó para el grupo de pacientes arteriales puros, versus no arteriales puros: 3,1% (23/746) versus 3,9% (10/254), respectivamente (p = ns).
Tampoco hubo diferencias en la mortalidad según el sexo (hombres 3% [26/865] versus mujeres 5,2% [7/ 135]) (p = ns).
En los pacientes mayores de 70 años se observó una diferencia estadísticamente significativa en comparación con los menores de 70: mayores 7,6% (21/276) versus menores 1,7% (12/724) (p < 0,001).
Se realizó conversión a cirugía con CEC en el 1,7% de los pacientes. De éstos, 3 fallecieron (p < 0,001 versus mortalidad en no convertidos).
Existe una diferencia pronunciada en la mortalidad en los pacientes con complicaciones mayores cuando se los compara con aquellos sin complicaciones mayores (29% versus 1,8%; p < 0,001).
Predictores de mortalidad hospitalaria
Las siguientes variables preoperatorias e intraoperatorias resultaron significativas en el análisis univariado: edad (p = 0,042), CRM previa (p = 0,002), angina inestable (p = 0,005), balón de contrapulsación intraaórtico preoperatorio (p = 0,025), cirugía no electiva (p = 0,001) y conversión a cirugía con CEC (p = 0,004).
Todas ellas fueron sometidas a una prueba de regresión logística múltiple para determinar los predictores de mortalidad en análisis multivariado, que resultaron los siguientes: edad (OR 1,01, p = 0,013, IC 95% 1,00-1,03), CRM previa (OR 3,87, p = 0,01, IC 95% 1,33-11,28), angina inestable (OR 4,97, p = 0,01, IC 95% 1,41-17,48), cirugía no electiva (OR 2,36, p = 0,02, IC 95% 1,09-5,09), conversión a cirugía con CEC (OR 5,91, p = 0,01, IC 95% 1,43-24,45). El área bajo la curva ROC del modelo fue de 0,76 (Tabla 3, a).
Tabla 3

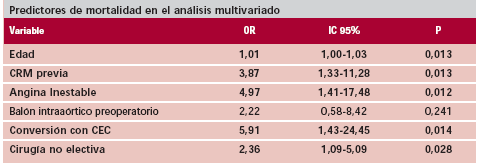
Tabla 3. Continuación

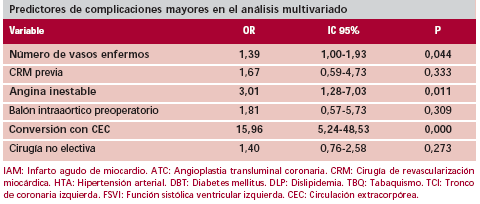
Análisis de la morbilidad
Las complicaciones mayores ocurrieron en el 5,4% del total de los pacientes operados (54/1.000). De acuerdo con la prioridad de la cirugía, estas complicaciones no presentaron diferencias estadísticamente significativas: electivos 4,5% (30/657) versus no electivos 7% (24/343) (p = ns). Tampoco hubo diferencias con respecto al sexo ni en el grupo de mayores de 70 años.
Cada una de las complicaciones mayores por separado no arrojaron diferencias cuando se analizaron en el grupo de mayores versus menores de 70 años. Al dividirlas de acuerdo con la prioridad de la cirugía, la ARM prolongada surgió con diferencias: electivas 1,2% (8/657) versus no electivas 3,8% (13/ 343) (p = 0,009).
Los pacientes arteriales puros no presentaron más complicaciones mayores que los que recibieron al menos una vena, y tuvieron menor número de IAM perioperatorio: 1,5% (11/746) versus 3,9% (10/244) (p = 0,02).
El subgrupo con Euroscore alto presentó más complicaciones mayores que los pacientes con Euroscore medio o bajo: alto 8,9% (20/220), medio 5,06% (18/356), bajo 3,8% (16/420) (p = 0,01) (no alto 4,4% [34/776]).
Los pacientes convertidos a cirugía con CEC presentaron más complicaciones mayores que los no convertidos 7/17 (p < 0,001).
La incidencia de mediastinitis posoperatoria fue del 2,2% (22/1.000) y fueron predictores univariados para ésta la edad (p = 0,002) y la diabetes (p = 0,03). El bajo gasto cardíaco se presentó en 39 pacientes (3,9%), que resultó mayor en los operados en forma no electiva (6,1% versus 3,8%; p < 0,001). Tanto la insuficiencia renal no dialítica como la fibrilación auricular posoperatoria tuvieron una incidencia mayor en pacientes mayores de 70 años (Tabla 4).
Tabla 4. Complicaciones
Predictores de morbilidad hospitalaria
Resultaron positivas para complicaciones mayores en el análisis univariado las siguientes características: el número de vasos (p = 0,001), la CRM previa (p = 0,001), la angina inestable (p = 0,001), el balón preoperatorio (p = 0,004), la cirugía no electiva (p = 0,005) y la conversión a cirugía con CEC (p = 0,001). Luego del análisis multivariado, la conversión a CRM con CEC (OR 15,96, p < 0,001, IC 95% 5,24-48,53), la angina inestable (OR 3,01, p = 0,01, IC 95% 1,30-7,03) y mayor enfermedad coronaria (OR 1,39, p = 0,04, IC 95% 1-1,9) quedaron como variables positivas (Tabla 3, b).
DISCUSIÓN
Luego de comprobar mediante el buscador electrónico de la Revista Argentina de Cardiología, que permite encontrar artículos desde el año 1993 a la fecha, que existen sólo tres artículos originales y una controversia relacionados con CRM sin CEC (9, 13-15), nos decidimos a relatar nuestra experiencia. Si bien se trata de pacientes de una sola institución y de un estudio retrospectivo, ambas limitaciones importantes, pensamos que el número de pacientes incluidos hace representativa la muestra para analizar los resultados de la CRM sin CEC.
Las características basales de la población no difieren mayormente de las publicadas previamente por nuestro grupo y en la literatura internacional. (16-19) El Euroscore promedio fue de 3,7 ± 3,6, lo cual implica un riesgo medio. Si bien este puntaje no está creado para pacientes operados sin CEC, decidimos aplicarlo por ser el que más se acerca a las características globales de los pacientes operados en la institución. Otros autores también lo han utilizado, con resultados semejantes. (18, 20) El objetivo de la CRM es el de realizar un procedimiento con baja morbimortalidad y con un marcado beneficio a largo plazo, con libertad de eventos coronarios y/o reintervenciones. Pensamos que para lograr esta premisa, es importante la revascularización completa, y si ésta se puede realizar con utilización de conductos arteriales, tanto mejor, ya que éstos han demostrado más beneficio a largo plazo en comparación con los puentes venosos. (21-24) La mayoría de nuestros pacientes cumplieron estos objetivos, dado que se obtuvo un elevado número de puentes por paciente, la mayoría de ellos realizados exclusivamente con arterias. Las arterias utilizadas, especialmente en los dos últimos años, siguiendo a autores como Calafiore y Juffé, (18, 19) fueron las mamarias internas con técnica esqueletizada, que han probado disminuir el índice de infecciones esternales, proveer injertos de mayor longitud y mejorar el flujo de éstos. (26, 28)
Cuando comenzó a aplicarse la cirugía sin CEC, el territorio de la arteria circunfleja y la coronaria derecha distal fueron poco abordados, principalmente por la inestabilidad hemodinámica que ocasionaba la posición del corazón para acceder a dichas arterias. Ésta fue la causa de la revascularización incompleta que se desprende de los primeros informes de la técnica. Con los modernos estabilizadores axiales y de succión, ha dejado de ser un problema. En nuestra experiencia, las arterias circunflejas se revascularizaron en el 85% de los pacientes y recibieron en promedio más de un bypass por paciente.
Con respecto a la conversión a cirugía convencional, los pacientes son analizados sobre la base de "intención de tratar", por lo cual, tanto para mortalidad como para morbilidad, son parte del grupo total. La incidencia de esta "complicación" es similar a la de la literatura (18) e igualmente estos pacientes tienen un número mayor de complicaciones y mayor mortalidad.
No encontramos en el análisis univariado ningún factor predisponente que permitiera prever esta grave situación.
La mortalidad hospitalaria, tanto electiva como global, se encuentra en cifras similares a las previamente publicadas por nuestro Servicio. (9, 16) La segunda de estas comunicaciones incluía más de 700 pacientes operados con CEC casi exclusivamente. En ese momento, al igual que en la actualidad, la condición de cirugía no electiva y la edad mayor de 70 años implicaban factores de riesgo para mayor mortalidad. Sin embargo, si comparamos la mortalidad observada en el grupo de alto riesgo para el estudio Euroscore (que incluye a pacientes añosos y no electivos), que fue del 8,04%, con la mortalidad esperada para este mismo grupo (10,9%), observamos un buen resultado en nuestra actual experiencia sin CEC.
Asimismo, son comparables con los resultados de Gaudino y colaboradores y de Oo y colaboradores, (29, 30) que realizaron análisis de resultados en pacientes de alto riesgo.
La edad fue un predictor de mortalidad en este análisis, así como en otros. (31, 32) No es una contraindicación per se para cirugía, pero adiciona riesgos por comorbilidades asociadas con ella. La presencia de factores de riesgo, como hipercolesterolemia, hipertensión y diabetes tipo 2, se relaciona directamente con edad avanzada y han estado presentes por más tiempo que en los jóvenes. Otras comorbilidades, como las patologías renal y vascular periférica, incrementan el riesgo relacionado con la cirugía. (33)
Con respecto a la condición de reoperación coronaria, éste es un factor de riesgo ya comunicado por otros autores. En el trabajo de Calafiore y colaboradores, (18) esta situación aumentó seis veces el riesgo de mortalidad y siete veces el riesgo de infarto de miocardio; para Stamou y colaboradores, (34) la reoperación aumentó tres veces el riesgo de mortalidad. En nuestro anterior trabajo de predictores (16) en pacientes mayormente operados con CEC, la reoperación coronaria también fue un factor de riesgo para mortalidad.
La incidencia de complicaciones mayores es menor que en nuestro anterior trabajo (16) y es similar a las cifras presentadas para cirugía sin CEC en la bibliografía internacional. (18, 35, 36)
Los factores de riesgo para la presencia de complicaciones mayores son similares a los de mortalidad. Nuevamente, la inestabilidad del cuadro clínico y la necesidad de conversión, sumadas a mayor enfermedad coronaria, son los factores predisponentes.
Aunque podría ser un punto de crítica, la angina inestable y la cirugía no electiva son predictores de riesgo para mortalidad. Esto se debe a que según la definición que utilizamos para angina inestable, tomada de ESMUCICA, (37) la inestabilidad del cuadro clínico no implica la necesidad de internación en todos los casos. De hecho, el 61% de los pacientes tienen angina inestable como cuadro clínico que deriva en la necesidad de cirugía, pero el 65% de los pacientes operados llegan electivamente al quirófano.
La mediastinitis se presentó en alrededor del 2% de los casos, independientemente de la condición clínica de los pacientes. La diabetes se destaca como el factor de riesgo principal para el desarrollo de esta complicación, sin que la utilización de ambas arterias mamarias internas resulte un factor predisponente.
El bajo gasto cardíaco se presentó más en pacientes no electivos y es probable que sea una de las causas por las cuales estos pacientes tienen mayor mortalidad que los operados en forma electiva.
Por último, con respecto a la curva de aprendizaje, éste es un punto abordado por varios autores (12, 38, 39) y común a todo procedimiento quirúrgico.
CONCLUSIONES
La CRM sin CEC es un procedimiento factible, luego de una curva de aprendizaje variable en cuanto al número de casos, con resultados alentadores y comparables a los de la cirugía coronaria convencional. Es posible realizar cirugía coronaria con conductos arteriales múltiples en la mayoría de los pacientes, con lo cual se lograría el efecto a largo plazo ya comprobado por otros autores.
Con respecto a los predictores de morbimortalidad, la condición clínica (angina inestable, mayor enfermedad coronaria, edad) y la de urgencia de los pacientes al arribar a la sala de cirugía (cirugía no electiva) son los factores más importantes para considerar. Es en estos factores, que pueden ser modificados, y en identificar predictores de conversión a CRM con CEC en los que debemos trabajar para mejorar los resultados en nuestros pacientes.
APÉNDICE
Variables analizadas
Datos demográficos
- Edad
- Sexo
- Altura
- Peso
Antecedentes patológicos
- Infarto > 30 días de la cirugía
- Angioplastia coronaria
- Cirugía coronaria
- Patología vascular periférica (aorta abdominal, carótidas, miembros inferiores)
- Enfermedades respiratorias (asma, EPOC, cáncer)
- Enfermedad cerebrovascular (AIT, ACV)
- Patología renal (IRC, diálisis)
- Factores de riesgo coronario (HTA, tabaquismo, DLP, heredofamiliares)
- Diabetes mellitus (con tratamiento dietético, hipoglucemiantes orales y/o insulina)
Cuadro clínico de ingreso
- Asintomático para angina o disnea
- Angor crónico estable
- Angina inestable (ARC, AP, APIAM)
- Infarto agudo de miocardio (< 30 días de la cirugía)
- Insuficiencia cardíaca (disnea III-IV, EAP)
- Shock cardiogénico
- Balón de contrapulsación preoperatorio
Cinecoronariografía
- Número de vasos afectados (1-3)
- Lesión de tronco de coronaria izquierda (> 50%)
- Función sistólica por ventriculograma: normal-leve: fracción de eyección > 45%; moderada-severa: de fracción de eyección < 45%
Medicación preoperatoria
- Ácido acetilsalicílico (dentro de los 5 días de la cirugía)
- Clopidogrel (dentro de los 5 días de la cirugía)
- Betabloqueantes
- IECA
Euroscore
- Puntaje alto: mayor de 6
- Puntaje medio: entre 4 y 6
- Puntaje bajo: entre 0 y 3
Datos operatorios
- Prioridad de la cirugía (electiva, urgencia: durante la internación, emergencia: dentro de las 24 horas del diagnóstico)
- Número de puentes
- Conductos utilizados (vena safena, arterias mamarias y radial)
- Conversión a cirugía con CEC
- Tiempo de piel a piel
- Extubación en quirófano
Complicaciones posoperatorias
- Infarto (nueva onda Q en el ECG en dos derivaciones contiguas y/o ecocardiograma con nueva acinesia regional y/o CK > 1.000)
- Reoperación por sangrado
- ARM prolongada (mayor de 48 horas)
- ACV con secuela al alta hospitalaria
- Insuficiencia renal aguda (elevación de la creatinina mayor del 100% con respecto a la preoperatoria, creatininemia mayor de 2 mg/dl si la preoperatoria fue normal; requerimiento de tratamiento sustitutivo con diálisis o ultrafiltración)
- Reoperación por isquemia
- Sangrado médico (todo aquel que requiere transfusiones de plaquetas y/u otro hemoderivado para su tratamiento, pero que no se reopera)
- Fibrilación auricular
- Taquicardia y/o fibrilación ventricular
- Bajo gasto cardíaco (necesidad de inotrópicos por más de 24 horas)
- Vasoplejía (utilización de agentes alfapresores por más de 6 horas)
- Colocación de balón de contrapulsación posoperatorio
- ACV transitorio
- Infecciones (respiratoria, urinaria, heridas quirúrgicas, mediastinitis)
- Necesidad de transfusiones (glóbulos rojos, plasma, plaquetas, crioprecipitados)
Estadía hospitalaria
- Horas en unidad de recuperación cardiovascular
- Días en piso u otra unidad de cuidados críticos
- Días de estada
1. Goetz RH, Rohman M, Haller JD, Dee R, Rosenak SS. Internal mammary-coronary artery anastomosis. A nonsuture method employing tantalum rings. J Thorac Cardiovasc Surg 1961;41:378-86. [ Links ]
2. Kolessov VI. Mammary artery-coronary artery anastomosis as method of treatment for angina pectoris. J Thorac Cardiovasc Surg 1967;54:535-44. [ Links ]
3. Buffolo E, Andrade JC, Succi J, Leao LE, Gallucci C. Direct myocardial revascularization without cardiopulmonary bypass. Thorac Cardiovasc Surg 1985;33:26-9. [ Links ]
4. Benetti FJ. Direct coronary surgery with saphenous vein bypass without either cardiopulmonary bypass or cardiac arrest. J Cardiovasc Surg (Torino) 1985;26:217-22. [ Links ]
5. Wan S, Izzat MB, Lee TW, Wan IY, Tang NL, Yim AP. Avoiding cardiopulmonary bypass in multivessel CABG reduces cytokine response and myocardial injury. Ann Thorac Surg 1999;68:52-6. [ Links ]
6. Koh TW, Carr-White GS, DeSouza AC, Ferdinand FD, Hooper J, Kemp M, et al. Intraoperative cardiac troponin T release and lactate metabolism during coronary artery surgery: comparison of beating heart with conventional coronary artery surgery with cardiopulmonary bypass. Heart 1999;81:495-500. [ Links ]
7. Biglioli P, Cannata A, Alamanni F, Naliato M, Porqueddu M, Zanobini M, et al. Biological effects of off-pump vs. on-pump coronary artery surgery: focus on inflammation, hemostasis and oxidative stress. Eur J Cardiothorac Surg 2003;24:260-9. [ Links ]
8. Nashef SA, Roques F, Michel P, Gauducheau E, Lemeshow S, Salamon R. European system for cardiac operative risk evaluation (EuroSCORE). Eur J Cardiothorac Surg 1999;16:9-13. [ Links ]
9. Navia D, Vrancic M, Vaccarino G, Piccinini F, Iparraguirre E, Casas M y col. Cirugía coronaria con conductos arteriales múltiples sin circulación extracorpórea. Rev Argent Cardiol 2004;72:426-32. [ Links ]
10. Parish MA, Asai T, Grossi EA, Esposito R, Galloway AC, Colvin SB, et al. The effects of different techniques of internal mammary artery harvesting on sternal blood flow. J Thorac Cardiovasc Surg 1992;104:1303-7. [ Links ]
11. Royse AG, Royse CF, Shah P, Williams A, Kaushik S, Tatoulis J. Radial artery harvest technique, use and functional outcome. Eur J Cardiothorac Surg 1999;15:186-93. [ Links ]
12. Vrancic JM, Piccinini F, Vaccarino G, Iparraguirre E, Albertal J, Navia D. Endoscopic saphenous vein harvesting: initial experience and learning curve. Ann Thorac Surg 2000;70:1086-9. [ Links ]
13. Novitzky D, Bowen TE, Sung J, Ebra G. Cómo lograr revascularización miocárdica completa sin circulación extracorpórea. Rev Argent Cardiol 2002;70:42-52. [ Links ]
14. Borracci R, Tajer C. Metaanálisis de los resultados inmediatos y de permeabilidad angiográfica a un año en la cirugía coronaria sin circulación extracorpórea. Rev Argent Cardiol 2005;73:27-32. [ Links ]
15. Piazza A, Boullon F. Cirugía de revascularización miocárdica sin CEC ¿Debe extenderse su indicación a la mayoría de los pacientes? Rev Argent Cardiol 2004;72:275-82. [ Links ]
16. Navia D, Vaccarino G, Vrancic M, Piccinini F, Iparraguirre E, Albertal J y col. Predictores de riesgo en cirugía coronaria. Rev Argent Cardiol 2001;69:284-93. [ Links ]
17. Calafiore AM, Di Mauro M, Canosa C, Cirmeni S, Iaco AL, Contini M, et al. Myocardial revascularization with and without cardiopulmonary bypass in multivessel disease: impact of strategy on midterm outcome. Ann Thorac Surg 2003;76:32-6. [ Links ]
18. Calafiore AM, Di Mauro M, Canosa C, Di Giammarco G, Iaco AL, Contini M. Myocardial revascularization with and without cardiopulmonary bypass: advantages, disadvantages and similarities. Eur J Cardiothorac Surg 2003;24:953-60. [ Links ]
19. Tarrío RF, Cuenca JJ, Campos V, Herrera JM, Rodríguez F, Valle JV, et al. Cirugía de revascularización miocárdica arterial sin circulación extracorpórea. Rev Arg Cir Cardiovasc 2003;1:24-33. [ Links ]
20. Mariani MA, D'Alfonso A, Grandjean JG. Total arterial off-pump coronary surgery: time to change our habits? Ann Thorac Surg 2004;78:1591-7. [ Links ]
21. Pick AW, Orszulak TA, Anderson BJ, Schaff HV. Single versus bilateral internal mammary artery grafts: 10-year outcome analysis. Ann Thorac Surg 1997;64:599-605. [ Links ]
22. Lytle BW, Blackstone EH, Loop FD, Houghtaling PL, Arnold JH, Akhrass R, et al. Two internal thoracic artery grafts are better than one. J Thorac Cardiovasc Surg 1999;117:855-72. [ Links ]
23. Muneretto C, Negri A, Manfredi J, Terrini A, Rodella G, Elqarra S, et al. Safety and usefulness of composite grafts for total arterial myocardial revascularization: a prospective randomized evaluation. J Thorac Cardiovasc Surg 2003;125:826-35. [ Links ]
24. Sabik JF 3rd, Blackstone EH, Gillinov AM, Banbury MK, Smedira NG, Lytle BW. Influence of patient characteristics and arterial grafts on freedom from coronary reoperation. J Thorac Cardiovasc Surg 2006;131:90-8. [ Links ]
25. Parish MA, Asai T, Grossi EA, Esposito R, Galloway AC, Colvin SB, et al. The effects of different techniques of internal mammary artery harvesting on sternal blood flow. J Thorac Cardiovasc Surg 1992;104:1303-7. [ Links ]
26. De Paulis R, de Notaris S, Scaffa R, Nardella S, Zeitani J, Del Giudice C, et al. The effect of bilateral internal thoracic artery harvesting on superficial and deep sternal infection: The role of skeletonization. J Thorac Cardiovasc Surg 2005;129:536-43. [ Links ]
27. Raja SG, Dreyfus GD. Internal thoracic artery: to skeletonize or not to skeletonize? Ann Thorac Surg 2005;79:1805-11. [ Links ]
28. Bonacchi M, Prifti E, Maiani M, Giunti G, Leacche M. Skeletonized bilateral internal mammary arteries for non-elective surgical revascularization in unstable angina. Eur J Cardiothorac Surg 2005;28:120-6. [ Links ]
29. Gaudino M, Glieca F, Alessandrini F, Nasso G, Pragliola C, Luciani N, et al. High risk coronary artery bypass patient: incidence, surgical strategies, and results. Ann Thorac Surg 2004;77:574-9. [ Links ]
30. Oo AY, Grayson AD, Nirav CP, Pullan DM, Dihmis WC, Fabri DM. Is off-pump coronary surgery justified in EuroSCORE high-risk cases? A propensity score analysis. Interactive Cardiovascular and Thoracic Surgery 2003;2:660-4. [ Links ]
31. Ramanathan KB, Vander Zwaag R, Maddock V, Kroetz FW, Sullivan JM, Mirvis DM. Interactive effects of age and other risk factors on long-term survival after coronary artery surgery. J Am Coll Cardiol 1990;15:1493-9. [ Links ]
32. Loop FD. Coronary artery surgery. Ann Thorac Surg 2005; 79:S2221-7. [ Links ]
33. Weintraub WS. Coronary operations in octogenarians: can we select the patients? Ann Thorac Surg 1995;60:875-6. [ Links ]
34. Stamou SC, Jablonski KA, Garcia JM, Boyce SW, Bafi AS, Corso PJ. Operative mortality after conventional versus coronary revascularization without cardiopulmonary bypass. Eur J Cardiothorac Surg 2004;26:549-53. [ Links ]
35. Puskas JD, Williams WH, Duke PG, Staples JR, Glas KE, Marshall JJ, et al. Off-pump coronary artery bypass grafting provides complete revascularization with reduced myocardial injury, transfusion requirements, and length of stay: a prospective randomized comparison of two hundred unselected patients undergoing off-pump versus conventional coronary artery bypass grafting. J Thorac Cardiovasc Surg 2003;125:797-808. [ Links ]
36. Cleveland JC Jr, Shroyer AL, Chen AY, Peterson E, Grover FL. Off-pump coronary artery bypass grafting decreases risk-adjusted mortality and morbidity. Ann Thorac Surg 2001;72:1282-8. [ Links ]
37. Investigadores ESMUCICA. Estudio multicéntrico de cirugía cardíaca. Pacientes coronarios. Rev Argent Cardiol 1999;67:605-16. [ Links ]
38. Song HK, Petersen RJ, Sharoni E, Guyton RA, Puskas JD. Safe evolution towards routine off-pump coronary artery bypass: negotiating the learning curve. Eur J Cardiothorac Surg 2003;24:947-52. [ Links ]
39. Raja SG. Safety of off-pump coronary artery surgery: no more skepticism please! Eur J Cardiothorac Surg 2004;26:1229. [ Links ]














