Introducción
La sarcoidosis es una enfermedad inflamatoria granulomatosa multisistémica crónica de etiología desconocida, que afecta en su mayoría a adultos jóvenes1 y es más común en aquellos con ascendencia afroamericana que en los caucásicos.2 En la histología lo característico es la formación de granulomas no caseificantes.3 Esta enfermedad tiene una forma de presentación aguda que se denomina síndrome de Löfgren, el cual se destaca por la triada de linfadenopatía hiliar bilateral, eritema nodoso e inflamación periarticular, frecuentemente también asociado a fiebre. El eritema nodoso es un tipo de paniculitis asociada a la inflamación de los tabiques en el tejido adiposo subcutáneo. La manifestación articular del síndrome afecta más comúnmente los tobillos, pero puede comprometer también las rodillas, las muñecas, los codos y otras articulaciones.4 Las adenopatías hiliares frecuentemente son evidenciadas en una radiografía de tórax de manera incidental.5 La mayoría de los pacientes tienen resolución espontánea de los síntomas. El 85% de los pacientes tienen resolución antes de dos años.
Objetivo
Dar a conocer la presentación clínica de una enfermedad poco común en nuestro país por medio de un reporte de caso.
Reporte de caso
A nuestro hospital, referente del sur de Colombia, acudió un hombre de 35 años de raza mestiza con antecedentes de hipertensión arterial y diabetes mellitus tipo 2, por cuadro clínico de un mes de evolución con artralgias, inicialmente en rodillas, tobillos, posteriormente en hombros y carpos, con picos febriles intermitentes de hasta 40°C. Refirió también aparición de rash eritematoso en miembros inferiores y superiores. Durante el interrogatorio, manifestó contacto desde hacía cinco meses con familiar con tuberculosis pulmonar en tratamiento.
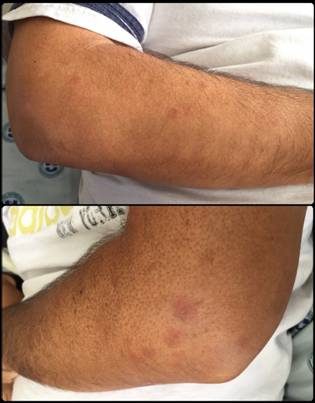
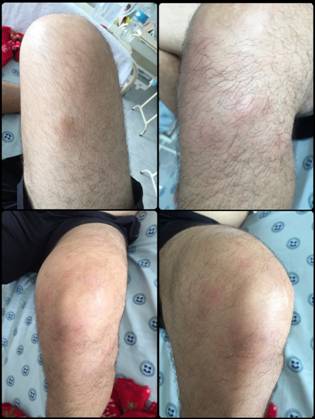
Al examen físico, presentaba dolor a la palpación y flexo-extensión de codos, rodillas, tobillos y hombros, asociado a edema articular, calor sin eritema, de predominio en miembro superior derecho e inferior izquierdo. Presentaba signos de sinovitis de las articulaciones metacarpofalángicas, muñecas, codos y rodillas, además de lesiones tipo placa eritematosa no descamativas en brazo y rodilla izquierda, más dolor plantar bilateral (Figuras 1 y2).
Los estudios paraclínicos de ingreso mostraron hemograma normal, pruebas normales de función hepática y renal, reactantes de fase aguda positivos (proteína C reactiva), complemento normal (fracción C3 y C4), niveles de hormona estimulante de la tiroides (TSH, por sus siglas en inglés) disminuidos con niveles de hormona T4 Libre (T4L) normal, hemoglobina glicosilada por fuera de metas (Tabla I). Se inició suplencia con hormona tiroidea para el hipotiroidismo subclínico de novo.
Los estudios paraclínicos inmunológicos complementarios (Factor reumatoideo, anticuerpos anti-DNA, anticuerpos anti-nucleares, anticuerpos anti-nucleares extractables SS-A/Ro, SS-B/La, RNP y Sm) fueron negativos. Adicionalmente, fueron descartadas sífilis, infección por virus de inmunodeficiencia humana (VIH), hepatitis B y hepatitis C.
En la radiografía de tórax de ingreso, en proyección PA, se observaba aumento de arteria pulmonar interlobar derecha, con signos de hipertensión pulmonar precapilar, sin otros hallazgos (Figura 3). Por esta razón, se solicitó un ecocardiograma transtorácico, el cual mostró una fracción de eyección del ventrículo izquierdo del 55%, cavidades de tamaño normal, sin trombos ni vegetaciones y sin signos de hipertensión pulmonar. Se ampliaron estudios con tomografía de tórax, que evidenció múltiples adenopatías subcarinales, paratraqueales, parahiliares, mediastinales mayores a 1 cm, aumento de estructuras vasculares pulmonares e infiltrados en vidrios esmerilado (Figuras 4 y5).
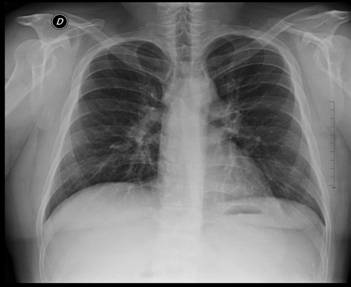
Figura 3 Proyección PA de radiografía de tórax de ingreso. Se observa aumento de la silueta de la arteria pulmonar interlobar derecha, con signos de hipertensión pulmonar precapilar, sin otros hallazgos

Figura 4 Tomografía de tórax simple y contrastada. Cortes axiales que muestran múltiples adenopatías subcarinales, paratraqueales, parahiliares, mediastinales mayores a 1 cm, aumento de estructuras vasculares pulmonares, infiltrados en vidrios esmerilado
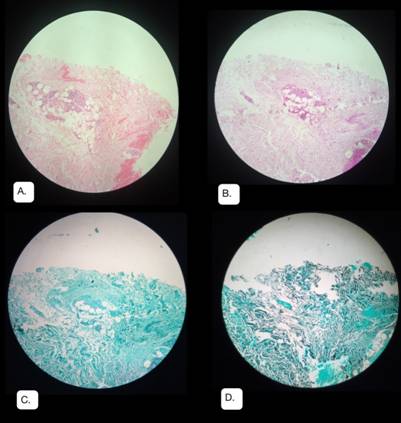
Figura 5. Paniculitis lobular granulomatosa sugestiva de sarcoidosis. A. Tinción con Hematoxilina-Eosina, 40X. B. Tinción PAS, 40X. C. Tinción Ziehl-Neelsen, 40X. D. Tinción con plata metanamina de Grocott, 40X
El paciente fue evaluado por los servicios de Reumatología, Infectología, Cirugía de Tórax, Neumonología y Medicina Interna, y se llegó a la impresión diagnóstica de Síndrome de Löfgren vs. Tuberculosis Pulmonar vs. Enfermedad de Still. También se realizó interconsulta con Oftalmología, sin hallazgos patológicos. Se descartó TB con baciloscopias y prueba de tuberculina negativa, fibrobroncoscopia y lavado broncoalveolar normal.
Posteriormente, se realizó biopsia incisional profunda de una de las lesiones de eritema nodoso en miembro superior izquierdo, cuya histología reportó paniculitis lobular granulomatosa sugestiva de sarcoidosis. Posteriormente, se realizaron coloraciones especiales (PAS, Ziehl-Neelsen, plata metamina de Grocott) y se confirmó diagnóstico al evidenciarse los granulomas no caseificantes en ausencia de micobacterias (Figura 6). Se inició manejo con corticoides y se dio egreso al paciente con prednisolona oral 50 mg al día, con resolución de sintomatología.
Discusión
La sarcoidosis es un trastorno inflamatorio crónico que puede afectar cualquier órgano y cuya causa sigue siendo desconocida. Se sabe que hay una respuesta inmune exagerada a patrones moleculares asociados a micobacterias y propionibacterias en individuos que son genéticamente susceptibles. Otras sustancias orgánicas e inorgánicas también pueden desencadenar la sarcoidosis.6 Los pacientes con síndrome de Löfgren exhiben mayores niveles de anticuerpos IgA específicos para Cutibacterium acnes. Hay una estimulación antigénica crónica con expresión local de citoquinas y quimiocinas Th1, y frecuentemente Th17, desregulación en la respuesta de células T reguladoras, señalización del “Toll-like” receptor y expansión oligoclonal de células T CD4+.7,8 Las citocinas proinflamatorias derivadas de macrófagos estimulan la cascada inflamatoria y la formación de granuloma se produce como resultado de la permeabilidad del tejido, la afluencia de células y la proliferación celular local.9 Los granulomas se encuentran comúnmente en los pulmones, ganglios linfáticos, posiblemente más en áreas contactantes con el medio ambiente externo, como los ojos y la piel.6,7,10
La sarcoidosis afecta a todas las razas, edades y sexos. El riesgo acumulado de sarcoidosis durante la vida es del 1,3% para las mujeres y del 1% para los hombres, pero esta cifra no es específica del síndrome de Löfgren.10 La incidencia máxima ocurre entre los 30 y 40 años de edad. Las tasas más altas son reportadas en los individuos de países del norte de Europa y los afro-americanos, mientras que las menores tasas se reportan en Japón.6 Los familiares en primer y segundo grado tienen más riesgo de desarrollar la enfermedad.10
El síndrome de Löfgren es una forma de sarcoidosis de presentación aguda, que se observa en menos del 5 al 10% de las sarcoidosis, es más frecuente en mujeres y suele ser autolimitada.11-13 Fue descrito por primera vez por Sven Löfgren, clínico sueco, en 1953. Se caracteriza por la tríada de linfadenopatía hilar bilateral con eritema nodoso y/o artritis o artralgias, a menudo con fiebre.9,10,12 En Colombia, la prevalencia es baja, aunque no está claramente establecida. Una revisión realizada por Valovis en 1977 reportó 51 casos de sarcoidosis en la ciudad de Bogotá y sólo un caso de síndrome de Löfgren.14
Un mayor riesgo de desarrollar sarcoidosis se asocia con ciertos alelos HLA de clase I (B7, B8). Sin embargo, asociaciones más fuertes se han identificado entre los alelos de clase II. El HLA-DRB1*0301 predispone a una resolución espontánea; está fuertemente asociado con el síndrome de Löfgren y uveítis en pacientes caucásicos, y es poco común entre los pacientes japoneses con sarcoidosis.4,6,7 Además, se ha descrito la asociación con el antígeno HLA-DQB1*0201 y polimorfismos específicos del receptor de la quimioquina 2 (CCR2), ligados a un buen pronóstico.9,15,17
La presencia de todas las características del síndrome de Löfgren tiene una especificidad de diagnóstico del 95%, lo que permite un diagnóstico clínico sin biopsia.13,18,19 La poliartritis aguda ocurre en el 10% al 39% de los pacientes con sarcoidosis, particularmente en las primeras fases de la enfermedad. La linfadenopatía hiliar bilateral está casi invariablemente presente en todos estos pacientes; la fiebre y el eritema nodoso están presentes en el 90% y el 60% de los casos, respectivamente.20
La artritis aguda es a menudo la primera manifestación del síndrome de Löfgren; es oligoarticular (en 87%) y típicamente simétrica (en 76%).16 Afecta principalmente las articulaciones del tobillo (más del 90%). Puede extenderse a las rodillas, muñecas, codos, articulaciones interfalángicas proximales y las articulaciones metacarpofalángicas. También puede presentarse como una poliartritis y, menos comúnmente, como una monoartritis La artritis dura de dos semanas a cuatro meses. 20 Dolor local, hinchazón de los tejidos blandos, sensibilidad periarticular, edema y derrame articular pueden estar presentes. El nivel sérico de ACE suele aumentar y el factor reumatoide es negativo.16 Aproximadamente un tercio de los pacientes tienen artritis persistente.21
Las lesiones cutáneas inespecíficas se asocian a presentaciones agudas de sarcoidosis y, en general, ofrecen un buen pronóstico.22 El eritema nodoso es un tipo de paniculitis asociada con la inflamación de los septos en el tejido graso subcutáneo. Se caracteriza por nódulos subcutáneos cálidos y eritematosos, generalmente bilaterales y sensibles al tacto.23 Se presume que representa una reacción de hipersensibilidad retardada a antígenos asociados con diversos agentes, fármacos y otras enfermedades asociadas. Típicamente, es de inicio repentino, con una erupción pretibial, pero también puede afectar los tobillos y las rodillas. La presencia de eritema nodoso no es necesaria para diagnosticar el síndrome de Löfgren.13
En el momento de la presentación la mayoría de los pacientes no tendrán síntomas respiratorios; por lo tanto, es importante tener en cuenta el síndrome de Löfgren. Los hallazgos más comúnmente vistos en la radiografía de tórax son ganglios linfáticos bilaterales en la región hilar y paratraqueal derecha.4 Los cambios radiológicos en la sarcoidosis se observan en el 90% de los casos. Se pueden clasificar en estadios, que van desde el estadio 0 (normal) al estadio 4 (pulmones fibróticos; corresponde al 5%).6 El pronóstico depende del estadio en la presentación. Enfermedad en estadio 1 (adenopatía hilar sin infiltrados pulmonares) remite en aproximadamente 60-80% de los pacientes; en estadio 2, que tiene infiltrados, remite en el 50-60% y el estadio 3 (infiltrados pulmonares sin linfadenopatía hilar bilateral) tiene una tasa de remisión del 30%.4 La linfadenopatía hilar en pacientes con síndrome de Löfgren tiende a resolver en hasta el 90% de los pacientes, con sólo unos pocos informes de empeoramiento de la enfermedad pulmonar o linfadenopatía.4,15
La tomografía computarizada de alta resolución es la mejor para definir la afectación parenquimatosa, así como la ampliación ganglionar es especialmente útil en pacientes en estadio 0 y 1.4,13
El diagnóstico de síndrome de Löfgren es clínico. Sin embargo, se debe obtener la biopsia del órgano afectado siempre que sea posible, especialmente si hay incertidumbre diagnóstica, para excluir la infección o enfermedad maligna.4 El mejor sitio de biopsia depende de accesibilidad, seguridad y rendimiento potencial del procedimiento. Las muestras de biopsia de lesiones superficiales ─lesiones cutáneas distintas del eritema nodoso, ganglio linfático periférico palpable o nódulos conjuntivales─ deben considerarse ante otros sitios. Si ninguno de estos está presente, se recomienda la broncoscopia flexible con biopsia endobronquial y la biopsia pulmonar transbronquial.6 La característica patognomónica de la sarcoidosis es el granuloma epitelioide bien formado y no caseificante; se encuentra típicamente en el parénquima pulmonar, ganglios linfáticos, hígado, bazo y la médula ósea.4
La hipercalcemia como resultado de la desregulación del metabolismo del calcio es una complicación bien conocida de la sarcoidosis, aunque la prevalencia es sólo del 5-10%. En el caso de nuestro paciente, no se encontró elevación de los niveles de calcio. Cuando está presente en la sarcoidosis aguda, no es necesaria una investigación adicional: se comporta como un factor pronóstico debido a sus consecuencias graves y potencialmente mortales.4 Los marcadores inflamatorios, incluyendo el nivel de proteína C-reactiva y la velocidad de sedimentación de eritrocitos, pueden estar elevados en el síndrome de Löfgren y en más del 80% de los pacientes con poliartritis sarcoide aguda.
La enzima convertidora de angiotensina (ECA) es producida por células epitelioides de granulomas y macrófagos alveolares activados. A pesar de que se eleva en el 40-90% de los casos de sarcoidosis, no es útil para el diagnóstico y seguimiento. Se observa en otras enfermedades granulomatosas y no granulomatosas, como la de Gaucher, la tirotoxicosis, la cirrosis hepática y la diabetes mellitus. Aproximadamente el 15% de los pacientes con síndrome de Löfgren tienen niveles elevados en la presentación, lo que guarda relación con una artritis más persistente. La lactato deshidrogenasa es útil para excluir un trastorno linfoproliferativo.4
La prueba de Mantoux, o prueba cutánea de tuberculina, es una herramienta de detección de la tuberculosis. Esta prueba es clásicamente negativa en pacientes con sarcoidosis aguda; si es positiva, se deben considerar más investigaciones para la tuberculosis.4
El diagnóstico diferencial incluye infecciones como la tuberculosis, enfermedades ocupacionales, granulomatosis inducida por drogas, inmunodeficiencia común variable, linfoma, síndrome de Blau y otras granulomatosis idiopáticas.6 En este caso, la tuberculosis fue descartada por la negatividad de las baciloscopias, prueba de tuberculina negativa, lavado broncoalveolar normal y la patología con ausencia de granulomas caseificantes y bacilos acido-alcohol resistentes. La enfermedad de Still del adulto, que formó parte del diagnóstico diferencial, se contempló por la presencia de fiebre de ≥39°C por más de siete días, artralgias con más de dos semanas de duración, linfadenopatías y la ausencia de marcadores de enfermedad autoinmune, dado por factor reumatoideo y anticuerpos antinucleares negativos, por lo que no se cumplieron los criterios diagnósticos y, finalmente, fue excluida por la confirmación de la sarcoidosis.
En relación con el tratamiento, no hay cura para la sarcoidosis; existe debate sobre si éste cambia el curso natural de la enfermedad.6,24 Las principales indicaciones para tratamiento son la afección cardiaca, neurológica, renal u ocular, y la hipercalcemia sintomática.6 Un tratamiento por 3-6 meses puede ser adecuado para pacientes con forma aguda de la enfermedad.
El síndrome de Löfgren no suele requerir tratamiento ya que su curso natural en la mayoría de las personas es resolver espontáneamente. Tiene un pronóstico excelente: el 85% harán una recuperación completa dentro de 2 años,4,14,15 lo cual contrasta con el pronóstico de la sarcoidosis, ya que cerca de 20% de los pacientes tienen síntomas permanentes, debido a fibrosis pulmonar y una sobrevida más baja que la población general.14 Sin embargo, los síntomas pueden ser debilitantes para los pacientes y el alivio sintomático es importante. El eritema nodoso puede ser tratado con acetaminofén. Los fármacos antiinflamatorios no esteroideos se pueden utilizar para reducir la inflamación y en casos severos puede ser necesario un curso corto de corticosteroides (prednisolona 15-40 mg/día).19 La British Thoracic Society recomienda corticosteroides orales durante 6-24 meses en casos de enfermedad pulmonar progresiva. Esto es poco probable que se aplique en la mayoría de los casos de síndrome de Löfgren, ya que el 97% se encuentra en estadio 1 o 2.4 En este paciente, se consideró el inicio del tratamiento con prednisolona dados los hallazgos de infiltrados pulmonares en la radiografía y la tomografía de tórax, junto con la presencia de adenopatías.
En general, el seguimiento debe hacerse con un examen clínico y radiografía de tórax cada 3-6 meses, test de función pulmonar, electrocardiograma y examen sanguíneo que incluya creatinina y calcio medidos cada seis meses.6 El paciente fue citado a control a los tres meses de su egreso. Se encontraba asintomático; sin embargo, en el control radiográfico aún persistían las adenopatías, por lo cual se continuó el tratamiento con prednisolona y se citó a un nuevo control al cumplir seis meses desde su ingreso. En este último control, el paciente continuaba asintomático y las adenopatías ya no eran visibles en el control radiográfico, por lo cual se suspendió el tratamiento. El paciente no ha vuelto a consultar.
Conclusión
Una adecuada historia clínica, un examen físico completo y una valoración global del paciente permiten llegar a diagnósticos complejos como en el caso expuesto. A pesar de ser entidades de baja prevalencia en nuestro país, la sarcoidosis y su variante, el síndrome de Löfgren, se deben tener siempre en cuenta en pacientes con eritema nodoso y/o adenopatías hiliares.