Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista americana de medicina respiratoria
versión On-line ISSN 1852-236X
Rev. am. med. respir. vol.15 no.4 CABA dic. 2015
ARTÍCULO ESPECIAL
Recomendaciones prácticas para el manejo de la crisis asmática en pacientes adultos
Autores: Guillermo Menga1, Dora Lombardi1, Pablo Saez Scherbovsky2, Carlos Sebastián Wustten3, 4 Loli Uribe Echavarría5, Guillermo A. Raimondi6, Beatriz L. Gil7, Luis J Nannini8, Flavia Logrado1, 9, Eduardo Schiavi1
1 Hospital de Rehabilitación Respiratoria María Ferrer (Ciudad Autónoma de Buenos Aires)
2 Servicio de Neumonología. Escuela de Medicina Nuclear de Mendoza (Mendoza)
3 Servicio de Neumonología Hospital San Martín (Paraná, Entre Ríos)
4 Departamento de Neumonología Hospital J M Cullen (Santa Fe)
5 Sanatorio Allende (Nueva Córdoba)
6 Instituto Raúl Carrea - FLENI (Ciudad Autónoma de Buenos Aires)
7 Hospital Regional de Concepción (Tucumán)
8 Hospital Eva Perón (G Baigorria, Universidad Nacional Rosario. Santa Fe)
9 Hospital Aeronáutico Central (Ciudad Autónoma de Buenos Aires)
Correspondencia: Dora Lombardi Domicilio postal: Finochietto 849 - Ciudad Autónoma de Buenos Aires Fax: 4307- 2567 E-mail: doralombardi2@gmail.com
Recibido: 23.06.2015
Aceptado: 04.09.2015
Resumen
Las exacerbaciones de asma pueden ser graves y ponen en riesgo la vida de los pacientes. En estos casos es fundamental reconocer signos y síntomas de riesgo, incluyendo la medición de la obstrucción al flujo aéreo y la oximetría de pulso, con la finalidad de objetivar la gravedad de la crisis. La administración adecuada del tratamiento incluyendo broncodilatadores, corticoesteroides y oxigenoterapia permite revertir la obstrucción bronquial y preservar la vida del paciente. A pesar de estas premisas básicas en el manejo de la crisis asmática, en nuestro medio se ha detectado recurrentemente una atención defciente de estos eventos. El contar con recomendaciones de fácil implementación, adecuadas a las necesidades locales y desarrolladas por médicos especialistas en medicina respiratoria podría mejorar la calidad de atención de estos pacientes. Con este objetivo se realizó una revisión bibliográfica clasificando la información según el grado de evidencia. Los resultados fueron evaluados por un panel de expertos y se desarrolló un algoritmo de manejo del asma aguda. El algoritmo propone una evaluación inicial en base a signos de severidad, datos de medición del flujo aéreo (FEV1 y/o FPE) y oximetría de pulso que permitirán clasificar las exacerbaciones según su grado de severidad e indicar detalladamente los pasos terapéuticos a seguir en cada caso, como así también los criterios de internación y alta. El uso de estas recomendaciones permitirá una mejor distribución de recursos y optimización del tratamiento de los pacientes atendidos por exacerbaciones de asma.
Palabras clave: Basma aguda; Evaluación; Guía tratamiento
Abstract
Practical Recommendations for the Management of Acute Asthma in Adult
Patients
Asthma exacerbations can be severe and life threatening. In order to assess in a correct and objective way the severity of the exacerbation, it is essential to recognize risk signs and symptoms, including the measurement of airflow obstruction and pulse oximetry. Proper treatment including bronchodilators, corticosteroids, and oxygen can reverse bronchial obstruction and preserve patient's life. Despite these basic facts, inappropriate care in the management of acute asthma events is frequent in Argentina. Recommendations developed by specialists in respiratory medicine, which are easy to implement and adapted to local needs, could improve the quality of care of these patients. In order to accomplish these goals, an exhaustive review of the literature was conducted and the information was classified according to the degree of evidence. The results were evaluated by a panel of experts and an algorithm for the management of acute asthma was designed. This algorithm proposes an initial assessment based on asthma severity including measurement of airflow obstruction (FEV1 and/or PF) and pulse oximetry. Thus, it allows classifying exacerbations by degree of severity, leading to appropriate sequential therapeutic options as well as criteria for admission and discharge. The use of these recommendations is intended to allow a correct management of asthma exacerbations in Argentina and an optimized use of medical resources.
Key words: Acute asthma; Evaluation; Therapeutic guide
Introducción
El asma es una enfermedad inflamatoria crónica de la vía aérea que tiene una prevalencia estimada en adultos en la Argentina entre un 10 y 15%1. La enfermedad puede presentar exacerbaciones que, en algunas oportunidades, pueden ser graves y si no reciben el tratamiento adecuado pueden resultar en paro respiratorio y muerte del paciente2. Según la Dirección de Estadística e Información para la Salud de la Nación, en el año 2011 se registraron 435 muertes por asma3.
La prevalencia de la enfermedad es alta y las evidencias muestran que va en aumento4. Este hecho se asocia con un incremento importante en el número de consultas a servicios de emergencia por exacerbaciones asmáticas.
El contar con un equipo de salud con las destrezas adecuadas para el tratamiento de estos episodios se reflejará en una disminución de la morbi-mortalidad asociada a los mismos. Lamentablemente, se ha descripto con recurrencia una atención deficiente en Argentina tanto a nivel pre-hospitalario como en las guardias5-9. El reconocimiento de que muchas de las exacerbaciones de asma no son correctamente atendidas ni por médicos de atención primaria ni en las guardias de hospitales generales hace surgir con fuerza la necesidad de educar y entrenar a aquellos que son los responsables del manejo de estos pacientes. Las recomendaciones desarrolladas por especialistas en el tema y de fácil implementación podrían ayudar al equipo de salud a realizar una mejor evaluación y un tratamiento adecuado de estos pacientes.
Con el objeto de desarrollar este instrumento útil, ágil y que tome en cuenta las necesidades locales, la Asociación Argentina de Medicina Respiratoria decidió convocar a un panel de especialistas de la Sección de Inmunología y Enfermedades Obstructivas para revisar la bibliografía, las guías y la información existente y adecuarlas a la práctica médica de nuestro medio.
Metodología
La Sección de Inmunología y Enfermedades Obstructivas de la AAMR nuclea a neumonólogos con foco de interés en estas patologías y que se desempeñan en centros de referencia de nuestro país. Se convocó a aquellos integrantes de la sección que desarrollan su actividad en centros con marcada experiencia en la atención de exacerbaciones de asma. Se realizó una búsqueda bibliográfica, con los ítems relacionados a crisis asmática y asma aguda, basada en PubMed http://www.ncbi.nlm.nih.gov/pubmed. Se clasificaron los resultados según los niveles de evidencia que se presentan en la Tabla 110, 11.
TABLA 1. Clasificación de la evidencia

Adaptada y modificada de G.J. Rodrigo et al8 y GINA 2015 (Global Strategy for Asthma Management and Prevention, 2015)9
Se entendió como exacerbación de asma al aumento de la dificultad para respirar con disnea, tos, opresión torácica, sibilancias y disminución del flujo espiratorio, o la combinación de algunos de estos síntomas.
Con la información obtenida, se realizó una compilación de resultados que fueron discutidos por un panel de especialistas en medicina respiratoria y se revisaron los fundamentos para la posterior confección de un algoritmo de manejo de asma aguda.
No se recibió ninguna ayuda financiera para el desarrollo de este trabajo.
Recomendaciones
Durante la crisis asmática no solo se observa broncoconstricción, sino que se destacan la inflamación y el edema de la mucosa, aumento de la producción de secreciones y formación de tapones mucosos. La frecuencia de presentación de la exacerbación de asma en las guardias de los hospitales generales es del 1 al 12% de las consultas10, 13. Las variaciones estacionales dependerán de cómo los diversos desencadenantes como los alérgenos, la polución ambiental, laboral, infecciones, cambios climáticos, stress emocional, drogas y otros, actúan sobre la vía aérea poniendo en marcha los mecanismos inflamatorios y la broncoconstricción, lo que da como resultado la obstrucción de la vía aérea. Estos mecanismos generan aumento de la resistencia y del trabajo respiratorio, ineficiencia del intercambio gaseoso y fatiga muscular, lo que puede resultar en insuficiencia respiratoria12 (Figura 1).
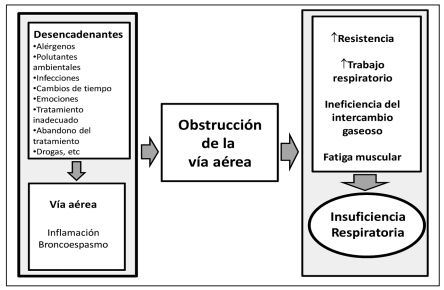
Figura 1. Fisiopatología básica de la exacerbación
Las exacerbaciones agudas pueden presentarse con distinto grado de severidad, desde crisis leves con respuesta rápida al tratamiento hasta crisis severas con riesgo de vida que se manifiestan con insuficiencia respiratoria, en algunas ocasiones con requerimiento de ventilación mecánica (asma casi fatal) e inclusive cuadros fatales secundarios a paro respiratorio.
Se han descripto dos tipos de evolución en las crisis asmáticas:
a) Tipo 1 u obstrucción progresiva: se presenta en el 80 a 90% de los pacientes, se ve con mayor frecuencia en mujeres, la obstrucción progresa lentamente (en días o semanas). El desencadenante más frecuente es la infección de la vía aérea y se caracteriza por presentar un gran componente inflamatorio en las vías aéreas con predominio eosinofílico. La resolución de este tipo de crisis es lenta.
b) Tipo 2 o deterioro súbito: es más frecuente en hombres, la obstrucción es aguda, presentándose en minutos u horas. Los desencadenantes más frecuentes son los alérgenos, el ejercicio y el stress. Predomina el broncoespasmo con poco componente inflamatorio y con predominio neutrofílico. La respuesta al tratamiento en general es rápida14, 1.
La mayoría de las crisis asmáticas evolucionan favorablemente con el tratamiento. Se ha informado que requieren internación sólo el 20 al 30% de los pacientes que consultan a guardia y sólo del 4 al 7% de los pacientes requieren internación en UTI13. Según estadísticas del año 2011, en el Hospital Ferrer requirieron internación el 4.2% de los pacientes que consultaron en crisis (datos no publicados). La mortalidad informada en los pacientes que requieren ventilación mecánica oscila entre el 0 y el 22%, según las distintas series13, 16.
Una crisis asmática severa es aquella que presenta una obstrucción de la vía aérea tal que pone en riesgo la vida del paciente. Es importante que en los servicios de emergencia se reconozcan los signos y síntomas de riesgo y se administre precozmente el tratamiento adecuado. Las herramientas que disponemos para evaluar a estos pacientes son los datos de la historia clínica, el examen físico, las mediciones objetivas (especialmente espirometría o flujo pico espiratorio) y la respuesta inicial al tratamiento.
Puntos claves
• Crisis asmática grave: obstrucción severa de la vía aérea con riesgo de vida.
• En el departamento de emergencias: reconocer signos de riesgo y administrar tratamiento adecuado.
Se ha determinado que hay algunos datos que constituyen factores de riesgo para la mala evolución de los pacientes que presentan una crisis asmática, entre ellos se incluyen antecedentes de ventilación mecánica, internaciones y concurrencias a guardia. Los ancianos son grupos de riesgo porque presentan una mala percepción del aumento de resistencia en la vía aérea y también los adolescentes y los pacientes con patología psiquiátrica ya que subestiman los síntomas y tienden a no cumplir con el tratamiento. La dificultad de acceso a atención médica y a la medicación necesaria, el bajo nivel socioeconómico y la falta de educación también se han descripto como factores que favorecen la mala evolución17-20 (Tabla 2).
TABLA 2. Factores de riesgo

En los episodios de crisis asmáticas se evidencian anormalidades cardiovasculares que se relacionan con la liberación de catecolaminas endógenas, como taquicardia e hipertensión y otras alteraciones que dependen del cambio de presiones intratorácicas debidas al atrapamiento aéreo y a la fatiga de los músculos respiratorios como hipotensión, bradicardia y desarrollo de pulso paradojal.
Las anormalidades que podemos evidenciar en el examen respiratorio van desde taquipnea a bradipnea en los casos más severos. El uso de músculos accesorios con tiraje supraesternal e intercostal se correlaciona con el grado de obstrucción. En los pacientes con crisis severas que presentan fatiga de los músculos respiratorios se puede evidenciar respiración paradojal. Si bien las sibilancias son un signo de obstrucción al flujo aéreo, no pueden predecir la severidad de la misma. El silencio auscultatorio es signo de severidad.
Los pacientes con crisis severas presentan imposibilidad de adoptar el decúbito dorsal, dificultad para el habla, sudoración, cianosis y alteración del estado de conciencia (que puede variar desde excitación a obnubilación y coma)12, 13, 17 (Tabla 3).
TABLA 3. Signos clínicos y grados de severidad

Los datos de la historia clínica y del examen físico tienden a subestimar la severidad de la obstrucción de la vía aérea21. En estos pacientes es fundamental contar con datos objetivos que evalúen la obstrucción al flujo aéreo. La evalua- ción de parámetros tales como la espirometría, el flujo pico espiratorio y el intercambio gaseoso son fundamentales y permiten implementar las medidas terapéuticas apropiadas para el grado de severidad del cuadro.
La espirometría evidencia un patrón obstructivo y una reducción en el valor del FEV1 que objetiva el grado de obstrucción al flujo aéreo y permite evaluar la severidad de la crisis. También es útil para cumplir este objetivo la medición del flujo pico espiratorio en caso de no contar con acceso a un espirómetro.
La reducción de la PaO2 en estos pacientes se observa, en general, en pacientes con obstrucción severa (cuando el FEV1 es menor al 40%)22 o en aquellos que presentan una complicación como neumonía o neumotórax. La saturometría de pulso es una forma no invasiva para evaluar el intercambio gaseoso y en los pacientes con crisis severas es frecuente hallar un valor menor al 92% respirando aire.
Se recomienda realizar una determinación del estado ácido base (EAB) en pacientes con FEV1< al 30% que permite evaluar la presencia de hipercapnia o acidosis que se observa en los pacientes más severos, e indica la necesidad de intensificar los controles y el tratamiento.
La evaluación de la respuesta inicial al tratamiento es una forma de evaluación dinámica y la falta de mejoría predice una evolución más prolongada y una mayor probabilidad de internación. Son signos de buen pronóstico un FEV1 o FPE > 45% a los 30 minutos del tratamiento o un aumento del FPE de 50 l/min sobre el valor basal23.
Puntos claves
• Los signos del examen clínico subestiman el grado de obstrucción bronquial.
• Todo paciente que consulta por exacerbación de asma debería ser evaluado con mediciones objetivas de la obstrucción bronquial (FPE o FEV1) y oximetría de pulso.
Tratamiento
Los objetivos principales del tratamiento son preservar la vida del paciente y revertir la obstrucción bronquial. Para ello se debe aliviar la obstrucción y disminuir la inflamación bronquial, mantener una oxigenación adecuada y prevenir recaídas5.
El tratamiento de la crisis asmática se basa en broncodilatadores, corticoides y oxígeno. En situaciones especiales se ha descripto un efecto beneficioso de otras medidas terapéuticas que se comentarán posteriormente.
1) b2 adrenérgicos: dentro de los broncodilatadores, los b2 adrenérgicos juegan un rol fundamental. Actúan produciendo broncodilatación a través de la relajación del músculo liso bronquial y la disminución de la permeabilidad vascular que reduce el edema de la mucosa. Otros mecanismos asociados son la mejoría de la depuración mucociliar que facilita la eliminación de secreciones y la inhibición de la liberación de mediadores inflamatorios24.
Dentro de estos fármacos, se recomienda el uso de aquellos con comienzo rápido y acción corta como el salbutamol, fenoterol y terbutalina. El uso de formoterol (inicio rápido de acción y duración prolongada) ha sido propuesto como opción en algunos pacientes.
La vía inhalatoria es más efectiva que la vía parenteral y es de elección. Comparada con la vía sistémica, la vía inhalatoria tiene un comienzo de acción más rápido, las dosis utilizadas son mucho menores y los efectos colaterales menos frecuentes. No se han demostrado beneficios en el tratamiento de pacientes adultos con asma aguda severa con el uso de b2 agonistas parenterales, ni con la adición de b2 agonistas parenterales a los inhalados25,26,28 - evidencia A.
Los b2 adrenérgicos inhalados se pueden administrar a través de nebulizaciones o aerosol con aerocámara27. La nebulización no requiere coordinación, permite administrar dosis elevadas del medicamento, pero su eficacia es variable dependiendo de la técnica. El tiempo de tratamiento y el costo son mayores y tiene más posibilidades de contaminación. Se recomienda la realización con oxígeno a 6-8 lt/min.
El uso de aerosoles durante la crisis asmática debe realizarse siempre con aerocámaras de gran volumen (>145 ml) para evitar los problemas de coordinación que se observan con frecuencia. Los aerosoles permiten utilizar una menor dosis de medicamento que la nebulización, el tiempo de aplicación es más corto, el costo es más bajo, se reduce el depósito orofaríngeo y se observan menos efectos colaterales. Los estudios demuestran que la eficacia es similar entre las dos vías de administración, pero sólo incluyen pacientes con VEF1> 30% por lo que no hay evidencia en pacientes con VEF1 menor o que no puedan realizar la medición de flujos aéreos29, 30- evidencia A.
La administración debe ser reiterada ya que la respuesta a los beta adrenérgicos es logarítmica y para duplicar el efecto se debe aumentar la dosis 10 veces. El inicio de acción es rápido (a los 5 minutos) y el pico de acción se observa a los 15 minutos24.
Con respecto al formoterol, se ha demostrado que en pacientes con obstrucción moderada a severa, utilizado en altas dosis (los estudios utilizan entre 24 y 90 µg) por vía inhalatoria provee un rápido alivio y una broncodilatación efectiva en forma similar al salbutamol o a la terbutalina y puede ser utilizado en el tratamiento del asma aguda en la emergencia31 - evidencia B.
Puntos claves:
• Los b2 adrenérgicos de inicio de acción rápido son un tratamiento de primera elección para la exacerbación de asma.
• Se utilizan por vía inhalatoria. No se recomienda su uso por vía parenteral porque no presenta beneficios y aumenta los efectos indeseables.
• En la administración de aerosoles se recomienda el uso de aerocámaras.
• En pacientes severos o con paro respiratorio inminente utilizarlos en nebulización.
2) Anticolinérgicos: el ipratropio actúa promoviendo la broncodilatación y disminuyendo la secreción mucosa. El comienzo de acción se observa entre 3 y 30 minutos y la duración del efecto es de 6 horas.
Se ha descripto que su uso en combinación con salbutamol puede reducir el número de internaciones, mejorar la función pulmonar y no se relaciona con aumento en los efectos adversos32-34 - evidencia A.
Puntos claves
• En la exacerbación de asma no utilizar ipratropio como único broncodilatador, siempre en combinación con b2 adrenérgicos.
3) Corticoides: los corticoides producen disminución de la inflamación bronquial, aumento de los receptores b2 adrenérgicos, disminución de las secreciones bronquiales y del edema de la mucosa. Debido a que los efectos de los esteroides administrados por vía sistémica son por mecanismo genómico, el tiempo de inicio de acción es tardío (entre 4 a 6 hs de la administración). Por este motivo, no hay diferencia por la vía de administración que se elija (EV, oral o intramuscular). Se recomienda el uso de esteroides por vía oral en los pacientes con cuadros leves y reservar la vía endovenosa para los cuadros más severos o como alternativa de la vía oral35 - evidencia B. El uso de corticoides sistémicos dentro de la primer hora del ingreso al departamento de emergencias reduce el número de internaciones por crisis asmáticas36 - evidencia A. Dosis de 400 mg/día de hidrocortisona o su equivalente parecen ser adecuadas para el tratamiento inicial de estos pacientes ya que no se pudo evidenciar que dosis mayores sean más efectivas37, 38 - evidencia B.
El administrar un curso de corticoides sistémicos posteriormente al alta se relaciona con una disminución de la posibilidad de presentar recaídas durante las primeras semanas posteriores al episodio de exacerbación39 - evidencia A. Si bien se recomienda la administración por vía oral, se ha informado que en pacientes no adherentes al tratamiento o que no pueden acceder a la medicación ambulatoria, la administración de esteroides de depósito por vía intramuscular puede ser efectiva para lograr este objetivo40 - evidencia B.
Puntos claves
• Utilizar esteroides sistémicos precozmente.
• Siempre indicar un curso corto de corticoides sistémicos luego del tratamiento en el departamento de emergencias por exacerbación de asma.
Los corticoesteroides por vía inhalatoria (CSI) demostraron beneficios a través de un efecto no genómico. Este mecanismo se explica porque en asma hay aumento del flujo sanguíneo a nivel de la vía aérea. Los CSI disminuyen el flujo sanguíneo en la vía aérea (efecto dosis dependiente y transitorio) por modulación del tono vascular simpático potenciando la neurotransmisión noradrenérgica. Este efecto se logra por inhibición de la captación y metabolismo de noradrenalina a nivel postsináptico. El aumento de noradrenalina en la unión neuromuscular induce vasoconstricción lo que resulta en una disminución del edema traducido en broncodilatación, con menor llegada de mediadores inflamatorios y además reduciendo la depuración de drogas.
Se ha informado una mejoría de la obstrucción bronquial con la administración de dosis elevadas y repetidas de CSI durante las primeras horas del tratamiento de las crisis asmáticas. Este efecto, que es dosis dependiente y transitorio, se consigue en pacientes adultos con asma aguda severa con la administración de fluticasona 500 µg c/10 minutos por 3 horas41,42 - evidencia B. No obstante, no reemplazan en absoluto a los corticoides sistémicos.
4) Sulfato de magnesio: se ha propuesto el uso de sulfato de magnesio en las crisis asmáticas, pero los estudios realizados dan resultados contradictorios. El uso de sulfato de magnesio endovenoso (dosis: 2 gr en goteo endovenoso por 20 minutos) podría ser útil en el tratamiento de pacientes con obstrucción muy severa (FEV1< 25%) y producir una mejoría significativa del FEV1, pero sin disminuir el porcentaje de internación43, 44 - evidencia A.
Con respecto al uso de esta medicación por vía inhalatoria (en nebulización) hay una revisión sistemática que indica que combinado con b2 mejora la función pulmonar sin reducir el número de internaciones y otro que no encuentra ningún beneficio con su uso45, 46.
5) Montelukast: algunas publicaciones han informado beneficios con el uso de montelukast en los episodios de crisis asmática. En un grupo de pacientes al que se sumó tratamiento endovenoso con montelukast al tratamiento convencional se observó una mejoría significativa del FEV1 con respecto al grupo que no lo recibió. Otro estudio demostró que sumando montelukast oral a un grupo de pacientes que requerían internación se observaba una mejoría de los valores de PEF al día siguiente del ingreso con respecto al grupo que no lo recibía47, 48 –evidencia B. Actualmente no se cuenta en la Argentina con la forma endovenosa de montelukast por lo que sólo se puede utilizar la vía oral.
No se recomienda administrar antibióticos para el tratamiento de la exacerbación de asma en forma rutinaria. Sólo indicarlos si se sospecha una infección bacteriana asociada.
Las nebulizaciones con solución fisiológica sin broncodilatadores están contraindicadas ya que pueden generar broncoespasmo y empeorar la obstrucción bronquial.
No hay evidencia que sustente el uso de teofilina para el tratamiento de la exacerbación de asma.
Los sedantes están contraindicados en el tratamiento de la crisis asmática a menos que el paciente los requiera para iniciar asistencia respiratoria mecánica.
De acuerdo a los resultados de la información revisada, se propone el algoritmo de diagnóstico y tratamiento que se presenta en la Figura 2.
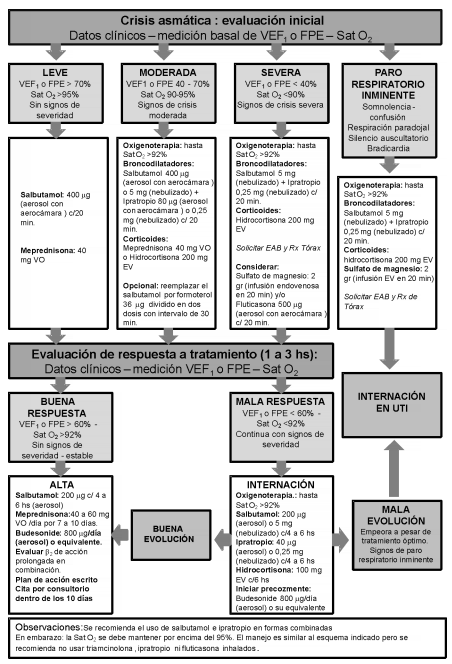
Figura 2. Algoritmo de manejo de la exacerbación de asma en adultos
Se recomienda la internación en sala general de aquellos pacientes que luego de 3 hs de tratamiento en el departamento de emergencias presenten: FEV1 o FPE < 60%, SatO2< 92% y/o signos de severidad, que no puedan realizar un tratamiento ambulatorio adecuado o que presenten complicaciones como neumonía o neumotórax.
Los pacientes con mala respuesta al tratamiento, con deterioro progresivo o signos de paro respiratorio inminente (somnolencia, confusión, respiración paradojal, silencio auscultatorio y/o bradicardia) y/o hipercapnia deben ingresar a la unidad de cuidados intensivos. En caso de paro respiratorio o trastornos del estado de conciencia se indicará intubación orotraqueal con asistencia respiratoria mecánica con estrategia de hipoventilación controlada.
Se otorgará el alta médica a los pacientes con mejoría de la obstrucción al flujo aéreo, mejoría del intercambio gaseoso y de los signos de severdad. El tratamiento indicado luego del alta debe incluir broncodilatadores, corticoides inhalatorios y esteroides sistémicos según lo que se detalla en la Tabla 4.
TABLA 4. Indicaciones de alta

En la Figura 3 proponemos un modelo de plan de acción escrito.
Nombre y Apellido: .....................................................................................................................................
Fecha: ………/………/………..
Indicaciones:
Corticoide por boca: .....................................................................................................................................
.......................................................................................................................................................................
Medicación de mantenimiento inhalatoria: ................................................................................................
.......................................................................................................................................................................
Medicación de rescate inhalatoria: ..............................................................................................................
.......................................................................................................................................................................
Otros medicametos: .....................................................................................................................................
.......................................................................................................................................................................
Recuerde que el cumplimiento del tratamiento indicado es importante para su bienestar.
Si no puede cumplir con el tratamiento, concurra a su médico, nuevamente a la guardia o comuníquese
con el: ............................................................................................................................................................
Para efectuar un autocontrol de su estado puede seguir las siguientes directivas:
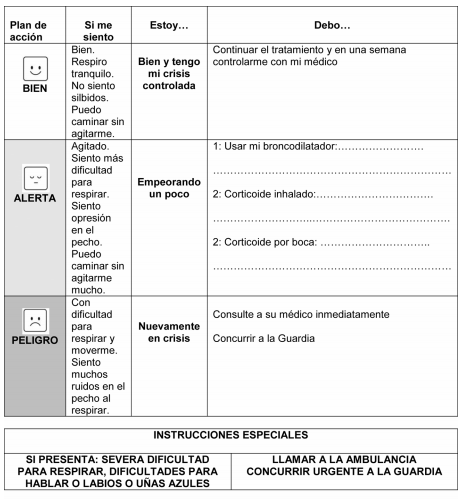
Figura 3. Plan de acción escrito para el seguimiento del asma luego de la atención en sala de guardia
Conclusiones
En estas recomendaciones se describen los elementos necesarios para el manejo de la exacerbación de asma en guardias hospitalarias de acuerdo a las evidencias bibliográficas actuales.
Implementar el algoritmo de diagnóstico y tratamiento propuesto llevará a una mejor distribución de los recursos evitando internaciones innecesarias y recaídas precoces, utilizando la evaluación y tratamiento inicial acorde a la severidad y otorgando las medidas necesarias para el control posterior al alta médica. La morbimortalidad de la exacerbación de asma puede ser reducida tomando las medidas adecuadas de acuerdo a los criterios de internación en sala y unidad de cuidados intensivos y la implementación de las medidas terapéuticas apropiadas.
Conflictos de interés: PSS es investigador de estudios de asma y EPOC para GSK, Astra, Novartis, Forest, Boehringer, desde el año 2006 a la fecha; es disertante de GSK y Novartis en temas de asma y EPOC. ES ha recibido becas para congresos de las compañías AstraZeneca y Boehringer; ha participado como disertante de AstraZeneca y Boehringer. LUE ha recibido un subsidio del Ministerio de Ciencia y Tecnología de la Pcia de Cba para un proyecto de investigación clínica; ha recibido una beca del laboratorio SGK para asistir al 42° Congreso AAMR. GR ha recibido financiación del laboratorio GSK para asistir a congresos de medicina respiratoria; ha llevado a cabo investigaciones clínicas financiadas por el Boehringer. GM ha recibido beneficios (hospedaje/traslados) del laboratorio AstraZeneca. LN ha recibido financiación para investigación clínica y disertante de MSD, BI, Takeda, Novartis, AstraZeneca, Phoenix. CSW ha recibido financiación de AstraZeneca, GSK, Boehringer, Novartis y Pfizer para asistir a congre- sos; ha participado de disertaciones auspiciadas por GSK, AstraZeneca, Boehringer y Pfizer.
1. Masoli M, Fabian D, Holt S, Beasley R. The global burden of asthma: executive summary of the GINA Dissemination Committee Report. Allergy 2004; 59: 469-478. [ Links ]
2. Molfino N, Nannini L, Martelli A, Slutsky A . Respiratory arrest in near fatal asthma. N Engl J Med 1991; 324: 285-8. [ Links ]
3. Estadísticas vitales. Información Básica. Año 2011. Secretaría de Políticas, Regulación e Institutos. Dirección de Estadísticas e Información de Salud. ISSN 1668-9054. Serie 5- número 55: 53. [ Links ]
4. Asher M, Montefort S, Bijorksten B et al. Lancet 2006; 368: 733-43. [ Links ]
5. Nannini LJ, Colodenco FD. Encuesta en 8 regiones de Argentina sobre manejo pre-hospitalario de la crisis de asma. Rev Arg Med Respir 2008; 1: 6-11. [ Links ]
6. García G, Bergna M, Nannini LJ, Neffen H, Rodrigo G , Mercurio S. Acute asthma in Buenos Aires. Poster Eur Respir Society Vienna 2012. [ Links ]
7. Videla AJ, Bergna MA, Botas C et al. Acute Asthma Exacerbation: Effect of a multi-component intervention to improve quality of care in the Emergency Room (ER): A multicenter study. Poster en ATS, Toronto. Canadá, 2008. [ Links ]
8. Raimondi GA, Sivori ML. Encuesta sobre cambios en el manejo y tratamiento del asma bronquial. Medicina 2004; 64: 201-212. [ Links ]
9. Raimondi GA, Menga G, Rizzo O, Mercurio S. Adequacy of outpatient management of asthma patients admitted to a State Hospital. Respirology 2005; 10: 215-222. [ Links ]
10. Rodrigo G, Plaza Moral V, Bardagi Fons S et al. Guía ALERTA 2: América Latina y España: Recomendaciones para la prevención y tratamiento de la exacerbación asmática. Arch Bronchoneumol 2010; 46: 2-20. [ Links ]
11. Global Initiative for Asthma (GINA). Global Strategy for Asthma Management and Prevention 2015. En http: //www.ginasthma.com [ Links ]
12. Rodrigo G, Rodrigo C, Hall J. Acute asthma in adults: A review. Chest 2004;125: 1081. [ Links ]
13. Rodrigo C. Asma aguda severa: su manejo en la emergencia y cuidado intensivo. Medicina Intensiva 2006; 30 (9): 460-70. [ Links ]
14. Picado C. Classification of severe asthma exacerbtions: a proposal. EurRespir J 1996;9: 1775-17778. [ Links ]
15. Rodrigo G, Rodrigo C, Nannini L. Asma fatal o casi fatal: ¿entidad clínica o manejo inadecuado? Arch Bronconeumol 2004;40(1): 24-33. [ Links ]
16. Raimondi AC, Molfino N. The impact of changing disease management on the inhospital morbidity and mortality of 725 episodes of life-threatening asthma. Eur Respir J 1997; 10: 118s. [ Links ]
17. Aldington S and Beasley, R. Asthma exacerbations 5: Assessment and management of severe asthma in adults in hospital. Thorax 2007; 62: 447-458. [ Links ]
18. Expert Panel Report 3: Guidelines for the diagnosis and management of asthma. Full Report 2007.Secton 5: Managing exacerbations of asthma. [ Links ]
19. Johnston N, Sears M. Asthma exacerbation 1: Epidemiology. Thorax 2006; 61: 722-728. [ Links ]
20. Raimondi GA, Menga G, Botas C, Lawrinsky V. Decline of outpatient asthma management in Argentina. Respirology 2008; 13: 134-137. [ Links ]
21. Emerman C, Cydulka R. Effect of pulmonary function testing on the management of acute asthma. Arch Intern Med 1995; 155 (20): 2225-8. [ Links ]
22. Raimondi GA, González S, Menga G, Zaltsman J, Adrogué HJ. Acid-base patterns in acute severe asthma. Journal of asthma 2013; 50: 1062-1068. [ Links ]
23. Rodrigo G, Rodrigo C. Prediction of poor response in acute asthma patients in the emergency department. Chest 1998; 114: 1016-1021. [ Links ]
24. Nelson H. b adrenergic bronchodilators. NEJM 1995; 333 (8): 499-506. [ Links ]
25. Travers A, Jones A, Kelly K, Barker S, Camargo C, Rowe B. Intravenous beta 2 agonists for acute asthma in the Emergency Department. Cochrane Database Syst Rev 2001; (2) CD002988. [ Links ]
26. Travers A, Rowe B, Barker S, Jones A, Camargo C. The effectiveness of IV beta agonists in treating patients with acute asthma in the Emergency Department. A metaanalysis. Chest 2002; 122 (4): 1200. [ Links ]
27. Raimondi AC, Schottlender J, Lombardi D, Molfino NA. Treatment of acute severe asthma with inhaled albuterol delivered via jet nebulizer, metered dose inhaler with spacer, or dry powder. Chest 1997; 112: 24-28. [ Links ]
28. Travers A, Milan S, Jones A, Camargo C, Rowe B. Addition of intravenous beta2 agonists to inhaled beta2 agonists for acute asthma (Review). Cochrane Database Syst Rev 2012; (2) CD010179. [ Links ]
29. Rodrigo G, Rodrigo C. Controversias en el uso de agonistas beta en el tratamiento del asma aguda. Arch Bronconeumol 2002; 38 (7): 322-8. [ Links ]
30. Cates C, Rowe B, Bara A. Holding chambers versus nebulizers for beta agonist treatment of acute asthma . Cochrane Database Syst Rev 2002; (2): CD000052. [ Links ]
31. Rodrigo G, Neffen H, Colodenco D, Castro Rodriguez J. Formoterol for acute asthma in the emergency department: a systematic review with meta-analysis. Ann Allergy Asthma Immunol 2010; 104: 247-252 [ Links ]
32. Rodrigo G, Rodrigo C. First- line therapy for adult patients with acute asthma receiving a multiple-dose protocol of ipratropium bromide plus albuterol in the Emergency Department. AJRCCM 2000; 161(6): 1862- 8. [ Links ]
33. Rodrigo G, Rodrigo C. The role of anticholinergics in acute asthma treatment. An evidence based evaluation. Chest 2002; 121: 1977-1987. [ Links ]
34. Rodrigo GJ, Castro-Rodríguez JA. Anticholinergics in the treatment of children and adults with acute asthma: a systematic review with meta-analysis. Thorax 2005;60: 740-6. [ Links ]
35. Fiel S, Vinchen W. Systemic corticosteroid therapy for acute asthma exacerbations. Journal of Asthma 2006; 43: 321. [ Links ]
36. Rowe B, Spooner C, Durcharme F, Bretzlaff J, Bota C. Early emergency department treatment of acute asthma with systemic corticosteroids. Cochrane Database Syst Rev 2001 (81): CD002178. [ Links ]
37. Manser R, Reid D, Abramson M. Corticosteroids for acute asthma in hospitalized patients. Cochrane Database Syst Rev 2001 (1) CD001740. [ Links ]
38. Raimondi A, Figueroa Casas JC, Roncoroni A. Comparison between high and moderate doses of hydrocortisone in the treatment of status asthmaticus. Chest 1986; 89: 832. [ Links ]
39. Rowe B , Spooner C , Ducharne F , Bretzlaff J, Bota G. Corticosteroids for preventing relapse following acute exacerbations of asthma. Cochrane Database Syst Rev 2007 (3): CD000195. [ Links ]
40. Lahn M, Bijur P, Gallagher J. Randomized clinical trial of intramuscular vs oral metilprednisolone in the treatment of asthma exacerbations following discharge from an Emergency Department. Chest 2004; 126: 362. [ Links ]
41. Rodrigo GJ. Rapid effects of inhaled corticosteroids in acute asthma. An evidence based evaluation. Chest 2006; 130: 1301. [ Links ]
42. Rodrigo G. Comparison of inhaled fluticasone with intravenous hydrocortisone in the treatment of adult acute asthma. Am J Respir Crit Care Med 2005; 171: 1231. [ Links ]
43. Kew KM, Kirtchuk L, Michell CI. Intravenous magnesium sulfate for treating adults with acute asthma in the emergency department. Cochrane Database Syst Rev 2014; 5: CD010909. [ Links ]
44. Zhilei S, Ying R, Wei Y et al. Intravenous and nebulized magnesium sulfate for treating acute asthma in adults and children: A systematic review and meta-analysis. Respiratory Medicine 2013; 107: 321-330. [ Links ]
45. Blitz M, Blitz S, Hughes R et al. Aerosolized magnesium sulfate for acute asthma: a systematic review. Chest 2005; 128: 337-344. 44. [ Links ]
46. Rodrigo GJ. There is no evidence to support the use of aerosolized magnesium for acute asthma. Chest 2005; 130: 304-306. [ Links ]
47. Camargo C, Gurner D, Smithline H et al. A randomized placebo-controlled study of intravenose montelukast for the treatment of acute asthma. J Allergy Clin Immunol 2010; 126 (2). [ Links ]
48. Ramsay C, Pearson D, Mildenhall S, Wilson A. Oral montelukast in acute asthma exacerbations a randomized, doubleblind, placebo-controlled trial. Thorax 2011; 66: 7-11. [ Links ]














