Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Insuficiencia cardíaca
versión On-line ISSN 1852-3862
Insuf. card. v.3 n.2 Ciudad Autónoma de Buenos Aires abr./jun. 2008
ARTÍCULO ORIGINAL
Insuficiencia cardíaca
Análisis observacional de base de datos
Roberto J. Bonafede*, Gastón F. R. Mosso**
* Médico Cardiólogo. Coordinador del Proyecto de Cardioimplante de Células Madres del Servicio de Cirugía Cardiovascular.
Jefe de la Unidad de Insuf. Cardíaca del Hospital Central de Mendoza.
Docente de la Facultad de Ciencias Médicas de la Universidad Nacional de Cuyo (UNCuyo).
** Médico Cardiólogo. Unidad Coronaria del Htal. Central de Mendoza.
Coordinador de la Unidad de Insuf. Cardíaca del Htal. Central de Mendoza.
Integrante del Comité Organizador del XXVI Congreso Nacional de Cardiología FAC 2007.
Ciudad de Mendoza. Mendoza. República Argentina.
Correspondencia: Dr. Roberto J. Bonafede.
Secretaría del Servicio de Cirugía Cardiovascular, Hospital Central.
Salta y Alem. Piso 4º.
5500. Ciudad de Mendoza. Mendoza. República Argentina.
E-mail: bonaso2002@yahoo.com.ar
Trabajo recibido: 08/09/2007
Trabajo aprobado: 12/01/2008
Introducción. La insuficiencia cardíaca (IC) es la enfermedad con mayor incidencia, que más internaciones y gastos produce a los sistemas de salud en el mundo occidental.
Objetivos. Construir una base de datos, buscar en la observación retrospectiva alguna tendencia en la evolución clínica y ecocardiográfica. Analizar la magnitud del problema en nuestro medio aprender del seguimiento realizado y transformar el consultorio de insuficiencia cardíaca en una unidad más compleja con seguimiento telefónico.
Material y método. Desde el 24-02-94 a la fecha se han incluido 118 pacientes, cargando de cada uno de ellos en la base de datos: edad, sexo, factores de riesgo, etiología, evolución clínica y ecocardiográfica, drogas utilizadas en el tratamiento médico, tratamientos alternativos. Consumo de O2 pico, fecha de inicio del tratamiento con beta bloqueantes (BB), clase funcional (CF) al comienzo y posterior al mismo, mortalidad, causas de muerte, trasplantes cardíacos (TC), antecedente de cirugía de revascularización, angioplastia percutánea transluminal coronaria y marcapaso definitivo. Internaciones previas al inicio del betabloqueante y posteriores. Na, K, fecha de primera consulta, fecha de última consulta, tiempo de seguimiento en meses. Diabetes (DBT), hipertensión arterial (HTA), dislipidemia, hipotiroidismo. Electrocardiograma e hipertrofia ventricular izquierda.
Resultados. La edad media fue de 60,09 ± 11,08 años, el 82% masculino y el 18% femenino. La etiología isquémica fue del 28%, hipertensiva del 24%, idiopática del 22%, chagásica del 17%, y el 9% de valvulopatías. De los 118 pacientes, están actualmente en seguimiento 33 (27%), 5 de ellos están esperando TC, 7 (21%) fueron trasplantados. La media desde el primer síntoma a la última consulta fue de 7,46 años. El síntoma de inicio más frecuente fue disnea (51,51%). La CF media al comienzo del seguimiento fue de 2,63 y a la última consulta de 2,15. Se han constatado 19 muertes (57%). Las causas de muerte fueron: muerte súbita 8 (42%), IC 4 (21%), muerte no cardíaca 2 (10,52%), otras causas cardiovasculares 5 (26%). La media de seguimiento fue de 45,53 meses, se ha perdido en el seguimiento el 52% de los pacientes. Todos ellos tienen seguimiento clínico y ecocardiográfico, al 27% del total se le realizó test de consumo de oxígeno máximo. El 100% fue tratado con BB, el 75% recibió enalapril, el 0,9% inhibidores AT1 y el 60% espironolactona. También recibieron: acenocumarol, digoxina, AAS, furosemida, hidroclorotiazida, amiodarona y mexitilene.
Conclusiones. La IC tiene alta incidencia y prevalencia también en nuestro medio, la etiología más frecuente fue la isquémica. La media de seguimiento es alta con una deserción elevada, lo atribuimos principalmente a no tener seguimiento telefónico. La mortalidad es alta, siendo la muerte súbita la causa más frecuente. Es elevado el uso de BB, inhibidores de enzima convertidora de la angiotensina y espironolactona.
Palabras clave: Insuficiencia cardíaca; Miocardiopatía; Base de datos
Summary
Heart failure. Observational analysis of database
Introduction. In the west world the heart failure is the illness that has the most incidence, admissions and costs to the health systems.
Objectives. To make a database, look for any tendency in retrospective observation. To analyze the issue in our area, to learn about the follow-up and transform the heart failure office in a more complex unit with phone follow-up.
Material and method. Since 02-24-94 until the date, were included 118 patients, storing of each of them in data base: age, sex, risk factors, etiology, clinical and echocardiographic evolution, drugs used in medical treatment, alternatives treatments, transplantations, peak O2 consumption, start of beta bloquers treatment, functional class before and after it, mortality, causes of death, coronary artery by pass graft, cardiac transplantations, pacemakers, percutaneous transluminal coronary angioplasty, admitions before and after beta blockers, Na, K, date of first and last consult, follow up in months. Diabetes, high hypertension arterial, electrokardiogrham and left ventricular hypertrophy.
Results. The age media was 60.9 ± 11.09, 82% were male and 18% female. The ischemic etiology was 28%, hypertensive 24%, idiopathic 22%, chagasic 17% and 9% was valvular disease. From 118 patients are in follow-up at date 33 (27%), 5 of them are waiting cardiac transplantation, 7 (21%) were transplanted. The media from the first symptom to last consultation was 7.46 years. The most frequent initial symptom was dyspnea 51.51%. The media functional class at the beginning of the follow-up was 2.63±0.83 and at the end was 2.15±0.97. Nineteen deaths (57%) happened during the follow up. The causes of death were: sudden death 8 (42%), terminal heart failure 4 (21%), others cardiovascular causes 5 (26%), non cardiac death 2 (10.52%). The follow-up media was 45.53 months, were lost in the follow up 52% of the patients. All patients have clinic and echocardiographic follow-up, 27% of total were studied with peak O2 consumption. The 100% were treated with beta blockers, 75% with enalapril, 0.9% inhibitors AT1 and 60% with spironolactone. Acenocumarol, digoxin, AAS, furosemida, hidroclorotiazida, amiodarone y mexitilene too.
Conclusions. The heart failure has high incidence and prevalence in our area, the most frequent etiology was the ischemic. The media of follow-up is high with a high lost in it, that we believe is attributable to a non follow-up phone. The mortality is high; the most frequent cause was sudden death. The use of beta blockers, enzyme converter Angiotensin inhibitor and spironolactone was elevated.
Keywords: Heart failure; Cardiomyopathy; Database
Resumo
Insuficiência cardíaca. Análise observacional de base de dados
Introdução. A insuficiência cardíaca (IC) é a doença com maior incidência, que mais internações e gastos produzem aos sistemas de saúde no mundo ocidental.
Objetivos. Construir uma base de dados, buscar na observação retrospectiva alguma tendência na evolução clínica e ecocardiográfica. Analisar a magnitude do problema em nosso meio, aprender do seguimento realizado e transformar o consultório de insuficiência cardíaca em uma unidade mais complexa com seguimento telefônico.
Material e método. Desde 24-02-94 até esta data se incluíram 118 pacientes, carregando de cada um deles na base de dados: idade, sexo, fatores de risco, etiologia, evolução clínica e ecocardiográfica, drogas utilizadas no tratamento médico, tratamentos alternativos. Consumo de O2 pico, data de início do tratamento com beta bloqueantes (BB), classe funcional (CF) ao começo e posterior ao mesmo, mortalidade, causas de morte, transplantes cardíacos (TC), antecedente de cirurgia de revascularização, angioplastia percutânea transluminal coronária e marcapasso definitivo. Internações prévias ao início do beta-bloqueante e posteriores. Na, K, data da primeira consulta, data da última consulta, tempo de seguimento em meses. Diabetes (DBT), hipertensão arterial (HTA), dislipidemia, hipotiroidismo. Eletrocardiograma e hipertrofia ventricular esquerda.
Resultados. A idade média foi de 60,09±11,08 anos, 82% masculino e 18% feminino. A etiologia isquêmica foi de 28%, hipertensiva de 24%, idiopática de 22%, chagásica de 17%, e 9% de valvulopatias. Dos 118 pacientes, estão atualmente em seguimento 33 (27%), 5 deles estão esperando TC, 7 (21%) foram transplantados. A média desde o primeiro sintoma à última consulta foi de 7,46 anos. O sintoma de início mais freqüente foi dispnéia (51,51%). A CF média ao começo do seguimento foi de 2,63 e à última consulta de 2,15. Constataram-se 19 mortes (57%). As causas de morte foram: morte súbita 8 (42%), IC 4 (21%), morte não cardíaca 2 (10,52%), outras causas cardiovasculares 5 (26%). A média de seguimento foi de 45,53 meses, perderam-se no seguimento 52% dos pacientes. Todos eles com seguimento clínico e ecocardiográfico, ao 27% do total se realizou test de consumo de oxigênio máximo.O 100% foi tratado com BB, 75% recebeu enalapril, 0,9% inibidores AT1 e 60% espironolactona. Também receberam: acenocumarol, digoxina, AAS, furosemida, hidroclorotiazida, amiodarona e mexiletina.
Conclusões. A IC tem alta incidência e prevalência também em nosso meio, a etiologia mais freqüente foi a isquêmica. A média de seguimento é alta com uma deserção elevada, que o atribuímos principalmente ao não seguimento telefônico. A mortalidade é alta, sendo a morte súbita a causa mais freqüente. É elevado o uso de BB, inibidores de enzima conversora da angiotensina e espironolactona.
Palavras chave: Insuficiência cardíaca; Cardiomiopatia; Base de dados.
Introducción
La insuficiencia cardíaca (IC) es la enfermedad con mayor incidencia, que más internaciones y gastos produce a los sistemas de salud en el mundo occidental. El costo directo del diagnóstico y tratamiento de la IC en los países desarrollados representa del 1 al 2% del gasto total en salud, considerándose que dos tercios de este costo son adjudicados a la etapa de internación, por lo que este síndrome representa uno de los componentes más importantes de los costos globales de hospitalización1. En 1999, se publicó en Argentina una revisión de una base de datos proveniente del Centro Nacional de Estadística en Salud de Estados Unidos que revelaba que en los últimos 30 años, la mortalidad por enfermedad coronaria había disminuido más de un 50%2. Desde 1990, la declinación anual promedio en mortalidad por enfermedad coronaria había sido 2,6%, probablemente, atribuible a avances en la prevención primaria y secundaria. Se había observado, también, una disminución concomitante en la frecuencia de casos fatales para aquellos pacientes hospitalizados con infarto agudo de miocardio (IAM). Una tendencia similar había sido informada en nuestro país, como lo demostraba una reducción de la tasa de mortalidad por infarto de miocardio superior al 30% desde 1980 a 1997, considerando las estadísticas oficiales publicadas. En el mismo período, la IC crónica había aumentado su incidencia, quizás como consecuencia de la optimización en el manejo terapéutico de la fase aguda y crónica de la enfermedad coronaria, alcanzando en esa década proporciones epidémicas, en especial en pacientes con edad avanzada2. Aproximadamente, el 1% de la población argentina sufre de IC de diferentes etiologías (300.000 pacientes). La mortalidad anual es del 10-20%, 30.000 a 60.000 pacientes mueren por IC cada año. Una alta tasa de admisión por IC (aproximadamente 35%) puede representar más de 100.000 hospitalizaciones/año3. Estas cifras son una traspolación de datos epidemiológicos de los EEUU. Respecto de cómo definimos para este registro la IC, no todos los pacientes al comienzo eran sintomáticos. Consideramos que pacientes que reunían condiciones del estadio B de la estadificación de IC de las Guías de la American Heart Association y American College of Cardiology (AHA/ACC) del 20054, que son asintomáticos, también podían se admitidos y por supuesto los pacientes con síntomas de los estadios B y C. La miocardiopatía dilatada (MCD) puede ser considerada como un síndrome clínico y fisiopatológico caracterizado por disfunción miocárdica y dilatación del ventrículo izquierdo (VI). Atendiendo a la definición de la Organización Mundial de la Salud, sólo podrían incluirse en el término de MCD aquellos casos de causa desconocida, aplicándose el término de "enfermedad específica del músculo cardíaco" a los casos de MCD secundarios a otros procesos patológicos5. Sin embargo, en la práctica clínica continúa empleándose el término de MCD tanto para los casos idiopáticos como para los secundarios, al tratarse del mismo concepto fisiopatológico en ambos. El desarrollo en su evolución de síntomas de insuficiencia cardíaca congestiva (ICC), ha hecho que nos refiramos también a ella como miocardiopatía congestiva. En épocas pasadas, el diagnóstico de la enfermedad se realizaba cuando comenzaban a desarrollarse los síntomas de IC. El importante desarrollo en las últimas décadas de diversas técnicas diagnósticas no invasivas, ha permitido el diagnóstico de la enfermedad en fases precoces y asintomáticas6.
El ecocardiograma en el manejo de la IC, es de suma utilidad. Sin embargo, en el estudio EMECO7, se menciona que los resultados de la ecocardiografía en la cuantificación precoz y precisa de la función ventricular no es igual en todos los casos, porque se había diagnosticado IC con criterios de Framingham en pacientes con función ventricular izquierda (FVI) normal (40% del total).
Objetivos
Construir una base de datos, identificar en la observación retrospectiva alguna tendencia en la evolución clínica y ecocardiográfica como consecuencia del manejo específico de la IC. En general, analizar la magnitud del problema en nuestro medio, aprender del seguimiento realizado y transformar el consultorio de insuficiencia cardíaca en una unidad más compleja con seguimiento telefónico. Disminuir el número de internaciones y el gasto por IC en nuestro hospital.
Material y método
Desde Febrero de 1994 a Mayo de 2007, se han incluido datos de 118 pacientes en una tabla Excel que fueron analizados retrospectivamente: sexo, edad, etiología, fecha de comienzo de síntomas, ecocardiograma inicial y seguimiento ecocardiográfico, test de consumo de O2 máximo (VO2) en ml/kg/m, fecha de inicio del tratamiento con beta bloqueantes (BB), clase funcional (CF) al comienzo del tratamiento con BB, CF posterior al tratamiento con BB, mortalidad, causas de muerte, trasplantes cardíacos (TC), colocación de resincronizador (RSC), antecedente de cirugía de revascularización (CRM), angioplastia percutánea transluminal coronaria (APTC) y marcapaso definitivo (MPD), internaciones previas al inicio del BB, internaciones posteriores a la instauración del BB, natremia, potasemia, fecha de primera consulta, fecha de última consulta, tiempo de seguimiento en meses, tratamiento con enalapril, inhibidores AT1, espironolactona (EPL), digoxina, ácido acetil salicílico (AAS), acenocumarol, furosemida, amiodarona, antecedente de diabetes (DBT), hipertensión arterial (HTA), dislipidemia, hipotiroidismo, electrocardiograma (ECG) e hipertrofia ventricular izquierda (HVI) diagnosticada por ecocardiograma cuando los espesores septales (ES) y de pared posterior (PP) eran > 11,5 mm.
Según estadificación de las Guías del AHC/ACC del 20054, se incluyeron pacientes en estadios B (enfermedad cardíaca estructural sin síntomas: IAM previo disfunción sistólica, enfermedad valvular asintomática), C (enfermedad cardíaca estructural con síntomas previos o actuales: enfermedad cardíaca estructural conocida, disnea, fatiga, disminución de tolerancia al ejercicio) y D (IC refractaria que requiere intervenciones especiales: síntomas en reposo a pesar de tratamiento máximo, disminución de tolerancia al esfuerzo, hospitalizaciones recurrentes, tratamientos especiales), así es que la ausencia de síntomas no impidió que se consideraran pacientes con IC a los que presentaban las características del grupo B.
Fueron excluidos pacientes en estadio A (alto riesgo de IC sin alteración estructural: HTA, enfermedad coronaria, DBT, drogas cardiotóxicas, historia familiar de MPD), y con falla diastólica.
Se consideró portadores de MCD a los pacientes que presentaban disfunción miocárdica y dilatación del ventrículo izquierdo (diámetro diastólico del ventrículo izquierdo -DDVI- por ecocardiografía > 55 mm) o de ambos ventrículos con o sin HVI. Idiopática: cuando no había causa conocida y secundaria: cuando había un proceso patológico previo. Se diagnosticó IC cuando el paciente había presentado disnea, fatiga o edema en algún momento de su evolución, con un ecocardiograma con fracción de eyección del ventrículo izquierdo (FEVI) < 50% y, también, cuando reunía los requisitos del estadio B (asintomáticos).
El consultorio de IC funcionaba en el ambulatorio del Hospital Central, que es un hospital público, como consultorio de derivación, los datos se recababan mediante la confección de una historia clínica a la primera consulta, con evaluación clínica , ecocardiográfica, electrocardiográfica, de laboratorio y en la medida de lo posible con VO2 máximo en el seguimiento a largo plazo.
Se definió como IC de etiología isquémica a la de aquellos pacientes que tenían antecedente de IAM, que habían estado internados en Unidad Coronaria con tal diagnóstico y presentaban necrosis en la cámara gamma, con ecocardiograma anormal por trastorno segmentario o difuso de la motilidad en cualquiera de los tres estadios mencionados. Se consideró MCD idiopática a la de los pacientes que tenían dilatación del VI o ambos ventrículos, con deterioro de la FVI en el ecocardiograma sin antecedentes de enfermedad cardíaca, tampoco de HTA, habiéndose descartado enfermedad coronaria por cinecoronariografía (CCG).
Se intentó optimizar el tratamiento farmacológico: comenzar el tratamiento con BB u optimizar la dosis del mismo (el objetivo era llegar a 50 mg/día de carvedilol) y de enalapril (se pretendía llegar a 20 mg/día), como también del agregado de espironolactona 25 mg/día en los pacientes en CF III-IV (según la New York Heart Association -NYHA-). La variable observada fue la evolución de la CF y su correlación ecocardiográfica (DDVI y FEVI), en pacientes con disfunción sistólica (DS), motivo por el cual se excluyeron pacientes con falla diastólica. Se consideró dilatación del VI cuando el DDVI era > 55 mm y DS cuando la FEVI era < 50%.
Se consideraron como causas de muerte: 1) muerte súbita (MS): muerte producida en forma inesperada, con un corto intervalo desde el inicio de los síntomas desencadenantes, tiempo menor de una hora y constatada por descripción de quienes la presenciaron, ya que todas se produjeron en pacientes ambulatorios; 2) muerte por IC terminal: muerte por falla cardíaca refractaria al tratamiento médico sin posibilidades de ningún procedimiento; 3) muerte de causa no cardíaca: social, accidental, patología no cardiovascular, y 4) muerte por otras causas: muerte de causa cardiovascular que no fueran IC ni muerte súbita, como accidente cerebrovascular, mortalidad intraoperatoria o postoperatoria cardiovascular y disfunción protésica.
Análisis estadístico
Es un análisis descriptivo, donde los resultados se expresan como porcentajes para variables categóricas y como media con su desvío estándar para las continuas.
Resultados
La edad media fue de 60,09 ± 11,08 años, el 82% masculino y el 18% fememino.
La etiología isquémica fue del 28%, la hipertensiva del 24%, la idiopática del 22%, la chagásica del 17% y el 9% fue por valvulopatías (Gráfico 1).
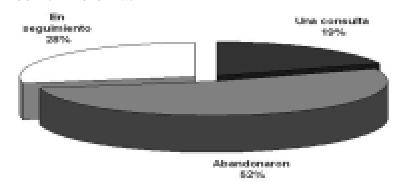
La media de seguimiento fue de 45,53 ± 38,52 meses y se han perdido en el seguimiento el 52% de los pacientes (Gráfico 2).
De los 118 pacientes, están actualmente en seguimiento 33 (28%), 5 de ellos (16%) están esperando TC y 7 (21%) fueron trasplantados (Gráfico 3).

Gráfico 3. Evolución al trasplante cardíaco.
La media desde el primer síntoma a la última consulta fue 7,46 ± 6,03 años. El síntoma de inicio más frecuente fue disnea (51,51%) (Gráfico 4).
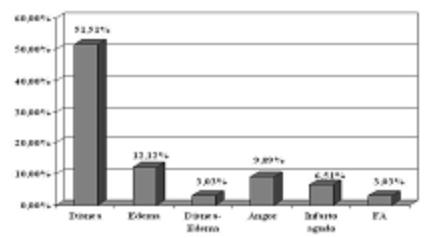
Gráfico 4. Síntoma inicial. FA: fibrilación auricular.
La CF media al comienzo del seguimiento fue de 2,63 ± 0,83 y a la última consulta de 2,15 ± 0,97, lo que representa una mejoría del 18%.
Se han constatado 19 muertes (58%) (Gráfico 5). Las causas de muerte fueron: MS 8 (42%), IC terminal 4 (21%), muerte no cardíaca 2 (11%): accidente de tránsito y cáncer de próstata, otras causas cardiovasculares 5 (26%): social, bradiarritmia con daño cerebral, disfunción protésica, muerte en CRM, muerte en el postoperatorio de cirugía de revascularización miocárdica (CRM) más reemplazo valvular mitral (RVM) en insuficiencia respiratoria después de un mes de respirador (Gráfico 6).
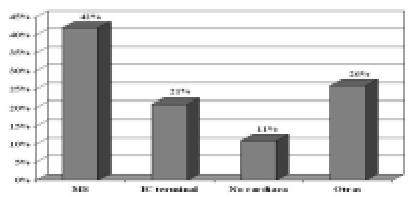
Gráfico 6. Causa de muerte.
MS: muerte súbita; IC: insuficiencia cardíaca.
De los pacientes fallecidos: 5 (26%) padecían la enfermedad de Chagas-Mazza, 4 (21%) eran de etiología hipertensiva, 5 (26%) eran idiopáticos, 4 (21%) eran isquémicos y 1 (5%) valvular (Gráfico 7).
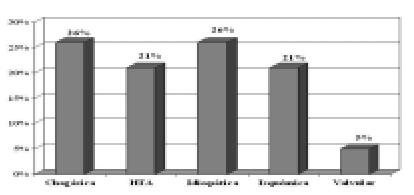
Gráfico 7. Etiología en fallecidos. HTA: hipertensión arterial.
La edad media de los pacientes que fallecieron por MS fue de 60,5 ± 6,80 años, la etiología fue hipertensiva en 1 (12,5%) paciente, chagásica en 2 (25%), valvular en 1 (12,5%), isquémica en 1 (12,5%) y 3 (37,5%) eran idiopáticas. El diámetro diastólico ventricular izquierdo (DDVI) medio en el ecocardiograma fue de 73,97 ± 7,31 mm y de la FEVI del 31,07 ± 9,1%.
El 100% de los pacientes recibió tratamiento con BB, el 75%: enalapril, el 0,9%: inhibidores AT1 y el 60%: espironolactona entre otras drogas (Gráfico 8). Además, el 22% (27 pacientes) recibía acenocumarol, el 50% (59) digoxina, el 38% (46) AAS, el 58% (69) furosemida, el 3% (4) hidroclorotiazida, el 34% (41) amiodarona y el 0,8% (1) mexitilene.

Gráfico 8. Drogas de primera línea.
BB: beta bloqueantes; ENL: enalapril; EPL: espironolactona.
Los hallazgos electrocardiográficos se muestran en la Tabla 1.
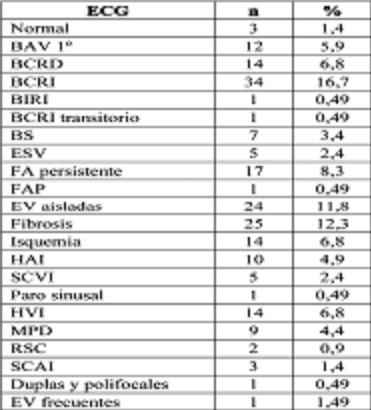
Tabla 1. Cambios electrocardiográficos. ECG: Electrocardiograma; BAV 1: Bloqueo AV de primer grado; BCRD: Bloqueo completo de rama derecha; BCRI: bloqueo completo de rama izquierda; BIRI: Bloqueo imcompleto de rama izquierda; BS: Bradicardia sinusal; ESV: Extrasísotoles supraventriculares; FA: Fibrilación auricular; FAP: Fibrilación auricular paroxística; EV: Extrasístoles ventriculares; HAI: Hemibloqueo anterior izquierdo; SCVI: Sobrecarga ventricular izquierda; HVI: Hipertrofia ventricular izquierda; MPD: Marcapasos definitivo; RSC: Resincronizador; SCAI: Sobrecarga auricular izquierda.
El DDVI medio al inicio del seguimiento ecocardiográfico fue de 68,36 ± 10,61 mm y al final de 65,37 ± 10,11 mm, siendo la disminución del 4,3%. La FEVI media al inicio fue del 38,2 ± 13,6% y al final del 41,8 ± 14,3%, con una mejoría de 3,58 puntos porcentuales. La media del tiempo de seguimiento ecocadardiográfico fue de 48,03 ± 33,6 meses.
Al 27% del total de los pacientes, se le realizó test de VO2 máximo, realizándose 35 estudios en 31 pacientes. La media de dicho test fue de 19,94 ± 4,9 mlkg/m, incluyendo estudios repetidos a un mismo paciente. En 6 estudios fue ≤ 14 ml/kg/m.
De los 33 pacientes en seguimiento, existe registro de natremia en 21 de ellos, con una media de 140 ± 4,77 mEq/l de sodio. Presentaron hipotensión (< 110 mm Hg de tensión arterial sistólica -TAS-) 7 pacientes (21%), con dificultad para aumentar la dosis de BB; y, aunque toleraron dosis de 3,12 a 6,25 mg de carvedilol, no fue necesaria la suspensión en nigún caso. En los que presentaban TAS > 110 mm Hg, pudo aumentarse la dosis de carvedilol, incluso hasta 50 mg/día, salvo que no existiera disponiblidad de la droga.
Dos pacientes presentaron anemia durante el seguimiento (hemoglobina < 12 mg%) y un paciente presentó insuficiencia renal en prediálisis.
De los 118 pacientes, en 15 (12,7%) se constató DBT, 42 (35,5%) habían sido hipertensos antes de comenzar su IC o continuaban con cifras elevadas durante el seguimiento. En 8 (6,7%), se constató hipotiroidismo y 39 tenían HVI con ES y PP > 11,5 mm en el ecocardiograma.
Discusión
La base de datos analizada se elaboró con datos de pacientes en seguimiento ambulatorio. Si bien es una muestra menor, se intenta comparar los hallazgos con los de bases de datos de distintas características, elaboradas en Argentina. Es escasa la información con que contamos sobre las pautas de manejo de los pacientes ambulatorios en nuestro país. Un aporte en este sentido fue el realizado por el estudio OFFICE8. Los registros encarados por la Sociedad Argentina de Cardiología (SAC) y el Consejo Argentino de Residentes de Cardiología (CONAREC) se refieren a la etapa hospitalaria9,10.
En la encuesta DIME-IC11, primer componente del Programa de Registro y Educación de Estrategias de Manejo Hospitalario de la IC Descompensada en Argentina (PREDHICAR) de la Federación Argentina de Cardiología (FAC), se preguntó a médicos involucrados en el manejo de la IC sobre el mismo (caracterización de práctica habitual, manejo de ICC, manejo de ICD y sugerencias).
En el Registro HOSPICAL, se analizó el manejo farmacológico de la IC descompensada durante la internación, y las estrategias empleadas al momento del alta12.
En referencia a las características de la población, la serie tuvo una media de edad de 60,9 ± 11,08 años, promedio menor en relación a las encuestas de SAC y CONAREC VI que mostraron una distribución por edad de 67 ± 14 y 65,5 ± 12 años, respectivamente. También, fue menor que las del estudio OFFICE (67,6 ± 12 años) y DIAL (64,7 años).
La distribución por sexo fue de hombres: 61% (SAC) y 59% (CONAREC VI)4,5. En el estudio OFFICE: 64,6% fueron hombres y 72,8% en el DIAL; el más parecido a esta muestra donde la población masculina fue del 82% y la femenina del 18%3.
En el HOSPICAL, la media fue de 67 ± 13 años, 60% varones, 64% con FEVI ≤ 40 admitidos por ICD12.
La etiología predominante en el OFFICE fue la isquémica (40,5%)5. La prevalencia de enfermedad coronaria como antecedente claramente definido fue del 36% en SAC y en CONAREC IV, siendo menor que la de la serie que mostramos: el 28%; pero también la más prevalente. Estas cifras difieren considerablemente de aquellas informadas internacionalmente, en donde la prevalencia de enfermedad coronaria se encuentra cercana al 70%13,14. En el estudio DIAL, el análisis poblacional mostró antecedente de IAM y angina previa en el 45% de los pacientes3.
Los datos de la encuesta DIME-IC objetivan a la cardiopatía isquémica como la etiología más frecuente con un 50% (en menos del 30% se realizó CCG)11.
Los datos disponibles en las encuestas de SAC y CONAREC revelan una alta prevalencia de HTA como entidad asociada al desarrollo de IC, encuesta SAC: el 57%, y CONAREC VI: el 66%9,10, coincidiendo con los hallazgos del Estudio Framingham en el cual este antecedente estaba presente, prácticamente, en el 78% de los pacientes15. El OFFICE mostró un 23,7% de HTA y el DIAL un 60%. Nosotros consideramos a la IC de etiología hipertensiva cuando la HTA era referida como único antecedente previo al diagnóstico de la enfermedad, y esto ocurrió en el 24% de los pacientes. Coincidimos en que antes de establecer una relación causa-efecto, es más correcto hablar de asociación, especialmente en pacientes que como consecuencia de la evolución de la enfermedad han dejado de ser hipertensos y por el contrario manejan cifras bajas de tensión arterial (TA), también creemos que esto es válido para los enfermos que tienen miocardiopatía dilatada y serología para enfermedad de Chagas positiva, en quienes la etiología debería ser determinada por confirmación de una biopsia. Queda establecida más claramente la relación causa-efecto en los enfermos que han padecido un IAM y evolucionan remodelando y dilatando su VI. Los hallazgos del registro SOLVD demostraron, que si bien la enfermedad coronaria era la etiología responsable de la IC en cerca del 70% de los pacientes, el 43% refería historia de HTA16.
Es de destacar la baja prevalencia de la enfermedad de Chagas como etiología asociada en las encuestas de SAC y de CONAREC (4 y 3%, respectivamente), probablemente relacionada a la incorporación de pacientes en zonas no endémicas para esta parasitosis; siendo en el OFFICE del 6%. Encontramos serología positiva para enfermedad de Chagas en el 17% de nuestros pacientes, pobladores de zona endémica. Entre el 15 y el 45% de los médicos encuestados en la encuesta DIME-IC solicitaban serología para la enfermedad de Chagas, en discrepancia con las proporciones encontradas en los registros nacionales previamente enumerados (menos del 6% de las etiologías)11.
Se consideró miocardiopatía idiopática en el OFFICE al 9,3% de los pacientes vs el 22% de nuestra serie. En cuanto al tratamiento farmacológico al alta, comparando la encuesta CONAREC VI con la encuesta SAC, se observó una mayor prescripción de inhibidores de la enzima de conversión de la angiotensina (IECA) (69% vs 48,5%), BB (12% vs 2,5%) y anticoagulación oral con dicumarínicos (22% vs 2,5%). Por otra parte, la utilización de digital fue similar (54% vs 50,5%) y menor la indicación de antagonistas cálcicos (4% vs 10%).
Las diferencias podrían estar relacionadas a la aplicación de terapias farmacológicas aceptadas en el intervalo entre las dos encuestas2. Siete años después (2006) en el OFFICE se publica: IECA 9% (78,2% enalapril y 1,8% ramipril), inhibidores AT1 10,5% (8,1% losartán y 2,4% otros). BB 69,4% (48,9% carvedilol, 4,1% bisoprolol y 16,4% atenolol) y espironolactona 61,8%. En el estudio HOSPICAL al alta, se indicó IECA-ARA (antagonistas renina angiotensina) en el 78%, BB en el 61% y espironolactona en el 51%. Indicamos IECA (enalapril) al 75% de los pacientes, inhibidores AT1 al 0,9% (candesartán), BB al 100% (carvedilol), a los pacientes tratados con atenolol se lo cambiaban por carvedilol (con mayor evidencia), espironolactona se indicó al 60%.
La encuesta DIME-IC del año 2004 informó que el 90% de los médicos encuestados, prescribió IECA (pero en dosis óptima sólo el 50%). El 80% consideró el empleo de BB, siendo el líder en este grupo el carvedilol (el 20% emplea dosis de 50 mg/día), espironolactona en el 65%, digoxina en el 30% y furosemida en el 80%.
En cuanto a los métodos de estudio utilizados, en todos los pacientes había sido evaluada la FVI por ecocardiograma y CF según la NYHA. A pesar de las limitaciones económicas se pudo realizar el test de consumo de oxígeno al 27% de los pacientes. Esta cifra en el OFFICE fue del 5%. Pusimos mucho énfasis en el intento por realizar este test, sobre todo en los pacientes en donde la indicación de trasplante cardíaco era dudosa y en los que en el seguimiento a largo plazo referían disnea de difícil objetivación y por lo tanto era difícil evaluar la CF. Podemos decir que en todos en quienes se los realizó, se tomó una decisión en cuanto a incluirlo o no en lista de espera, con mayor racionalidad y fundamento que cuando este estudio no se realiza. Es conocida la sensibilidad del método para estratificar el riesgo de estos pacientes, tres grupos fueron identificados (sobrevida anual): grupo 1 > 14 ml/kg/m: 94%; grupo 2 < 14 ml/kg/m aceptados para TC: 70%, y grupo 3 < 14 ml/kg/m rechazados para TC: 47%. Los pacientes del grupo 1, a pesar de severo deterioro hemodinámico en reposo tienen sobrevida igual a los derivados a TC y puden ser tratados médicamente hasta que la capacidad de ejercicio se deteriore18.
Consideramos de suma utilidad para nuestro aprendizaje los datos surgidos del seguimiento. La mayor parte de la existencia del paciente transcurre en forma ambulatoria, por lo que el comportamiento diario, el apego a las normas recomendadas, el acceso rápido al sistema de salud y la labor adecuada del médico tratante son los determinantes de la evolución y los mayores responsables a la hora de evitar internaciones19,20.
Conclusiones
La IC podría tener alta incidencia y prevalencia también en nuestro medio, si traspolamos datos de otras bases de datos. "Por diversas razones seguimos sin conocer las verdaderas incidencia y prevalencia de IC en nuestro país y es, por lo tanto, difícil estimar qué fracción del total de los pacientes son como los de este registro; extender el conocimiento a la realidad global y mejorar la calidad de la obtención de los datos y las técnicas de muestreo son tareas pendientes en las que deberemos empeñarnos"8.
La etiología más frecuente fue la isquémica, si bien diferente a las de los registros internacionales y con alguna semejanza a los nacionales, también fue la más frecuente. Los pacientes con serología para enfremedad de Chagas positiva y clínica de miocardiopatía chagásica fue más del doble que en otras series, esperable en zona endémica.
El hallazgo electrocardiográfico más prevalente fue el bloqueo completo de rama izquierda (BCRI).
En general, existen similitudes y diferencias con otros registros.
La media de seguimiento es alta con una pérdida en el mismo elevada, que atribuimos principalmente a no tener seguimiento telefónico.
La mortalidad es alta, siendo la causa más frecuente la MS. Estos subgrupo tiene una FEVI media menor que el resto. También, es alto el uso de BB, IECA y espironolactona, sobre todo el primero.
Vemos una asociación entre lo prolongado del seguimiento y una leve mejoría en la CF desde el comienzo a la última consulta con una correlación en la evolución ecocardiográfica (DDVI y FEVI).
Se realizó test de VO2 pico a un porcentaje elevado de pacientes, si se tiene en cuenta el costo del mismo, facilitándose la toma de decisiones.
Implicancias clínicas
La implementación de seguimiento telefónico puede no sólo evitar la pérdida durante el mismo; sino también, disminuir el número de internaciones y el costo que las mismas implican. El estudio DIAL demostró que con un seguimiento telefónico sistemático se disminuía la admisión por IC en un 29% (p=0,005) y la admisión por muerte/insuficiencia cardíaca un 20% (p=0,026)3. La adherencia al tratamiento farmacológico, el autocontrol de síntomas y peso y el cumplimiento de hábitos higiénico dietéticos, permitiría también mayor mejoría en la CF que la observada y en la calidad de vida.
La continuación en los esfuerzos para realizar el test de ejercicio cardiopulmonar permitirá estratificar cada vez mejor el riesgo y ayudará a tomar decisiones más adecuadas.
Limitaciones del estudio
Se pretiendió sacar conclusiones de nuestra experiencia hospitalaria, siendo pequeña la base de datos en relación a otras. Queda pendiente la incorporación y análisis de más datos y de subgrupos. Debemos optimizar nuestro sistema de registro y convertir el consultorio de insuficiencia cardíaca en Unidad de Insuficiencia Cardíaca.
1. Mc Murray JJV, Petrie MC, Murdoch DR, et al. Clinical Epidemiology of Heart Failure: Public and Private Health Burden. Eur Heart J 1998;19(Suppl P):9-16. [ Links ]
2. Sosa Liprandi MI, González MA, Sosa Liprandi A. Perspectiva de la insuficiencia cardíaca en la Argentina. Medicina 1999;59:787-792. [ Links ]
3. Grancelli H, Ferrante D, Varini S, Nul D, Zambrano C, Soifer S, et al. Improvement of treatment compliance explains benefit in telephone intervention on heart failure patients. DIAL trial. (abstract). Circulation 2003;108:(suppl IV):IV-484. [ Links ]
4. Guidelines AHA/ACC 2005. [ Links ]
5. Report of the WHO/ISFC task force on the definition and classification of cardiomyopathies. Br Heart J 1980;44:672-675. [ Links ]
6. Komadja M, Jais P, Reeves F. Factors predicting mortality in idiopathic dilated cardiomyopathy. Eur Heart J 1990;11:824-831. [ Links ]
7. Escudero EM, Ronderos R, Corneli D, Lopez Santi R, Lamarque A, Pacer A, Lombardo R, Puccini V, Lerman M, D'Ovidio A; Comité de Ecocardiografía de la Federación Argentina de Cardiología. Rol del ecocardiograma en el manejo de pacientes con síndrome clínico de insuficiencia cardíaca. Estudio multicéntrico (EMECO). Rev Fed Arg Cardiol 1999;28:561-570. [ Links ]
8. Thierer J, Belziti C, Francesia A, Vulcano N, Bettati MI, Rizzo M, Blanco P, Cragnolino R, Mezzalira V, Picarel A, Barrios A, Marconcini G, en representación de los investigadores del Estudio OFFICE IC, Area de Investigación de la SAC. Manejo ambulatorio de la insuficiencia cardíaca crónica en la Argentina: Estudio OFFICE IC. Rev Argent Cardiol 2006;74:2:109-116. [ Links ]
9. Comité de Investigación de la Sociedad Argentina de Cardiología. Encuesta Nacional de Unidades Coronarias. Rev Argent Cardiol 1993;61(Suppl 1):7-25. [ Links ]
10. Amarilla GA, Carballido R, Tacchi CD, y col. Insuficiencia cardíaca en la República Argentina. Variables relacionadas con mortalidad hospitalaria. Resultados preliminares del protocolo CONAREC VI. Rev Argent Cardiol 1999;67:53-62. [ Links ]
11. Perna ER, Címbaro Canella JP, Lobo Márquez LL, Colque R, Diez F, Poy C, Perrone SV. La opinión del médico sobre el manejo de la insuficiencia cardíaca: resultados de la Encuesta Nacional "DIME-IC", Rev Fed Arg Cardiol 2005;34:61-74. [ Links ]
12. Perna E, Címbaro Canella J, López Campanher A, Echazarreta D, Poy C, Martelotto A, Fernández A, Trecco P, Hernández D, Lobo Márquez L. Comité de Insuficiencia Cardíaca-Federación Argentina de Cardiología. Tratamiento farmacológico durante la internación por insuficiencia cardíaca descompensada en el registro HOSPICAL. http://www.fallacardiaca.org/datos/presentados1.pdf [ Links ]
13. The Digitalis Investigators Group. The effect of digoxin on mortality and morbidity in patients with heart failure. N Engl J Med 1997;336:525-33. [ Links ]
14. Gheorghiade M, Bonow RO. Chronic heart failure in the United States. A manifestation of coronary artery disease. Circulation 1998;97:282-9. [ Links ]
15. Kannel WB, Belanger AJ. Epidemiology of heart failure. Am Heart J 1991;121:951-7. [ Links ]
16. Bourassa MG, Gurné O, Bangdiwala SI, et al. for the Studies of Left Ventricular Dysfunction (SOLVD) Investigators. Natural history and patterns of current practice in heart failure. J Am Coll Cardiol 1993;22:14A-19A. [ Links ]
17. Mancini DM, Eisen H, Kussmaul W, Mull R, Edmmundes LH, Jr, Wilson JR. Value of peak exercise oxygen consumption for optimal timing of cardiac transplantation In ambulatory patients with heart failure. Circulation 1991;83:778-786. [ Links ]
18. Escudero EM, Ronderos RR, Corneli D, López Santi R, Lamarque A, Pacer A, Lombardo R, Piccini V, Lerman M, D'Ovidio A, por Investigadores del EMECO. Comité de Ecocardiografía de la Federación Argentina de Cardiología. Rol del Ecocardiograma en el manejo de pacientes con síndrome clínico de insuficiencia cardíaca. Estudio Multicéntrico (EMECO). Rev Fed Arg Cardiol 1999;28:561-570. [ Links ]
19. McAlister FA, Stewart S, Ferrua S, McMurray JJ. Multidisciplinary strategies for the management of heart failure patients at high risk for admission: a systematic review of randomized trials. J Am Coll Cardiol 2004;44:810-9. [ Links ]
20. Gonseth J, Guallar-Castillon P, Banegas JR, Rodriguez-Artalejo F. The effectiveness of disease management programmes in reducing hospital re-admission in older patients with heart failure: a systematic review and meta-analysis of published reports. Eur Heart J 2004;25:1570-95. [ Links ]