Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Diaeta
versión On-line ISSN 1852-7337
Diaeta vol.36 no.165 Ciudad Autónoma de Buenos Aires dic. 2018
VIII JORNADA DE NUTRICIÓN DE LA CABA
PREMIO ÁREA NUTRICIÓN CLÍNICA
Parálisis Cerebral: situación alimentaria en pacientes con soporte nutricional
Cerebral Palsy: nutritional status in patients with nutritional support
Lic. Furnus Valeria, Lic. Maseras Milagros, Lic. Salgado Lucía Inés
Hospital General de Niños Pedro de Elizalde
Correspondencia: valeria.furnus@gmail.com, milagrosmaseras@gmail.com, luciainessalgado@gmail.com
Resumen
Introducción: la parálisis cerebral (PC) es la afección neuromotriz más común de la primera infancia siendo la principal causa de discapacidad física en niños. Esta patología afecta el estado nutricional de quienes la padecen y, a su vez, la malnutrición exacerba las alteraciones neurológicas preexistentes.
Objetivos: determinar la distribución de frecuencias del tipo de alimentación y el tipo de fórmula o leche seleccionada en los pacientes con diagnóstico de PC con soporte enteral exclusivamente. Determinar el aporte calórico, proteico, de fibra, líquidos, calcio y hierro. Determinar la concordancia entre el estado nutricional de los pacientes y el percibido por sus cuidadores.
Materiales y Método: estudio observacional, transversal, descriptivo y analítico. Muestreo consecutivo, por conveniencia.
Resultados: la muestra quedó conformada por 30 pacientes y sus cuidadores. El 70% de la muestra utilizaba fórmula y/o leche, el 3% alimentos modificados y el 27% realizaba una alimentación mixta; el tipo de fórmula más utilizado fue la infantil (33%). El 60% de la muestra fue normopeso, 33% bajo peso y el 7% tuvo exceso de peso. El aporte calórico promedio fue de 11,1 kcal/cm (DS + 6,5 kcal/cm) en los niños con bajo peso, 11,6 kcal/cm (DS + 6,4 kcal/cm) en aquellos con normopeso y 9,8 kcal/cm (+ 2,4 kcal/cm) en los niños con exceso de peso; no se observaron diferencias según estado nutricional (p=0,13). El 90% cubrió el requerimiento de proteínas, el 80% el de hierro, 73% el hídrico, el 70% el de calcio y un 3% el de fibra. Se halló concordancia moderada entre el estado nutricional real del niño y el percibido por su cuidador. (kappa 0,44; p=0,0013; IC95 0,22-0,62%).
Conclusión: Los pacientes con PC requieren el acompañamiento de Licenciados en nutrición para adecuar el aporte a sus requerimientos nutricionales considerando las características de la PC y su tratamiento.
Palabras clave: Parálisis cerebral; Estado nutricional; Adecuación del consumo; Percepción.
Abstract
Introduction: cerebral palsy (CP) is the most common neuromotor condition during early childhood, being the main cause of physical disability in children. This pathology affects the nutritional status of those affected, and in turn, malnutrition exacerbates pre-existing neurological disorders.
Objectives: to determine the distributional frequency of feeding type and milk or formula type selected within patients diagnosed with PC and enteral support exclusively. To determine the caloric, protein, fiber, fluids, calcium and iron intake. To determine concordance between the nutritional status of patients and that perceived by their caregivers.
Materials and Methods: an observational, transversal, prospective, descriptive, analytical study with a consecutive sampling was conducted.
Results: the study included 30 patients and their caregivers. 70% of the sample used formula and/or milk, 3% modified foods and 27% a mixed diet; infant formula was the one mostly used (33%). 60% of the sample was normal weight, 33% low weight and 7% overweight. The average caloric intake was 11.1 kcal/cm (SD +6.5 kcal/cm) in children with low weight, 11.6 kcal/cm (SD +6.4 kcal/cm) in those with normal weight and 9.8 kcal/cm (SD +2.4 kcal/cm) in children with overweight; no differences were observed following nutritional status (p=0.13). 90% covered protein requirement, 80% iron, 73% water, 70% calcium and 3% fiber. Moderate agreement was found between the real nutritional status of the child and that perceived by the caregiver (kappa 0.44, p=0.0013, IC95 0.22-0.62%).
Conclusion: patients with CP require the accompaniment of graduates in nutrition to adapt nutritional requirements, taking into consideration the characteristics of the CP and its treatment.
Keywords: Cerebral palsy; Nutritional status; Intake adequacy; Perception.
Introducción
La parálisis cerebral (PC) es la afección neuromotriz más común de la primera infancia siendo la principal causa de discapacidad física en niños (1). Su incidencia global aproximada es de 2,4 a 3,6 por 1000 recién nacidos vivos (2) mientras que en los países en desarrollo es de 7,0. La frecuencia de niños con PC se encuentra en aumento debido a los avances en medicina que posibilitan la supervivencia de prematuros extremos (3). Actualmente, Argentina no cuenta con estudios epidemiológicos que aborden dicha temática, a su vez, no existen estadísticas de la situación nutricional del paciente con PC al ingreso hospitalario y los trabajos publicados hacen referencia a población alimentada por vía oral.
El compromiso motor se acompaña frecuentemente de alteraciones sensoriales, de la percepción, cognitivas, en la comunicación y de la conducta. A su vez, son frecuentes la epilepsia y los problemas músculo esquelético secundarios (4, 5). Debido a las alteraciones sensoriales y de comunicación, para los cuidadores suele ser complejo identificar señales de hambre, saciedad y de preferencia alimentaria. La incapacidad motora de los niños les impide el abastecimiento y la autoalimentación (6). Esta patología afecta el estado nutricional de quienes la padecen y, a su vez, la malnutrición exacerba las alteraciones neurológicas preexistentes. Existen diferentes factores que pueden influir sobre el estado nutricional: las alteraciones motoras, el grado de ambulación y dependencia hacia sus cuidadores, las alteraciones en la succión, masticación, deglución y respiración, y el tiempo de evolución (7). Las infecciones respiratorias, producto de la aspiración durante la alimentación, son prevalente en este grupo de pacientes siendo ésta la principal causa de mortalidad en niños con PC (8). Las complicaciones nutricionales más comúnmente observadas son la disfagia, presente en el 60% de los casos, y el reflujo gastroesofágico (RGE) presente en el 81,1%; ambas se asocian con desnutrición hasta en un 90% (9). Otras complicaciones nutricionales que acompañan a la disfagia y al RGE son la constipación y la baja densidad ósea (10, 11, 12). La constipación se encuentra asociada con la severidad de la parálisis y la medicación utilizada (13). La incidencia anual de fracturas hallada en niños con PC fue de 4%, prácticamente el doble de la referida para niños sanos (12). Este grupo de pacientes presenta numerosos factores de riesgo para el desarrollo de una baja densidad ósea: falta de ambulación, uso de anticonvulsivantes, baja ingesta de calcio, poca exposición a la luz solar, etc.
La vía de administración de los alimentos elegida debe ser la que asegure la ingesta suficiente y se adapte a la disminución en las habilidades para alimentarse. Si no existe seguridad oral o si resulta insuficiente, se puede recomendar la vía enteral (9). Para situaciones agudas que no se prolonguen por más de 6 semanas se puede emplear una sonda nasogástrica; si se prevé que el tiempo de uso será mayor, se recomienda el uso de la gastrostomía. Múltiples autores coinciden en que el uso de gastrostomía contribuye a una mejor calidad de vida. El beneficio más reportado es el incremento del peso, con un menor impacto en el crecimiento lineal (10, 14 - 17). La ganancia de peso puede ser vista también como una desventaja si tenemos en cuenta que la mayoría de estos niños requieren de asistencia para movilizarse (18, 19). La decisión de colocar una gastrostomía genera a menudo profunda conmoción en los padres ya que la alimentación vía oral suele ser entendida como la habitual y una forma de cuidado hacia sus hijos.
Existen fórmulas para el cálculo del requerimiento calórico, las más conocidas son la diseñada por Krick J. et al. (20) y la fórmula de Culley W. et al. (21) que tiene en cuenta la talla para su cálculo. En la práctica, el uso de estas fórmulas es limitado ya que ambas presentan dificultades en su aplicación. Cuando la parálisis es de tipo espástica, algunos autores recomiendan tener en cuenta el 60-70% de los requerimientos de energía para la edad de un niño normal debido a la menor actividad física que realizan (22). En cambio, cuando la parálisis es de tipo atetoide sus requerimientos son similares a los de un niño sano (23). No se encontraron especificaciones de requerimiento calórico para la parálisis atáxica y la mixta.
No hay recomendaciones de macro ni micronutrientes específicamente definidas en PC. El requerimiento proteico sugerido es el mismo que para un niño normal según edad. Lo mismo sucede con el aporte hídrico y de fibra, para las cuales aún no están establecidas las recomendaciones en este grupo (14).
La percepción de los cuidadores acerca del estado nutricional juega un rol fundamental en la determinación de la alimentación ya que la elaboración y la administración de la fórmula y/o alimentos depende de ellos. Suelen presentar una mayor preocupación por el estado nutricional de los niños y por su alimentación que los cuidadores de niños sin PC, sin embargo, tan solo el 17% había acudido en algún momento a una consulta con una nutricionista (24). Acerca de esta temática y del impacto que tiene la percepción del cuidador sobre la alimentación no se han encontrado estudios.
Por todo lo expuesto, el presente estudio tuvo como objetivo describir la situación nutricional de los pacientes con diagnóstico de PC alimentados con sonda y gastrostomía y cómo fue percibido por sus padres y/o tutores.
Objetivos
1) Determinar la distribución de frecuencias del tipo de alimentación administrada a través de la sonda o gastrostomía y del tipo de fórmula o leche seleccionada.
2) Determinar si existen diferencias en el aporte calórico promedio según el estado nutricional.
3) Determinar el porcentaje de adecuación del consumo de proteínas, líquidos, fibra, calcio y hierro, y si existen diferencias según rangos de edad (excepto los líquidos)
4) Determinar si existe concordancia entre el estado nutricional de los pacientes con PC y la percepción de su cuidador
Materiales y método
La investigación se llevó a cabo en el Hospital General de Niños Pedro de Elizalde desde noviembre del 2017 hasta marzo del 2018. Se realizó un estudio observacional, transversal y analítico. Se incluyeron pacientes de 2 a 18 años con diagnóstico de PC alimentados por sonda o gastrostomía internados o en control ambulatorio y a sus cuidadores (padres y/o tutores). El tipo de muestreo fue no probabilístico, consecutivo. Se excluyeron a aquellos cuidadores que se negaron a participar del estudio, pacientes internados que provenían de la Unidad de Cuidados Intensivos, pacientes que se alimentaban por sonda o gastrostomía más vía oral y pacientes que se encontraban en ayuno al ingreso de la internación. Para conformar la muestra, se incluyó de manera consecutiva aquellos pacientes que cumplieron con los criterios de inclusión y se obtuvo su consentimiento informado. A partir de un cuestionario dirigido por el Licenciado en nutrición se registraron los datos sociodemográficos del cuidador y del paciente. A su vez, se indagó acerca del aporte recibido en su hogar previo a la internación y/o consulta (fórmula y/o alimento, volumen total administrado, cantidad de polvo utilizado, módulos calóricos agregados y/o alimento utilizado, y cantidad de agua libre aportada). Para calcular en cada caso el aporte nutricional, se obtuvo información sobre la composición de las fórmulas a partir del vademécum oficial de cada producto, en el caso de los alimentos se hizo a partir del programa SARA. Cuando la cantidad de polvo fue referida en medidas, se utilizó el gramaje de la medida correspondiente a cada producto. Los adicionales de aceite o azúcar se consideraron tomando en cuenta medidas casera en cuchara. Para contabilizar el aporte de líquidos se consideró el agua libre utilizada para el pasaje de medicación, limpieza de la sonda e hidratación, el agua utilizada para la preparación de fórmulas y alimentos procesados o la contenida por la fórmula. Para conocer la percepción del cuidador sobre el estado nutricional del paciente se realizó la siguiente pregunta “¿Cuál cree que es el estado nutricional de su niño?”. Por último, se realizaron las mediciones antropométricas. La medición del peso se realizó a través del peso diferencial, se pesó en una balanza CAM primero al cuidador y luego al cuidador con el paciente sin ropa con pañal. Al final de esta última medición, se restó el peso del cuidador y del pañal. La talla se estimó a partir de la longitud rodilla-talón, para la medición de la altura de la rodilla se utilizó una cinta métrica inextensible. La medición se realizó dos veces y si la diferencia entre ambas era mayor a 1 cm se realizaba una tercera medición (29). Los datos de tipo de PC, medicación previa a la internación, número de internaciones previas y complicaciones asociadas se obtuvieron a partir de la historia clínica. Para el análisis estadístico, los datos fueron analizados empleando el paquete estadístico Stata versión 11.1 (statacorp™). Para las variables categóricas se calculó la distribución de frecuencia a través del número de casos y porcentaje sobre el total de casos. Para las variables numéricas de distribución normal se calculó el promedio y desvío estándar y para aquellas que no presentaban distribución normal, se calculó la mediana y el rango intercuartilo. En todos los casos se determinó el mínimo y máximo valor hallado. Debido a que las variables continuas no presentaban una distribución normal, para determinar si existían diferencias estadísticamente significativas en el consumo calórico promedio según estado nutricional y en el porcentaje de adecuación de consumo de los nutrientes según rango etario, se utilizó el test de Kruskal Wallis no paramétrico. Se calculó el Coeficiente Kappa para determinar la presencia de concordancia entre la percepción del cuidador sobre el estado nutricional de los niños y su estado nutricional real. Debido al tamaño de la muestra, la amplitud del intervalo de confianza resultó mayor al deseable para extrapolar los resultados a nivel poblacional. Por este motivo, se ha decidido presentar los mismos sin estos valores siendo las conclusiones válidas solo para esta muestra.
Resultados
La muestra quedó conformada por un total de 30 pacientes y sus cuidadores. La edad promedio de los niños fue de 8 años y 5 meses (DS ± 5 años), el 57% era de sexo masculino y el 43% femenino; el total de la muestra fue de nacionalidad argentina. El 97% tenía una talla acorde a su edad, solamente hubo 1 caso de baja talla.
El 47% de la muestra usó como vía de acceso la SNG, en promedio el tiempo de uso de la misma fue de 3,5 años (DS ± 2,6 años) y el 53% restante utilizó una gastrostomía.
El 47% de la muestra presentó constipación, el 40% anemia y el 27% RGE. Ninguno de los pacientes fue diagnosticado con osteopenia u osteoporosis.
El 43% de los pacientes utilizaba de forma habitual entre 3 a 5 medicaciones, el 33% 2 o menos y el 23% 6 o más medicamentos. Con relación al número de internaciones previas, la mediana observada fue de 6 (RIC 4 – 10) con un mínimo de 1 internación y un máximo de 30.
El 70% de los pacientes utilizaba fórmula y/o leche, el 3% alimentos modificados y el 27% realizaba una alimentación mixta. La fórmula infantil fue elegida en el 33% de los casos, seguida por la fórmula enteral polimérica, la leche de vaca y la combinación de varias fórmulas, cada una de ellas utilizada por el 17% de la muestra respectivamente. Las fórmulas de menor uso fueron las especiales (10%) y las semielementales o elementales (6%).
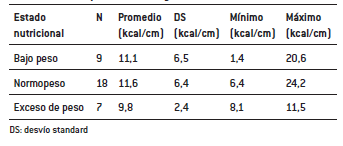
El 60% de la muestra presentó un estado nutricional de normopeso, sin embargo, un 33% se encontraba con bajo peso y un 7% con exceso de peso. El promedio de aporte calórico se muestra en la Tabla 1, no se observaron diferencias estadísticamente significativas en el aporte calórico según los diferentes estados nutricionales (p=0,13).
Tabla 1: Aporte calórico según estado nutricional (n=30)
Con relación al consumo de proteínas, el 90% (n= 27) cubrió el requerimiento proteico, el porcentaje de adecuación del total de la muestra presentó una mediana de 186%. El 73% (n=22) de la muestra cubrió el requerimiento hídrico, el porcentaje de adecuación del consumo de líquidos del total de la muestra presentó una mediana de 111%. El 97% de la muestra (n= 29) no cubrió el requerimiento de fibra, el porcentaje de adecuación del total de la muestra presentó una mediana de 19%. El 30% (n=9) de la muestra no cubrió el requerimiento de calcio, mientras que 2 casos superaron el límite máximo de toxicidad. El porcentaje de adecuación del consumo de calcio del total de la muestra presentó una mediana de 140%. Por último, el 20% (n=6) de los pacientes no cubrió el aporte de hierro, el porcentaje de adecuación del consumo de hierro del total de la muestra presentó una mediana de 173%. A pesar de los valores elevados, que en algunos pacientes alcanzaron el 400%, no superaban el límite máximo de toxicidad.
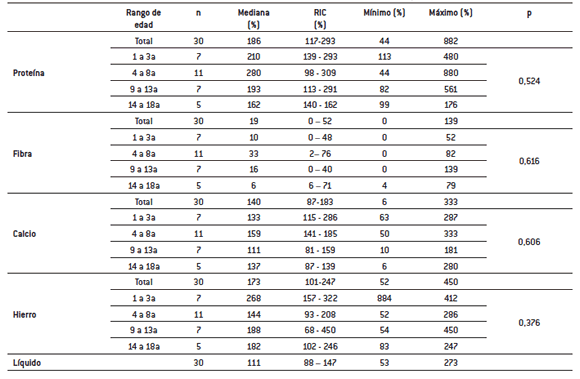
No se observaron diferencias estadísticamente significativas entre los grupos de edad para el consumo de proteínas (p=0,524), fibra (p= 0,616), calcio (p=0,606) y hierro (p =0,376). En la Tabla 2 se resumen las características de la muestra en relación a la ingesta de proteínas, fibra, calcio, hierro y líquido.
Tabla 2: distribución de la muestra según ingesta de proteinas, fibra, calcio, hierro y líquido (n= 30)
Se halló concordancia entre la percepción del cuidador sobre el estado nutricional de los niños y su estado nutricional real (kappa: 0,446; p=0,0013). Con respecto a la fuerza de concordancia encontrada, esta fue moderada según los puntos de corte propuestos por Altman DG., aunque observando el intervalo de confianza, dicha concordancia podría fluctuar entre leve a buena (IC95% 0,22 – 0,62) (38).
Discusión y conclusión
Nos encontramos frente a una muestra en la que la gran mayoría (70%) se alimentó a partir de fórmulas y/o leche de vaca de manera exclusiva. Sin embargo, el 27% incorporó alimentos (cereales, fruta, verdura) y el 3% recibió una alimentación a base de alimentos modificados. La sociedad europea de gastroenterología, hepatología y nutrición pediátrica (ESPGHAN) en su publicación “Practical Approach to Paediatric Enteral Nutrition” desalienta el uso de alimentos procesados debido al riesgo de contaminación y a su insuficiente aporte nutricional (30). Resultaría interesante conocer la razón que motiva a los cuidadores a incorporar alimentos, ya sea porque consideran las fórmulas nutricionalmente incompletas, si la posibilidad de ofrecer alimentos tradicionales a los niños representa para ellos una forma de cuidado a la que no quieren renunciar o si el hecho de que la alimentación sea a partir de una fórmula implicaría aceptar un grado mayor de severidad de la enfermedad, entre otras posibles causas (31).
El tipo de fórmula que más se utilizó fue la infantil (33%), independientemente de la edad del paciente, habiendo niños mayores de 2 años que se alimentaban exclusivamente con este tipo de fórmulas. Las mismas no están diseñadas para cubrir los requerimientos de este grupo etario, es por ello que en algunos casos es necesario el agregado de módulos calóricos y/o proteicos o la modificación de la concentración para cubrir el total de los requerimientos. Aún, utilizando estas estrategias hubo casos en los que no se logró cubrir los requerimientos de macro y micronutrientes. A su vez, en el mercado existen fórmulas diseñadas para niños mayores e inclusive a partir de los 10 años ya es posible utilizar fórmulas para adultos. El 17% de la muestra utilizaba leche de vaca la cual resulta inadecuada como única fuente de alimentación.
El tipo de fórmula seleccionada podría responder a múltiples motivos, entre ellos el económico. El 40% de la muestra no contaba con ayuda alimentaria de ningún tipo, entre ellos el 83% utilizó como aporte la fórmula infantil o la leche de vaca. Del 60% que contaba con ayuda alimentaria, solamente el 28% utilizó alguna de éstas como aporte. Con lo cual la presencia de algún tipo de asistencia resultaría fundamental para poder brindar una alimentación acorde a la edad y a las necesidades de los niños con PC. Dentro de las fórmulas especiales, la de mayor uso fue la anti-reflujo, esto se relaciona con la presencia de reflujo gastroesofágico que es una complicación frecuentemente hallada en este grupo de pacientes. Un 17% de la muestra combinó fórmulas, llegando a utilizar hasta 4 tipos de fórmulas o leche de vaca. Existieron casos en donde la indicación resultaba contradictoria ya que se combinaba leche de vaca o infantil con una fórmula sin lactosa o hidrolizada. El 80% de estos niños contó con ayuda alimentaria, con lo cual la dificultad económica no parecería ser la razón para justificar dicha decisión. La combinación de fórmulas complejiza la preparación de las tomas aumentando la probabilidad de cometer errores. Por ello, esta práctica debe estar indicada únicamente en quienes se justifica.
El 47% de la muestra se alimentó a través de una SNG y el 53% a través de una gastrostomía, el tiempo promedio de uso de la SNG fue de 3,5 años (DS ± 2,6 años). Si bien no se ha encontrado una indicación clara acerca del momento para la realización de una gastrostomía, la bibliografía consultada sugiere tiempos mucho menores de uso que al hallado en esta muestra (15, 16, 32). Numerosos autores coinciden en que el uso de la gastrostomía mejora la calidad de vida y el estado nutricional de los niños con PC, sin embargo, el excesivo tiempo de uso de la SNG hallado en la muestra, evidencia la indicación tardía del procedimiento (14 - 17). Si bien no fue objetivo del estudio indagar sobre el motivo por el cual se sostenía el uso de la SNG durante un período prolongado de tiempo, la mayor parte de los cuidadores no referían preocupación por este hallazgo. Craig GM. (31) describe el rol que juega la alimentación en la construcción del rol materno y en el desarrollo neuromadurativo del niño y lo amenazante que resulta para el cuidador la gastrostomía. La familia tiene el papel principal a la hora de decidir la vía de alimentación, por lo tanto, es importante conocer el significado que tiene esto para ellos. Sería fundamental determinar cuáles son las creencias que se asocian a la gastrostomía y qué expectativas se ven frustradas por el uso de esta.
La bibliografía existente ha descrito una elevada prevalencia de desnutrición entre los niños con PC. En sus trabajos, Del Águila y Castillo hallaron respectivamente una prevalencia de desnutrición del 80% y del 50% (9, 25) en niños que se alimentaban por vía oral, realizando una dieta líquida. En este estudio, la prevalencia de bajo peso resultó menor (33%) a la referida por la bibliografía. Esta diferencia podría deberse a un mayor aporte a través de la SNG o gastrostomía, recibiendo en la mayor parte de los casos fórmulas (14 - 17). La prevalencia de exceso de peso de esta muestra (7%) resultó similar a la descrita en los trabajos de Del Águila y en el de Villares (aproximadamente 9%) (25, 33). Del Águila describe una prevalencia de malnutrición en su muestra del 43,5%, asociando este valor con la prevalencia de exceso de peso y la calidad de la alimentación que eventualmente repercute en el crecimiento lineal y en el déficit de micronutrientes (25). A diferencia de este estudio, en la muestra se halló un solo caso de baja talla. Para la determinación del indicador talla/edad se utilizaron tablas específicas para PC (34) mientras que Del Águila no especifica el método utilizado. Es importante aclarar que la medición del segmento corporal AR resultó dificultosa debido al tono muscular característico de la patología. A su vez, el uso de una cama balanza hubiese logrado una mayor precisión en la medición del peso. Sin embargo, al no contar con este instrumento en la institución, el peso diferencial fue la única forma de obtener esta información.
Los aportes nutricionales fueron calculados a partir de lo referido por el cuidador, sin constatar la elaboración ni la administración de las tomas, por lo cual podría existir un sub o sobre registro. Asimismo, no se evaluó la biodisponibilidad del nutriente, por lo cual la cantidad que efectivamente se absorbe podría ser menor a la aportada y en consecuencia el porcentaje de adecuación podría ser menor al calculado.
A pesar de que la fórmula de Culley et al. no puede aplicarse a la totalidad de la muestra, se decidió determinar el aporte calórico en función de los centímetros de talla para evaluar similitudes en el valor sugerido por Culley (11,1 ± 1,1 kcal/cm). Si bien la mediana de la muestra fue similar (10,81 kcal/cm), se observó un amplio rango de distribución.
En los niños con bajo peso (n=10), el promedio fue de 11,1 kcal/cm, con un valor mínimo de 1,4 kcal/ cm y un valor máximo de 20,6 kcal/cm. Se encontró un aporte similar entre los niños con seguimiento nutricional (n=7; 13,1 kcal/cm) y sin el mismo (n=3; 12,4 kcal/cm). En el caso de los niños con normopeso, el promedio fue de 11,6 kcal/cm (DS ±6,4 kcal/ cm; valor mínimo 6,4 kcal/cm, valor máximo 24,2 kcal/cm), sin presentar diferencias significativas con el grupo de bajo peso (p=0,13). La similitud hallada en la mediana y la amplitud de los valores extremos podrían deberse a un requerimiento calórico distinto debido al tipo de PC, alguna patología asociada, la medicación utilizada, antecedente de bajo peso en recuperación nutricional o exceso de peso en plan de descenso. En los niños con exceso de peso, el valor promedio fue de 9,8 kcal/cm (±2,4 kcal/cm; valor mínimo 8,1 kcal/cm, valor máximo 11,5 kcal/ cm). En este grupo el aporte calórico promedio resultó menor que el de los grupos con normo y bajo peso, sin llegar a ser estadísticamente significativo, y levemente por debajo a lo establecido por Culley et al. Nuevamente esto podría deberse a una intervención nutricional que busque lograr un peso más saludable y que permita una manipulación más sencilla del niño o, podría ser producto de un factor clínico que hace que en esos niños su requerimiento energético sea menor.
Al estudiar el consumo de proteínas, se observó que el 90% de los niños cubrió el requerimiento siendo los rangos etarios de 1 a 3 años y de 4 a 8 años los que presentaban mayores medianas de consumo. Se hallaron 3 niños que superaron la ingesta máxima recomendada de 4 g/kg, en todos los casos utilizaban leche entera de vaca como aporte. El porcentaje de adecuación de la muestra fue mayor a la descripta en otros estudios (19, 26, 27) probablemente debido a que su aporte fue a través de soporte enteral. Los niños que presentaron déficit proteico (n=3), mostraron una inadecuada concentración de la fórmula, un aporte total bajo y/o suplementación de la fórmula únicamente con módulos calóricos. El caso con el menor porcentaje de adecuación (44%) utilizaba como aporte una fórmula infantil con una dilución del 6%, la mitad de la dilución estándar, sin embargo, su aporte calórico fue de 17,9 kcal/cm muy superior al promedio para su estado nutricional por el uso de módulos calóricos. (11,6 kcal/cm).
Para evaluar el consumo de líquidos se tuvo en cuenta la ingesta de agua libre, utilizando el mismo método que en el estudio llevado a cabo por McGowen et al. (27). Se observó que el 73% de la muestra cubrió el requerimiento. Si bien no se estudió la presencia de deshidratación, el 27% restante estaría en riesgo de estarlo ya que no cubría su requerimiento. Este valor es similar a la prevalencia de deshidratación del trabajo de McGowen et al.
Al igual que lo descrito por Kilpinen L (26), la fibra reflejó el peor patrón de consumo, ya que el 97% de la muestra (n= 29) no cubrió su requerimiento. El porcentaje de adecuación de consumo de la muestra presentó una mediana de 19% (RIC: 0 – 52%; valor mínimo 0%, valor máximo 139%). Este porcentaje puede deberse a que la mayoría de la muestra utilizaba fórmulas infantiles sin fibra y/o leche de vaca. Cabe destacar que, si bien el aporte de fibra de los niños que consumían un tipo de alimentación mixta o con alimentos modificados fue mayor, tampoco cubrieron el requerimiento. El valor máximo representaba al único niño que cubrió dicho aporte a partir de una fórmula polimérica con fibra.
Entre las complicaciones más habituales de la PC podemos encontrar a la constipación. Veuqelers R y Benninga MA. publicaron la prevalencia de constipación en un grupo de niños con PC, la misma fue de 57%, similar a la descrita por Del Águila en su investigación (13, 25) y a la de este estudio (47%). Si bien el valor es elevado, creemos que podría ser aún mayor debido al bajo porcentaje de adecuación de consumo de fibra, la escasa deambulación y el uso de fármacos como miorelajantes, anticonvulsivantes, opioides o hierro en la muestra. A partir de estos hallazgos resulta importante revisar la indicación del tipo de fórmula, la cantidad de líquidos y el uso de catárticos ya que solo el 20% de la muestra lo tenía indicado.
El 30% de la muestra no cubrió el requerimiento de calcio. Este déficit podría deberse a un bajo aporte total ya que se vio en el 78% de los casos un bajo aporte calórico promedio (8,3 kcal/cm; DS ± 2,1 kcal/cm). Solamente se encontró un caso en el cual la concentración de la fórmula era incorrecta, sin embargo, debido al agregado de azúcar a las tomas el aporte calórico era mayor. La bibliografía citada refiere un menor aporte de micronutrientes en niños alimentados a partir de alimentos y no de fórmulas (27, 35, 36). Esto también se vio reflejado en nuestro trabajo ya que uno de los niños que no cubrió el requerimiento se alimentaba a base de alimentos procesados y otros dos niños realizaban una alimentación mixta.
El porcentaje de adecuación del consumo de calcio presentó una mediana de 140% (RIC: 87 – 183%; valor mínimo 6%, valor máximo 333%), este valor fue similar al de la investigación de Kilpinen L. (26). Los rangos etarios de mayor edad (9 a 13 años y de 14 a 18 años) fueron los más perjudicados (valores mínimos de adecuación 10% y 6%) debido al uso de fórmulas infantiles y/o leche sin adecuación. Existieron 2 casos que superaban el límite máximo de toxicidad. Solamente un 7% (n=2) de la muestra recibió suplementos de calcio, uno de ellos dos también se encontraba suplementado con vitamina D y ambos presentaron un consumo de calcio adecuado a su requerimiento sin tener en cuenta el uso de suplementos. En una próxima investigación se podría estudiar el metabolismo fosfocálcico y la adecuación del aporte de vitamina D. Es importante aclarar que no se indagó sobre la cantidad de calcio aportado por la suplementación.
El 20% de los pacientes no cubrió el aporte de hierro. El porcentaje de adecuación del consumo de hierro de la muestra presentó una mediana de 173% (RIC: 101 – 247%; valor mínimo 52%, valor máximo de 450%). Ninguno alcanzó el nivel máximo de toxicidad, sin embargo, no fue tenido en cuenta lo aportado por la suplementación en los cálculos de porcentaje de adecuación.
Se estudió la presencia de anemia de quienes se pudo obtener el dato de hemoglobina y hematocrito (n=23), hallándose una prevalencia del 57%. De los 10 pacientes suplementados, 3 se encontraban anémicos; en cambio, de los 13 pacientes no suplementados, 9 presentaban anemia (37).
Cuando se estudió la asociación entre los porcentajes de adecuación y los grupos según rango de edad, exceptuando el consumo de líquido, no se halló diferencias estadísticamente significativas, lo cual podría deberse al tamaño muestral.
Por último, se evaluó la concordancia entre la percepción de los cuidadores y el estado nutricional de los niños. Si bien no existe bibliografía acerca de este tema, en la práctica se observa que la percepción puede estar alterada. Los cuidadores pueden naturalizar el bajo o exceso de peso que presentan estos pacientes, generando así una consulta nutricional tardía e incluso, al ser responsables de su alimentación, puede llevarlos a sobre o subalimentar al paciente. Si bien en esta muestra la concordancia hallada fue moderada, según el intervalo de confianza, la misma podría variar entre leve a buena al extrapolar los datos. Por ello, debería continuar investigándose esta relación y su impacto sobre el estado nutricional de los niños.
Tomando como punto de partida este estudio, en el cual se plasmaron las dificultades a las que se enfrentan tanto los pacientes como sus cuidadores, concluimos que resulta fundamental generar un espacio de diálogo interdisciplinar a partir de un equipo de trabajo especializado en la temática. El mismo debería conformarse a partir de pediatras, neurólogos, Licenciados en nutrición, Licenciados en kinesiología, trabajadores sociales y otras especialidades afines al tratamiento. De esta manera, se podrán unificar criterios y compartir información sobre pacientes en común para así reducir la cantidad de sobre consulta, teniendo en cuenta no solo el impacto negativo que tiene sobre la calidad de vida de niños y cuidadores sino también sobre los costos sanitarios.
Desde nuestra incumbencia profesional proponemos la elaboración de un protocolo para definir la forma de evaluación de los parámetros antropométricos y de laboratorio, al igual que de la ingesta. A su vez, establecer el método para determinar los requerimientos nutricionales, los criterios para la selección de la fórmula y de la vía de administración con el fin de garantizar el acceso a una alimentación segura y suficiente, derecho fundamental de todo niño.
Agradecimientos
División de Alimentación del Hospital General de Niños “Dr. Pedro de Elizalde”: Lic. Haydeé Perez Macrino, Lic. Patricia Scibona, Lic. Roxana Vanco, Lic. Celia Koltan, Lic Mercedes Gandulia Cazaban, Lic. Maria Paula Lopez Ceschel, y Lic. Maria Newkrik. A las Licenciadas Ommi Acosta Seró y Celeste Concilio.
1. Póo P. Parálisis cerebral infantil. Protocolos diagnósticos terapéuticos de la Asociación Española de Pediatría (AEP). Madrid; 2008. [ Links ]
2. Yeargin-Allstopp M et al. Prevalence of cerebral palsy in 8 year old children in three areas of the United States in 2002: a multisite collaboration. Pediatrics 2008; 121: 547-054. [ Links ]
3. Vila J.R., Espinoza I.O. y col. Características de pacientes con parálisis cerebral atendidos en una consulta externa de neuropediatría en un hospital peruano. Rev Peru Med Exp Salud Pública. 2016; 33(4): 719-24. [ Links ]
4. Rosenbaum et al: A report: the definition and classification of cerebral palsy April 2006. Dev Med Child Neurol 2007 Suppl 109: 8-14. [ Links ]
5. Hurtado IL. La parálisis cerebral. Actualización del concepto, diagnóstico y tratamiento. Pediatría Integral. 2007; 8: 687–98.
6. García Zapata LF, Restrepo Mesa SL. La alimentación del niño con parálisis cerebral un reto para el nutricionista dietista. Perspectivas desde una revisión. Perpect Nutr Humana.2010; 12: 77-85. [ Links ]
7. Kuperminc MN, Stevenson RD. Growth and nutrition disorders in children with cerebral palsy. Dev Disabil Res Rev. 2008; 14: 13746. [ Links ]
8. García Zapata LF, Restrepo Mesa SL. La alimentación del niño con parálisis cerebral un reto para el nutricionista dietista. Perspectivas desde una revisión. Perpect Nutr Humana.2010; 12: 77-85. [ Links ]
9. Castillo-Peña D., Pérez Duerto O. y col. Estado nutricional en niños con parálisis cerebral infantil. Revista Electrónica Dr. Zoilo E. Marinello Vidaurreta. 2014; 396. [ Links ]
10. Barrón F, Riquelme M, Elizondo J, Químbar A. Reflujo gastroesofágico y problemas respiratorios en parálisis cerebral infantil. México: Instituto Nuevo Amanecer; 2008. [ Links ]
11. Sullivan P. Gastointestinal disorders in children with neurodevelopmental disabilities. Dev Disabil Res Rev. 2008; 14: 128-36. [ Links ]
12. Mergler S., Evenhuis HM. et al. Epidemiology of low bone mineral density and fractures in children with severe cerebral palsy: a systematic review. Dev Med Child Neurol. 2009; 51(10):773-8. [ Links ]
13. Veuqelers R., Benninga M.A. Prevalence and Clinical presentation of constipation in children with severe generalized cerebral palsy. Dev Med Child Neurol. 2010; 52(9): e216-21. [ Links ]
14. Le Roy, C., y col, Nutrición del Niño con Enfermedades Neurológicas Prevalentes. Rev Chil Pediatr 2010; 81 (2): 103-113. [ Links ]
15. Morgan AT. Management of oromotor disorders for feeding in children with neurological impairment. En: Roig-Quilis M, Pennington L. Oromotor disorders in childhood. Barcelona: Viguera Editores S.L., 2011; 225-245. [ Links ]
16. Srinivasan R, Irvin T, Dalzell M. Indications for percutaneous endoscopic gastrostomy and procedure-related outcomes. J Ped Gastroent Nut. 2009; 49: 584-588. [ Links ]
17. Sullivan P.B., Juszczak E. et al. Impact of gastrostomy tube feeding on the quality of life of carers of children with cerebral palsy. Developmental Medicine and Child Neurology. 2004; 46:796-800. [ Links ]
18. Sleigh G, Sullivan P, Thomas A. Alimentación por gastrostomía versus alimentación oral sola en niños con parálisis cerebral. Oxford: Biblioteca Cochrane Plus; 2007. [ Links ]
19. Samsong-Fang L., O´Donnell M. Effects of Gastrostomy feeding in children with cerebral palsy: an AACPDM evidence report. Developmental Medicine and Child Neurology. 2003; 45: 415-426. [ Links ]
20. Krick J, Murphy PE, Markham JF, Shapiro BK: A proposed formula for calculating energy needs of children with cerebral palsy. Dev Med Child Neurol 1992; 34: 481-7. [ Links ]
21. Culley W. et al, 1969. Caloric requirements of mentally retarded children with and without motor dysfunction. J Pediatr 1969; 75: 380-4. [ Links ]
22. Bell KL., Samson-Fang L. Nutritional Management of children with cerebral palsy. European Journal of Clinical Nutrition. 2013; 67: 13-16. [ Links ]
23. González Jiménez D. Patología gastrointestinal en niños con parálisis cerebral infantil y otras discapacidades neurológicas. An Pediatr (Barc). 2010; 73(6): 361. e1-361.e6. [ Links ]
24. Sullivan P.B., Lambert B. et al. Prevalence and severity of feeding and nutritional problems in children with neurological impairment: Oxford Feeding Study. Developmental Medicine and Child Neurology 2000; 427: 674-680. [ Links ]
25. Del Águlia, Aiba. Características nutricionales de niños con Parálisis Cerebral. An Fac Med Lima 2006; 67(2). [ Links ]
26. Kilpinen L., Pihko H. Insufficient energy and nutrient intake in children with motor disability. Acta Pediatrica. 2009; 98: 1329-1333. [ Links ]
27. McGowan J.E., Fenton T.R. et al. An exploratory study of sodium, potassium, and fluid nutrition status of tube-fed nonambulatory children with severe cerebral palsy. Appl. Physiol. Nutr. Metab. 2012; 37: 715-723. [ Links ]
28. Arrowsmith F., Allen J. The effect of gastrostomy tube feeding on body protein and bone mineralization in children with quadriplegic cerebral palsy. Developmental Medicine and Child Neurology. 2010; 52: 1043-1047. [ Links ]
29. Stewart A., Marfell-Jones M. Protocolo internacional para la valoración antropométrica. Sociedad Internacional para el Avance de la Cineatropometría. 2011. [ Links ]
30. ESPGHAN Comitee on Nutrition: Practical Approach to Paediatric Enteral Nutrition: A Comment by the ESPGHAN Comitee on Nutrition. JPGN. 2010; 51(1). [ Links ]
31. Craig GM. Psychosocial aspects of feeding children with neurodisability. European Journal of Clinical Nutrition. 2013: S17-S20. [ Links ]
32. Martínez-Costa C, Borraz S, Benlloch C, et al. Early decision of gastrostomy tube insertion in children with severe developmental disability: a current dilemma. J Hum Nut Diet. 2011; 24(2): 115-12. [ Links ]
33. Moreno Villares JM. Enfermedades neurológicas en pediatria y su transición al experto en nutrición de adultos ¿Cómo hacerlo? Nutr Hosp. 2014; 29(2): 32-37). [ Links ]
34. Day, S. et al. Growth patterns in a population of children and adolescents with cerebral palsy. Dev Med Child Neurol 2007; 49: 167–171.
35. Hillesund E, Skranes J, Ulla Trygg K, Bøhmer T: Micronutrient status in children with cerebral palsy. Acta Pædiatrica 2007; 96: 1195-8. [ Links ]
36. Penagini F. et al. Dietary Intakes and Nutritional Issues in Neurologically Impaired Children. Nutrients. 2015. 7(11): 9400–9415.
37. Sociedad Argentina de Pediatría. Deficiencia de hierro y anemia ferropénica. Guía para su prevención, diagnóstico y tratamiento. Argent Pediatr 2017; 115 (4): 406-408. [ Links ]
38. Altman DG. Practical statistics for medical research. New York: Chapman and Hall; 1991. [ Links ]














