Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Diaeta
On-line version ISSN 1852-7337
Diaeta vol.37 no.166 Ciudad Autónoma de Buenos Aires Mar. 2019
ARTÍCULO ORIGINAL
Características de la alimentación del paciente oncológico en cuidados paliativos
Characteristics of the diet of oncological patients in palliative care
Lic. González, Florencia; Lic. Gusenko, Tatiana L.
Hospital Juan A. Fernández
Correspondencia: Tatiana Gusenko. E-mail: tatigusenko@gmail.com
Resumen
Introducción y objetivo: es escaso lo que se conoce acerca de las características de la alimentación del paciente oncológico en cuidados paliativos. En el presente estudio se realizó un análisis detallado para describir las características alimentarias del paciente oncológico en cuidados paliativos.
Materiales y método: estudio descriptivo, observacional y transversal. Se incluyeron 50 pacientes que asistieron al consultorio externo del servicio de oncología del Hospital Juan A. Fernández. Los datos se obtuvieron a partir de encuestas dirigidas semiestructuradas. Se analizaron los siguientes parámetros: número de comidas diarias, presencia de apetito, sentimiento de presión y dificultades a la hora de comer, máxima consistencia tolerada, temperatura mejor aceptada, sabor de preferencia, preferencias alimentarias actuales, incorporación y eliminación de alimentos, realización de dieta específica, propiedades especiales atribuidas a alimentos, consumo de suplementos nutricionales orales, persona encargada de la preparación de los alimentos, compañía, asistencia, lugar y posición al comer.
Resultados: el 26% (IC 95% 15,08-40,61) refirió no tener apetito a la hora de comer y un 38% (IC 95% 24,99-52,83) se sentía presionado por parte de familiares/amigos para alimentarse. El 80% (IC 95% 65,85-89,49) presentaba dificultades al comer. Un 60% (IC 95% 45,20-73,26) eliminó alimentos a partir del diagnóstico y un 28% (IC 95% 16,66-42,71) incorporó nuevos. Porcentajes similares preferían sabores dulces y salados, 30% (IC 95% 18,28-44,78) y 32% (IC 95% 19,92-46,83), respectivamente. La consistencia mejor aceptada fue la blanda (16% IC 95% 7,16-40,95). El consumo de suplementos nutricionales orales se observó en el 32% (IC 95% 19,92-46,83). Un 78% (IC 95% 63,66-88,00) indicó comer en el comedor/cocina y el 82% (IC 95% 68,07-90,95) sentado en una silla.
Conclusiones: la alimentación del paciente oncológico en cuidados paliativos debe ser individualizada para realizar recomendaciones nutricionales adecuadas.
Palabras clave: Cuidados paliativos; Paciente oncológico; Cáncer avanzado; Características alimentarias.
Abstract
Introduction and objective: there is little known about the characteristics of the diet of the oncological patient in palliative care. In this study, a detailed analysis to describe the alimentary characteristics of the oncological patient in palliative care was carried out.
Materials and method: descriptive, observational and transversal study. Fifty patients who attended the outpatient clinic of the oncology service of the Juan A. Fernández Hospital were included. Data obtained from semi-structured directed surveys. The following parameters were analyzed: number of daily meals, presence of appetite, feeling of pressure and difficulties at the time of eating, maximum tolerated consistency, best accepted temperature, preferred taste, current food preferences, incorporation and elimination of food, realization of specific diet, special properties attributed to food, consumption of oral nutritional supplements, person in charge of preparing food, company, assistance, place and position when eating.
Results: 26% (95% CI 15,08-40,61) reported no appetite at mealtimes and 38% (95% CI 24.99-52.83) felt pressured to eat by family/friends. 80% (95% CI 65.85-89.49) presented difficulties when eating. 60% (95% CI 45.2- 73.26) eliminated food as of diagnosis and 28% (CI 95% 16.66-42.71) incorporated new ones. Similar percentages preferred sweet and salty flavors, 30% (95% CI 18.28-44.78) and 32% (95% CI 19.92-46.83), respectively. The best accepted consistency was the soft one (16% CI 95% 7.16-40.95). The consumption of oral nutritional supplements was observed in 32% (95% CI 19,92-46,83). 78% (95% CI 63.66-88.00) indicated eating in the dining room/kitchen and 82% (95% CI 68.07-90.95) sitting on a chair.
Conclusions: the diet of the oncologic patient in palliative care must be individualized to make adequate nutritional recommendations.
Keywords: Palliative care; Oncological patient; Advanced cancer; Alimentary characteristics.
Recibido: 26/07/2018.
Envío de revisiones al autor: 29/11/2018.
Aceptado en su versión corregida: 25/03/2019
Declaración de conflicto de interés. Los autores declaran no tener conflicto de interés.
Fuentes de financiación. Ninguna
Introducción
De acuerdo a los datos proporcionados por la Organización Mundial de la Salud (OMS), cada año fallecen 6 millones de personas a causa de cáncer y hay más de 10 millones de casos nuevos (1). Se estima que hasta 2020 tendremos 15 millones de nuevos casos al año. Frente a esta realidad, los cuidados paliativos (CP) se presentan como una forma innovadora del cuidado de la salud (1).
A partir del año 2002, la OMS define a los CP como un modelo de atención que mejora la calidad de vida de los pacientes y sus familias al afrontar los problemas asociados a enfermedades incurables mediante la prevención y el alivio del sufrimiento, lo cual significa identificación precoz, evaluación meticulosa y tratamiento del dolor y otros problemas físicos, psicosociales y espirituales (2). La transición de los cuidados curativos a paliativos debe ser gradual y basarse en las necesidades individuales de la persona, más que en un plazo concreto de supervivencia esperada (3). Si bien en Argentina hubo una evolución significativa en este sentido, se estima que solamente entre el 1% y el 5% de los pacientes que requieren CP los reciben (4).
Las dificultades para alimentarse y los problemas nutricionales son una complicación habitual en el paciente con cáncer. Esto puede deberse tanto a las alteraciones generales inducidas por la neoplasia, como a los efectos locales de la misma, especialmente en tumores del tubo digestivo. A su vez, las cirugías, la radio y la quimioterapia, en muchas ocasiones, dificultan o impiden la alimentación oral del enfermo (5). Estos obstáculos llevan a la malnutrición, cuya prevalencia en el paciente oncológico oscila entre un 20 y más de un 70%, con diferencias en relación a la edad, el tipo de cáncer y el estadio (6).
La intervención nutricional en CP está enfocada principalmente al control de los síntomas (náuseas, saciedad precoz, vómitos, constipación, diarrea, disgeusia, ageusia, disfagia, xerostomía), así como también al mantenimiento de un adecuado estado de hidratación, preservando en todo lo posible el peso y la composición corporal. A su vez, depende de los deseos del paciente y su familia, teniendo en cuenta los riesgos y beneficios relacionados con la nutrición artificial (7).
El acompañamiento familiar es un pilar fundamental para el logro de los objetivos nutricionales en el paciente oncológico. En nuestra sociedad, los alimentos tienen una fuerte carga simbólica: el acto de comer y el mantener un peso estable se asocian a un buen estado de salud y se consideran esenciales para el bienestar de los pacientes. Además, numerosos estudios demuestran que comer en compañía de una o varias personas tiene efectos positivos sobre la ingesta (8, 9, 10, 11, 12).
Por otra parte, es frecuente que los pacientes oncológicos y sus familias comiencen a investigar acerca de aspectos alimentarios y recopilen información proveniente de páginas web, libros, revistas, consejos de amigos o familiares, lo cual puede generar sobreinformación e incluso una sensación de angustia en las personas que padecen la enfermedad. En numerosas ocasiones, los pacientes terminan por eliminar de la dieta alimentos imprescindibles para afrontar la enfermedad o, por el contrario, incorporan alimentos, hierbas o suplementos que pueden ser perjudiciales o incrementar el costo de la alimentación sin ninguna evidencia de su eficacia (13).
Frente a todo lo mencionado, es fundamental realizar una caracterización detallada de la alimentación del paciente con cáncer avanzado. El objetivo del presente estudio es, por lo tanto, describir las características alimentarias de un grupo de pacientes oncológico en CP.
Materiales y método
Se realizó un estudio descriptivo, observacional y transversal. La muestra fue obtenida por muestreo no aleatorio, por conveniencia, quedando conformada por 50 pacientes en CP que asistieron al consultorio externo del servicio de oncología del Hospital Juan A. Fernández, durante el período comprendido entre noviembre del 2017 y febrero del 2018. Se consideró que el paciente se encontraba en CP cuando la enfermedad no respondía al tratamiento curativo y donde era primordial el control de síntomas, especialmente del dolor, así como el abordaje de los problemas psicológicos, sociales y espirituales (14). Se excluye ron aquellos pacientes que se alimentaban exclusivamente por vía enteral o parenteral, quienes se encontraban en situación de agonía y quienes no quisieron participar del estudio. Se eliminaron a los pacientes que no completaron la totalidad de la encuesta. Cada participante fue informado previamente del estudio y se pidió consentimiento por escrito para la inclusión en el mismo.
Se realizó una encuesta dirigida semiestructurada a cada individuo para recolectar las siguientes variables: edad, sexo, cantidad de comidas diarias realizadas (una a dos, tres a cuatro o más de cuatro), presencia o ausencia de apetito a la hora de comer, momento del día en que presenta mayor apetito (mañana, mediodía, tarde o noche), sentimiento de presión al comer (¿se siente presionado a la hora de comer por parte de familiares y/o amigos?), si tiene dificultades para alimentarse y cuáles son esas dificultades (ageusia; disgeusia; saciedad precoz; disfagia; síntomas gastrointestinales como náuseas, vómitos, diarrea, constipación, acidez o reflujo gastroesofágico; xerostomía; mucositis u otras) máxima consistencia tolerada de los alimentos (purés licuados, purés consistentes o semisólidos, blando fácil de masticar, picado o sólidos), temperatura de los alimentos mejor aceptada (frías, templadas, calientes o indistinto), sabor de preferencia (dulce, salado, amargo, ácido o indistinto), preferencias alimentarias actuales (alimento/s favorito/s en la actualidad), incorporación de alimentos nuevos a partir del diagnóstico, cuáles son esos alimentos y los motivos de su incorporación (propiedades nutricionales por aporte de mayor cantidad de algún nutriente, como proteínas, vitaminas o minerales; beneficios para la salud distintos del cáncer, por ejemplo, "por ser saludable" o "porque hace bien"; propiedades anticancérigenas, como prevención o curación del cáncer; por gusto; por indicación médica/ nutricional u otras), eliminación de alimentos a partir del diagnóstico, cuáles son esos alimentos y los motivos de su eliminación (dificultades para la digestión, como dolor abdominal, distensión, dispepsia, naúseas, vómitos, saciedad temprana o diarrea; disfagia; disgeusia; por indicación médica/ nutricional; por gusto; por creencia de que presenta un perjuicio para su salud u otros) realización de alguna dieta específica (alcalina, ovolactovegetariana, vegana, cetogénica, para inmunosuprimidos1 u otras) y motivos de su realización (por lectura en la web, publicidad gráfica o televisiva, por recomendación de familiares, amigos o conocidos, por prescripción médica o nutricional u otros) propiedades especiales atribuidas a los alimentos, cuáles son y qué propiedades les atribuyen (mismas opciones que en la variable "motivos de incorporación de alimentos"), consumo de suplementos nutricionales orales (SNO), motivos de su consumo (por lectura en la web, publicidad gráfica o televisiva, por recomendación de familiares, amigos o conocidos, por prescripción médica o nutricional u otros) y aceptación o gusto por los SNO, persona encargada de preparar los alimentos (el paciente, familiares o amigos, acompañante contratado u otros), compañía al momento de comer (si come solo o acompañado), asistencia para alimentarse, posición para comer (sentado en una silla, sentado en la cama, sentado en silla de ruedas o acostado) y lugar a la hora de comer (habitación, comedor o cocina, u otros). Se consultó la historia clínica de los participantes para obtener datos sobre el tipo de cáncer (cabeza y cuello: sistema nervioso, maxilares, parótida, boca, faringe, laringe o esófago; abdomen: digestivos, hepáticos, biliares o renales; ginecológico: ovario y órganos genitales; tórax: pulmón o mama; óseos o hematológicos) y el tiempo transcurrido desde el diagnóstico (menos de 6 meses, de 6 a 11 meses, de 1 a 5 años o más de 5 años).
Los datos fueron registrados en forma manual en un formulario diseñado para tal fin y volcados en una base de datos (Microsoft Excel 2007). Se estimaron los porcentajes de frecuencia y sus respectivos intervalos de confianza (IC: 95%).
Resultados
La media de edad fue de 54,8 años con un rango de 29 a 81 años. El 68% de los pacientes fue de sexo femenino. Los tipos de cáncer más prevalentes fueron el de tórax y el ginecológico, abarcando el 40% (IC 95% 26,73-54,79) y el 30% (IC 95% 18,28- 44,78) de la muestra, respectivamente. Un 40% (IC 95% 26,73-54,79) de los pacientes fue diagnosticado hace 1-5 años, un 22% (IC 95% 11,99-36,33) hace 6-11 meses y más de 5 años y el 16% (IC 95% 7,16-40,95) restante recibió su diagnóstico hace menos de 6 meses.
Se pudo observar que la merienda era la comida principal que suprimían con mayor frecuencia, alcanzando el 46% (IC 95% 32,06-60,54) de la muestra y se destacó positivamente el almuerzo, ya que era realizado por el 70% (IC 95% 55,21-81,71) de los encuestados. Cabe mencionar que el 90% (IC 95% 75,08-96,85) de los pacientes no realizaba colaciones y el 24% (IC 95% 13,52-38,48) realizaba las cuatro comidas principales y colaciones. En relación a la presencia de apetito a la hora de comer, un 26% (IC 95% 15,08-40,61) de los encuestados refirió no tener apetito y el 22% (IC 95% 11,99-36,33) lo presentaba solo a veces.
El momento del día de mayor apetito resultó ser el mediodía para el 38% (IC 95% 24,99-52,83) de los pacientes, mientras que el momento de menor apetito fue por la noche con un 12% (IC 95% 3,97-25,22). Un 14% (IC 95% 5,29-38,05) no presentaba mayor sensación de apetito en ningún momento del día.
Se destaca que un 38% (IC 95% 24,99-52,83) de los participantes se sienten presionados a la hora de comer por parte de familiares o amigos.
Un 80% (IC 95% 65,85-89,49) de los pacientes mencionó tener alguna dificultad al alimentarse. Se pudo observar que la dificultad más prevalente fue la saciedad precoz, alcanzando el 56% (IC 95% 41,35-69,73) de la muestra. Además, se destacan la xerostomía y los síntomas gastrointestinales, en un 36% (IC 95% 23,28-50,85) y 44% (IC 95% 30,22- 58,65), respectivamente. Dentro de estos últimos, el de mayor frecuencia fue la constipación (20% IC 95% 10,50-34,14), mientras que las náuseas (16% IC 95% 7,16-40,95) y la diarrea (8% IC 95% 2,21- 23,40) fueron menos prevalentes (gráfico 1).

Gráfico 1: Distribución de la muestra según dificultades a la hora de comer (n: 50)
El 22% (IC 95% 11,99-36,33) de la muestra requirió realizar alguna modificación en la consistencia de los alimentos. Se destacó la consistencia blanda, ya que alcanzó el 16% (IC 95% 7,16-40,95) del total de encuestados (gráfico 2).
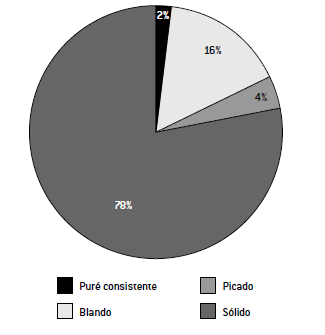
Gráfico nº2: Distribución de la muestra según máxima consistencia tolerada (n: 50)
De acuerdo con las temperaturas mejor aceptadas, un 30% (IC 95% 18,28-44,78) de la muestra prefería temperaturas templadas, un 16% (IC 95% 7,16-40,95) calientes y un 8% (IC 95% 2,21-23,4) frías, mientras que el 46% (IC 95% 32,06-60,54) de la muestra no refiere preferencia por una temperatura determinada. En relación con el sabor, porcentajes similares preferían sabores dulces y salados, 30% (IC 95% 18,28-44,78) y 32% (IC 95% 19,92- 46,83) respectivamente, mientras que para un 38% (IC 95% 24,99-52,83) de la muestra era indistinto. Ningún paciente tuvo predilección por sabores ácidos o amargos.
Al indagar acerca de las preferencias por grupos de alimentos, la mayor parte de los encuesta dos no refirió un grupo determinado (34% IC 95% 21,59-48,85). El grupo de alimentos más elegido fue las carnes (26% IC 95% 15,08-40,61), seguido de los cereales y derivados (16% IC 95% 7,16- 40,95), las frutas y vegetales en igual porcentaje (12% IC 95% 3,97-25,22), los postres y "otros" en un 8% (IC 95% 2,21-23,40) y por último el grupo de alimentos con menor predilección fueron los lácteos, con un 2% (IC 95% 0,05-10,93) de la muestra (gráfico 3).

Gráfico nº3: Distribución de la muestra según preferencias alimentarias actuales (n: 50)
El 28% (IC 95% 16,66-42,71) de la muestra refirió haber incorporado alimentos nuevos a partir del diagnóstico. De estos, un 43% (IC 95% 16,84- 73,90) incorporó vegetales, un 29% (IC 95% 8,35- 61,41) frutas y un 21% (IC 95% 4,65-50,89) carnes de todo tipo (vaca, pollo, pescado y cerdo). En algunos casos, un mismo encuestado refirió haber incorporado alimentos de más de un grupo. La mayoría mencionó como motivo de la incorporación a las propiedades nutricionales y a los beneficios para la salud de los alimentos, cada uno con un 29% (IC 95% 8,35-61,41). Se pueden citar frases textuales que reflejaron dichos motivos tales como "combaten el cáncer", "tienen vitaminas que otros no tienen", "pienso que me hace bien", "porque me dijeron que es bueno y sano" y "son más saludables".
El 60% (IC 95% 45,20-73,26) de la muestra indicó haber eliminado algunos alimentos a partir del diagnóstico. De éstos, un 47% (IC 95% 28,79- 65,36) eliminó vegetales, un 37% (IC 95% 20,54- 56,09) lácteos, un 23% (IC 95% 8,91-46,85) suprimió frutas y el mismo porcentaje, carnes de todo tipo, siendo la carne roja la eliminada en la mayoría de estos casos (71,4% IC 95% 37,65-93,98). En algunos casos, un mismo encuestado refirió haber eliminado alimentos de más de un grupo. La mayoría mencionó como motivo de la eliminación a la indicación médica/nutricional, seguido por la dificultad en la digestión, abarcando el 53,33% (IC 95% 34,64-71,20) y el 16,66% (IC 95% 5,32-40,76), respectivamente. Lo mencionado se observó en frases como "porque me dijo el médico", "por la quimio", "me cae mal", "me hincha" y "es muy pesado".
El 28% (IC 95% 16,66-42,71) de los encuestados indicó que llevaba a cabo una dieta específica, siendo el plan de alimentación para inmunosuprimidos el que realizaba la mayoría de esta submuestra (93% IC 95% 65,97-99,81). El principal motivo fue la indicación médica/nutricional (93%; IC 95% 65,97-99,81).
El 38% (IC 95% 24,99-52,83) de la muestra consideraba que ciertos alimentos presentan propiedades especiales, dentro de los cuales un 37% (IC 95% 14,51-61,70) corresponde a los vegetales y un 26% (IC 95% 9,09-52,15) a las frutas. Se mencionaron principalmente propiedades nutricionales y beneficios a la salud, abarcando cada una un 42% de la muestra (IC 95% 18,43-66,90). De esta manera, se destacaron frases como "es anticancerígeno", "tiene antioxidantes y elimina lo malo del cuerpo", "son buenas para el cáncer", "me dijeron que me hace bien" y "tiene todo lo que el cuerpo necesita, vitaminas y minerales".
El 32% consumía SNO (IC 95% 19,92-46,83), la mayoría por indicación médica/nutricional (88%; IC 95% 61,06-98,44). El motivo de incorporación del 22% (IC 95% 1,55-38,93) restante fue la recomendación de un familiar/amigo. Casi el 100% de quienes tomaban suplementos (n: 15) manifestaron aceptar las características organolépticas de los mismos.
Para finalizar, la mayoría de los pacientes indicó que come en el comedor/cocina (78%; IC 95% 63,66-88,00), el 18% (IC 95% 6,70-43,61) realizaba las comidas en la habitación y el 4% (IC 95% 0,48- 14,89) en otro lugar. Un 82% (IC 95% 68,07-90,95) de los pacientes comía sentado en una silla, un 14% (IC 95% 5,29-38,05) en la cama y sólo un 4% (IC 95% 0,48-14,89) acostado. Ningún paciente comía en silla de ruedas (tablas 1, 2 y 3).
Tabla 1: Distribución de la muestra según persona encargada de la preparación de los alimentos (n: 50).

Tabla 2: Distribución de la muestra según compañía durante los tiempos de comida (n: 50).

Tabla 3: Distribución de la muestra según asistencia durante el consumo de alimentos (n: 50).

Discusión
El presente estudio describe las principales características de la alimentación de una muestra de pacientes oncológicos en CP. Debido a las características de los pacientes en estudio, no se consideró en el análisis la evaluación nutricional completa, en relación a la antropometría, la bioquímica, la clínica y la evaluación de la ingesta, dando prioridad al rol de la alimentación en el control de síntomas y la calidad de vida.
En cuanto a la presencia de apetito, un 26% (IC 95% 15,08-40,61) de los encuestados afirmó no tener apetito a la hora de comer. Esta prevalencia es menor a la encontrada en la bibliografía: un estudio realizado por Redondo Rodón y col. (15) reportó una prevalencia de anorexia de un 40,4%. Sumado a esto, en una revisión sistemática el rango encontrado fue del 30 al 92% (16). Sin embargo, si se toman en cuenta aquellos pacientes que refirieron tener apetito "a veces", en nuestro estudio este porcentaje asciende al 48% (IC 95% 33,88-62,42), el cual se posiciona en un valor más cercano a la bibliografía.
Porcentajes similares de pacientes optaban por el sabor dulce y salado (30% IC 95% 18,28-44,78 y 32% IC 95% 19,92-46,83, respectivamente), mientras que para un 38% (IC 95% 24,99-52,83) la predilección por el sabor de las preparaciones resultaba indistinto. Este resultado no coincide con la bibliografía, en la cual el paciente en CP frecuentemente prefiere sabores dulces (17).
En cuanto a la consistencia, debe modificarse si es preciso, sin embargo, en la presente muestra la prevalencia de disfagia fue escasa (12% IC 95% 3,97-25,22) (gráfico 1), a pesar de ser un síntoma que a menudo se presenta en el paciente en CP (18, 19). Sería de interés conocer si las modificaciones de las consistencias resultaban beneficiosas para incrementar la ingesta de alimentos en estos pacientes o para el control de síntomas, o si se llevaron a cabo por indicación médica sin una verdadera necesidad de realizarlas.
La prevalencia de dificultades para la alimentación fue notablemente elevada, abarcando un 80% (IC 95% 65,85-89,49) de la muestra. Entre ellas, se destaca la saciedad precoz, presente en el 56% (IC 95% 41,35-69,73). La prevalencia de constipación fue del 20% (IC 95% 10,50-34,14), seguido de náuseas con un 16% (IC 95% 7,16-40,95), y por último diarrea, con el 8% (IC 95% 2,21-23,40). Al comparar estos resultados con los obtenidos por Pérez Camargo y col. (20), se observa una prevalencia similar de saciedad temprana (60%), aunque valores distantes en cuanto a xerostomía (76%), náuseas (69%), constipación (56%) y diarrea (13%). Sin embargo, en una revisión realizada por Solano y col. (15) se identificaron porcentajes variables, hallando presencia de náuseas en un 6% a 68% de los pacientes, estreñimiento en el 23% al 65% y diarrea del 3% al 29% de los pacientes. Si bien los porcentajes son variables, se destaca la alta prevalencia de dificultades para la alimentación a lo largo de toda la bibliografía. Se debe tomar en cuenta la sintomatología que presenta el paciente en forma individualizada, para poder realizar recomendaciones adecuadas (21).
Solamente un 28% (IC 95% 16,66-42,71) de los entrevistados refirió haber incorporado alimentos nuevos a partir de su diagnóstico, mientras que un porcentaje mucho mayor manifestó haberlos eliminado (60% IC 95% 45,20-73,26). Se puede observar que los pacientes tienen una mayor tendencia a restringir su alimentación que a ampliarla, y el motivo principal por el cual esto sucede es la indicación médica/nutricional, siendo así en el 53,33% (IC 95% 34,64-71,20) de los casos. Esto se ve reflejado en que, en cuanto a la realización de una dieta específica, la única práctica mencionada fue el seguimiento de un plan de alimentación para inmunosuprimidos, la cual es una recomendación frecuente para los pacientes bajo tratamiento quimioterápico. Sin embargo, el rol de este plan de alimentación es controversial y no hay suficiente evidencia científica que avale su aplicación. En un estudio realizado por De Mille et al., no se hallaron diferencias significativas entre las tasas de admisión por fiebre o hallazgos positivos de bacterias en sangre entre pacientes que realizaban un plan de alimentación para inmunosuprimidos y aquellos que no lo realizaban (22). Los alimentos que deben ser excluidos en este plan presentan gran variabilidad de acuerdo a la institución que lo aplique y no existe un consenso que indique qué alimentos deben ser eliminados. De acuerdo con las guías ASPEN y ESPEN 2016 no existe evidencia suficiente para indicar una dieta de baja carga bacteriana durante la fase de neutropenia (23, 24). Por el contrario, existen potenciales beneficios en liberalizar la prescripción nutricional, como ser la inclusión de mayor cantidad de fibra, que reduce la constipación, y en el caso de la fibra soluble, puede mejorar la diarrea. También se obtendrían beneficios en la función inmune a través de los pre y probióticos, prevención de la traslocación bacteriana, mayor variedad y palatabilidad en la alimentación y menor cantidad de restricciones alimentarias que podrían mejorar la ingesta (25, 26, 27, 28).
Del total de la muestra analizada, un 32% (IC 95% 19,92-46,83) de los pacientes refirieron consumir SNO. El motivo de la suplementación en la gran mayoría de las oportunidades fue por indicación médico/nutricional. Sin embargo, en el presente estudio no se realizó una valoración nutricional ni de la ingesta para determinar si el consumo de estos suplementos es apropiado y tampoco se hizo una diferenciación en cuanto a si la prescripción fue realizada por un médico o por un licenciado en nutrición. Sería interesante retomar dicho análisis en futuras investigaciones.
En relación al aspecto familiar, se destaca que un 38% (IC 95% 24,99-52,83) de los participantes se sienten presionados a la hora de comer por parte de algún familiar o amigo. En este sentido, es importante educar a los allegados, explicando que la alimentación agresiva y la sobrealimentación pueden ser inapropiadas y que el cuidado hacia el ser querido puede ser demostrado de otras formas (29).
Por otro lado, un 30% (IC 95% 18,28-44,78) de los pacientes refirió que come solo y un 18% (IC 95% 6,7-43,61) que come en la habitación. La mayoría lo hacen sentados en una silla (82% IC 95% 68,07-90,95), mientras que un 14% (IC 95% 5,29- 38,05) comía sentado en la cama. Al realizar el asesoramiento nutricional se debe recordar al paciente y a su familia que generalmente le resultará más fácil al enfermo comer sentado en una silla y, de no ser posible, se le debe ayudar a mantener una posición lo más cercana a esta, en la cama, o buscar otras variantes. Al mismo tiempo, las comidas deben realizarse en un entorno familiar adecuado, preferentemente en compañía. De esta manera, el apetito suele mejorar (16).
Como limitaciones del presente estudio, se puede mencionar que no se analizaron las carac terísticas alimentarias de acuerdo al tipo de cáncer, lo cual puede constituir un sesgo en relación a la presencia de apetito (por ejemplo, un cáncer a nivel digestivo no lo afecta de la misma manera que un cáncer de mama). Por otra parte, no se indagó acerca de los fármacos que los pacientes estuvieran utilizando y pudieran modificar el apetito o generar distintas dificultades para la alimentación, como por ejemplo constipación en el caso de los opioides o aumento del apetito con acetato de megestrol. Por último, en futuras investigaciones se podrían analizar los motivos por los cuales los médicos o licenciados en nutrición restringen determinados alimentos, como las frutas y verduras crudas, sin existir una evidencia científica clara al respecto.
Conclusiones
Esta investigación reafirma la importancia de la derivación temprana del paciente en CP al licenciado en nutrición, dadas las numerosas dificultades que existen para la ingesta de alimentos en estos pacientes. Los nutricionistas se encuentran capacitados para adaptar la alimentación a las necesidades de esta población, contribuyendo así al control de síntomas y a mejorar la calidad de vida.
Es de fundamental importancia la valoración individual de cada paciente para evitar realizar restricciones alimentarias innecesarias o, por el contrario, dar alimentos o suplementos nutricionales que no se adapten a los objetivos de los CP y puedan generar cansancio, rechazo y, en consecuencia, una peor adherencia a las recomendaciones.
Por otra parte, se deben tener en cuenta las numerosas creencias erróneas que traen, tanto los pacientes como sus familias, con relación a los alimentos y el cáncer. Se debe trabajar poco a poco en este aspecto si estas creencias causan ansiedad, angustia o restricciones innecesarias en la alimentación.
Por último, no debe olvidarse que en los CP el abordaje se realiza con una unidad de tratamiento, que está compuesta por el paciente y su familia. Las entrevistas familiares son fundamentales para una atención integral e intervenciones más efectivas.
1 Se considera plan de alimentación para inmunosuprimidos o neutropénicos a aquel que excluye frutas y verduras crudas, jugos exprimidos, frutas secas, yogur, quesos fermentados, embutidos, condimentos a granel y miel. No existe un consenso universal de definición para este plan de alimentación.
1. Pessini, L. et al. Nuevas perspectivas en cuidados paliativos. Acta Bioethica 2006; 12 (2): 231-242. [ Links ]
2. Sepúlveda, C. et al. Palliative care: the Word Health Organizations global perspective. J Pain Symptom Manage2002;24 (2): 91-6. [ Links ]
3. Guía de práctica clínica sobre cuidados paliativos. Ministerio de Sanidad y Consumo. Gobierno Vasco. Disponible en: http://www.guiasalud.es/GPC/GPC_428_Paliativos_Osteba_resum.pdf. (fecha de consulta: 18/12/2017). [ Links ]
4. Jacob, G. y col. Manual de cuidados paliativos para la atención primaria de salud. 1° edición. Ciudad Autónoma de Buenos Aires: Instituto Nacional del Cáncer, 2014. Disponible en: http://www.msal.gob.ar/images/stories/bes/graficos/0000000885cnt-2016-09-manual-cuidados-paliativos-para-la-atencion-primaria-salud.pdf (fecha de consulta: 18/12/2017). [ Links ]
5. Peña, M. et al. Dieta y cáncer. Soporte nutricional en el paciente oncológico. Disponible en: http://www.gt-plus.com/pdf-soporte/art-04.pdf (fecha de consulta: 19/12/2017). [ Links ]
6. Arends, J. et al. ESPEN expert group recommendations for action against cancer related malnutrition. Clinical Nutrition 2017; 36: 1187 – 1196.
7. Marín Caro, M. et al. Relación entre la intervención nutricional y la calidad de vida en el paciente con cáncer. Nutr Hosp. 2007;22(3): 337-350. [ Links ]
8. Bejarano, M. et al. Impacto del acompañamiento familiar sobre la ingestión de alimentos y el estado depresivo en pacientes con cáncer cervicouterino hospitalizadas. Nutr Hosp 2009;24(2): 182-186. [ Links ]
9. Hunsberger M. et al. Nursing care during hospitalization. J Pediatr Oncol Nurs 1989; 2: 929-991. [ Links ]
10. Wykes R. The nutritional and nursing benefits of social mealtiems. Nurs Times 1997; 93: 32-4. [ Links ]
11. Williams, R. et al. A comparison of calorie and protein intake in hospitalized pediatric oncology patients dining with a caregiver versus patients dining alone: a randomized, prospective clinical trial. J Pediatr Oncol Nurs 2004; 21: 223-32. [ Links ]
12. Wright, L. Eating together is important: using a dining room in an acute elderly medical ward increases energy intake. J Hum Nutr Diet 2006; 19: 23-6. [ Links ]
13. Mitos y creencias sobre la alimentación durante el tratamiento del cáncer. Comer durante el tratamiento del cáncer. Fundación Alicia. Instituto Catalán de Oncología.Disponible en:http://www.alicia.cat/uploads/document/Mitos%20y%20creencias%20sobre%20la%20alimentaci%C3%B3n%20durante%20el%20tratamiento.pdf (fecha de consulta: 14/2/2018). [ Links ]
14. Gómez Sancho, M. et al. Atención Médica al final de la vida: conceptos y definiciones. Grupo de trabajo "Atención médica al final de la vida". Organización Médica Colegial y Sociedad Española de Cuidados Paliativos. Disponible en: https://www.actasanitaria.com/wp-content/uploads/2015/10/documento-conceptos-atencionfinalvida-2015.pdf (fecha de consulta: 23/2/2019). [ Links ]
15. Redondo Rodón, B. et al. Evaluación de la sintomatología más frecuente en el paciente oncológico en fase terminal. Rev Cubana Oncol 1998; 14(2): 83-86. [ Links ]
16. Solano, J. et al. A comparison of symptomprevalence in faradvancedcancer, AIDS, heartdisease, chronicobstructivepulmonarydisease and renal disease. J Pain Symptom Manage 2006; 31(1): 58-69. [ Links ]
17. Suárez Pérez, A. Alimentación del paciente de cáncer en fase avanzada y terminal: consideraciones éticas y recomendaciones prácticas. Instituto Nacional de Oncología y Radiobiología. Disponible en: http://www.bvs.sld.cu/revistas/revistahm/numeros/2006/n17/pdf/hmc060206.pdf. (fecha de consulta: 13/2/2018). [ Links ]
18. Astudillo, W. Cuidados paliativos en enfermería. 2003. Sociedad Vasca de Cuidados Paliativos. San Sebastián. [ Links ]
19. Aguirre Bravo, A. et al. Fonoaudiología en los cuidados paliativos. Rev. Fac. Med. 2015; 63(2): 289-300. [ Links ]
20. Pérez Camargo, D. Allende Pérez, S. García, A. et al. Frecuencia de anorexiacaquexia y su asociación con síntomas gastrointestinales, en pacientes paliativos del Instituto Nacional de Cancerología, México. Nutr Hosp 2014; 30(4): 891-895. [ Links ]
21. Pérez Camargo, D. et al. Alimentación e hidratación en Medicina Paliativa. Gaceta Mexicana de Oncología 2013; 12(4): 267-275. [ Links ]
22. De Mille, D. et al. The effect of the neutropenic diet in the outpatient setting: a pilot study. Oncology nursing forum 2006; 33(2): 337-343. [ Links ]
23. Society of Critical Care Medicine (SCCM) and American Society for Parenteral and Enteral Nutrition (A.S.P.E.N.). Guidelines for the Provision and Assessment of Nutrition Support Therapy in the Adult Critically Ill Patient. 2016. [ Links ]
24. Arends J, et al., ESPEN guidelines on nutrition in cancer patients, Clinical Nutrition (2016). [ Links ]
25. van Dalen, E. Manka, A. Leclercq, E. Low bacterial diet versus control diet to prevent infection in cancer patients treated with chemotherapy causing episodes of neutropenia. Cochrane Database of Systematic Reviews 2016. [ Links ]
26. Freifeld, A. The neutropenic diet reviewed: moving towards a safe food handling approach. Cancer network, 2012. [ Links ]
27. Foster, M. Reevaluating the neutropenic diet: time to change. Clin J Oncol Nurs. 2014; 18 (2): 239-41. [ Links ]
28. Garófalo, A. Neutropenic diet and quality of food: a critical analysis. Rev Bras Hematol Hemoter. 2013; 35 (2): 79-80. [ Links ]
29. Acreman, S. Nutrition in palliativecare. British Journal of Community Nursing 2016; 14 (10). [ Links ]














