Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista de nefrologia, dialisis y trasplante
versión On-line ISSN 2346-8548
Rev. nefrol. dial. transpl. vol.34 no.1 Ciudad Autónoma de Buenos Aires mar. 2014
REVISIÓN
Síndrome urémico hemolítico
Hemolytic uremic syndrome
Marta Lidia Monteverde
Servicio de Nefrología, Hospital Juan P. Garrahan, Buenos Aires
Nefrología, Diálisis y Trasplante 2014; 34 (1) Pág. 27- 41
DEFINICIÓN DE SÍNDROME URÉMICO HEMOLÍTICO (SUH)
El síndrome urémico hemolítico (SUH) es una entidad clínica y anatomo-patológica caracterizada por presentación aguda de daño renal, anemia hemolítica microangiopática y trombocitopenia, que puede afectar otros parénquimas como intestino, sistema nervioso central, páncreas, corazón e hígado 1,2.
TIPOS DE SUH
En el lenguaje médico común el nombre de SUH diarrea positivo (SUH d+) o SUH típico describe la forma más frecuente de SUH en niños debido al daño provocado por la toxina de Shiga (TxS) 1,2 y sus variantes, producida por la bacteria Escherichia Coli, principalmente la cepa 0157:H7 o Shigella. Como contraposición, la denominación de SUH atípico (SUHa) ha sido utilizada para describir cualquier SUH no debido a TxS. Otra denominación para el SUHa ha sido SUH diarrea negativo (SUH d-) debido a la ausencia de diarrea sanguinolenta previa, característica del SUHd+. Sin embargo, se han descripto pacientes con SUHa con pródromo de gastroenteritis 3- 4. Por otro lado, se han encontrado SUH típico en niños por E.Coli productora de TxS luego de infecciones que no son colitis, como la infección urinaria 5.
SUH TÍPICO
SUH diarrea positivo (SUH d+) o SUH típico comprende el 90% de los casos de SHU en niños. Como ya mencionamos es debido al daño producido por la toxina de Shiga (TxS) 1,2 y sus variantes, producida por la bacteria Escherichia Coli, principalmente la cepa 0157:H7 o Shigella.
Diagnóstico clínico
El diagnóstico de SUH típico se hace en base a la tríada de:
1. Anemia hemolítica microangiopática (hemoglobina < 10 g/dl, con eritrocitos fragmentados- esquistocitos-) de origen no inmune (Prueba de Coombs Directa negativa- excepto falsos positivos en SUH por S Pneumoniae, ver luego en Diagnósticos Diferenciales).
2. Plaquetopenia (plaquetas < 150.00 0/ mm3) aislada, debido a injuria endotelial.
3. Deterioro de la función renal (creatinina en suero mayor que el límite normal para edad). La severidad del compromiso renal varía desde la presencia de microhematuria y proteinuria hasta el fallo renal severo con oligoanuria.
Niveles elevados en suero de la enzima lácticodeshidrogenasa y haptoglobina descendida confirman la hemólisis intravascular.
Se denomina Escherichia Coli entero-hemorrágica (ECEH) a aquella con capacidad de provocar diarrea con sangre en humanos, con o sin SUH. La ECEH tiene varios factores de virulencia, pero el más importante es la TxS, (codificada por un bacteriófago), toxina responsable de daño al endotelio vascular (colitis hemorrágica), y los efectos sistémicos de la infección, como el SUH. La toxina de Shiga tiene dos subunidades: A y B. En el órgano blanco afectado la subunidad B reconoce y se une a receptores glicolípdos en la superficie de la célula. En humanos este receptor es la globotriosilceramida (GB3), altamente expresada en células tubulares de riñón, cerebro, intestino y endotelio. Luego de su unión a la superficie, por endocitosis penetra a la célula, es transportada al aparato de Golgi y luego al retículo endoplásmico, donde inactiva a la subunidad 60S de los ribosomas eucariotas, con disrupción del ARN ribosomal e inhibición de la síntesis proteica 6. La EHEC no tiene propiedades entero invasivas, y los pacientes afectados no desarrollan septicemia.
Los términos TxS y verotoxina son equivalentes, aunque el primero se utiliza con más frecuencia en la actualidad. Indica la relación con la familia de toxinas similares a la exotoxina de la bacteria Shigella disenteriae tipo I 7,8. El término verotoxina refiere a la acción citopatogénca de la toxina sobre las células Vero en cultivos.
La infección a ECEH no siempre se confirma en un niño con SUH típico, dado que su excreción por las heces puede ser transitoria.
Diagnóstico bacteriológico
Se utilizan tres criterios diagnósticos para establecer la asociación entre enfermedad e infección por TxS 9.
I.Aislamiento y caracterización del patógeno en materia fecal
II. Detección de TxS libre en materia fecal o hisopado anal (de no tener deposiciones) 10.
III. detección de anticuerpos anti-TxS en suero utilizando antisueros de E.Coli 11.
Cuadro clínico
El diagnóstico de SUH en niños en la práctica clínica diaria se realiza en base a los hallazgos clínicos y de laboratorio previamente descriptos: pródromo de gastroenteritis, (diarrea sanguinolenta en los dos tercios de los casos, como consecuencia del daño local en los vasos del colon producido por la TxS liberada), seguido por la tríada de anemia hemolítica microangiopática, trombocitopenia y fallo renal agudo, de instalación brusca en un paciente previamente sano. Es una complicación presente en el 10% de las infecciones por ECEH. Comienza 4 días luego del comienzo de la diarrea (rango: 1-10 días), cuando ésta comienza a mejorar (Figura 1). Poco frecuente en menores de 6 meses y niños mayores, la edad pico de presentación es entre 1 y 5 años. El diagnóstico de SUH por TXs no debe basarse en los resultados del cultivo microbiano, aunque un resultado positivo avala el diagnóstico. En Argentina se confirman el 60% de los casos 12, 13.
La colitis por TxS puede causar hemorragia e infarto de todas las capas del intestino.

Figura 1. Progresión de la infección a e.coli o157:h7
Son emergencias quirúrgicas la dilatación tóxica del colon, la perforación y la hemorragia masiva, a sospechar éstas en un niño con shock e hipoperfusión.
La palidez y oliguria preceden el comienzo clínico del SUH. Algunos pacientes se muestran deshidratados e hipovolémicos, otros hipervolémicos. La hipertensión de inicio no es frecuente.
El compromiso neurológico severo (convulsiones, coma) es una complicación extrarrenal que se asocia con severidad de la enfermedad renal 14.
Diagnósticos diferenciales
1- En el período prodrómico:
• Gastroenteritis, apendicitis o colitis ulcerosa. La diarrea y el dolor abdominal pueden imitar a estas entidades que no cursan con anemia hemolítica, plaquetopenia ni daño renal.
2- En el período de enfermedad:
• Infecciones enterales:
Como las causadas por Salmonella, Campylobacter, Yersinia, Entamoeba histolítica y Clostridium difficile, con dolor abdominal severo, diarrea sanguinolenta y leucocitosis. En ellas el paciente puede presentar elevación de urea y creatinina en sangre, típicamente debido a depleción de volumen, y no a enfermedad renal intrínseca. La combinación de diarrea severa y fallo renal secundario a depleción de volumen (pre renal en la gran mayoría de los casos) puede ser confundido con el SUH. Estos hallazgos, en ausencia de anemia hemolítica y trombocitopenia distinguen estas infecciones enterales del SUH.
•SUH típico secundario a Shigella dysenteriae tipo 1:
Tiene similar patogénesis al SUH por ECEH, pero la enfermedad es más severa, con mayor mortalidad en etapa aguda (15%), y mayor prevalencia de daño renal crónico (40%). La shigella puede ser enteroinvasiva, mientras que la ECEH típicamente no. Se recomienda tratamiento antibiótico precoz 15.
•SUH típico secundario a Citrobacter freundii
16 Observada con menor frecuencia. Sólo diferenciable del SUH por ECEH a través del aislamiento microbiológico del germen.
• Púrpura de Schönlein Henoch
El dolor abdominal y la diarrea pueden imitar a esta enfermedad, que no cursa con anemia microangiopática ni plaquetopenia. El rash y las artralgias, característicos de la púrpura de Schönlein- Henoch también ayudan a diferenciar a esta entidad del SUH.
• Coagulación intravascular diseminada( CID) Es un síndrome adquirido caracterizado por hemorragia y trombosis microvascular.
Las causas más frecuentes son en el lactante y niño mayor la sepsis, el trauma severo y la enfermedad neoplásica, y en el neonato la asfixia, desórdenes que de forma similar al SUH dañan al endotelio vascular, cursando con anemia hemolítica microangiopática, pero a diferencia de éste activan la cascada de coagulación con producción y depósito de fibrina intravascular y consumo de factores de coagulación y plaquetas, fibrinólisis secundaria, sangrado y trombosis. En el SUH los niveles de los factores de coagulación son normales, y tanto el Tiempo de Quick como el KPTT normales o ligeramente prolongados.
Son diagnósticos de CID: A) Consumo de factores de coagulación y plaquetas: Tiempo de Quick prolongado, KPTT prolongado, y la trombocitopenia; B) Aumento en la formación de fibrina y aumento en la fibrinólisis con fibrinógeno habitualmente disminuido por consumo en la formación de fibrina; c) Anemia hemolítica microangiopática; D) Productos de degradación de fibrina (PDFs), presentes en el 85% de los pacientes con CID; E) Presencia de Dímero D.
• Vasculitis
Si bien la combinación de anemia hemolítica, trombocitopenia y fallo renal puede estar presente en niños con vasculitis sistémicas, este grupo de enfermedades tienen otros síntomas acompañantes, como artralgias y rash y síndrome febril.
Tratamiento
Tiene criterio de Internación todo paciente con sospecha de SUH, típico (con pródromo gastrointestinal) o atípico.
1- Aporte hídrico:
Valorar al ingreso el estado de hidratación del paciente afectado 17-18. Examen Físico y Control de Signos Vitales: Peso- Tensión arterial- Frecuencia Cardíaca y Frecuencia Respiratoria.
Desde el punto de vista clínico, se diagnostica un déficit ≥ al 5% cuando el niño presenta al menos uno de los siguientes: mucosa oral seca, ausencia de lágrimas, ojos hundidos, disminución de la turgencia de la piel, y disminución de la perfusión capilar periférica (relleno capilar > 2 seg) 17, 18.
La precoz expansión de volumen en la fase deinicio de la enfermedad puede disminuir la frecuencia de fallo renal oligoanúrico en pacientes con SUH 19-21.
Pareciera ser que la nefroprotección observada por la expansión de volumen en la fase prodrómica del SUH es menos efectiva para evitar la necesidad de diálisis luego que la enfermedad se ha establecido 19-21. El objetivo es evitar la restricción prematura de líquidos, teniendo en cuenta que un aumento en el peso no necesariamente es sinónimo de sobrecarga de volumen intravascular. El edema por hipoalbuminemia y también por aumento de la permeabilidad vascular también puede ocurrir. Se debe indicar restricción hídrica ante la presencia de hipertensión arterial o sobrecarga de volumen. (Pérdidas Insensibles: 0-10 kg de peso: 1 ml/kg/ hora, 11-20 kg: 0.75 ml/ kg/ hora, > 20 kg: 0.5 ml/kg/hora). De tener tolerancia a la vía oral se puede comenzar aporte enteral en el paciente normohidratado. En los lactantes se puede comenzar con leche sin lactosa (LK o similar) por sonda nasogástrica de ser necesario.
2- Manejo de electrolitos:
Son frecuentes la hiponatremia, la hiperkalemia, la hiperfosfatemia y la acidosis metabólica. Su tratamiento es similar al indicado en otras causas de injuria renal aguda 22.
Con respecto al metabolismo fosfocálcico, dado que el 65% del fósforo de la dieta se excreta por el riñón, la hiperfosfatemia es frecuente en niños con SUH e injuria renal aguda.El valor de fósforo sérico a alcanzar es de 4 a 6 mg/dl en niños de 1 a 12 años y de 3.5 a 5.5 mg/dl en adolescentes 23. Se recomienda restricción del fósforo en la dieta (restricción proteica) e indicación quelantes del fósforo V.O para disminuir su absorción intestinal
3- Manejo de la acidosis:
Resulta de una inadecuada excreción de iones hidrógeno y amonio, y también de un aumento en su producción debido a comorbilidades acompañantes como el shock y/o la hipoperfusión tisular. El aumento de la frecuencia respiratoria provee cierta corrección de la acidosis.
Suplementar bicarbonato de sodio (BicNa) con pH arterial â¤7.20 y/o bicarbonato plasmático ⤠14 mEq/l. Tener en cuenta que la corrección del déficit de bicarbonato utilizando 0,6l/kg como espacio de distribución de bicarbonato puede en niños no ser confiable, dado que éste puede variar del 50 a 100% del peso corporal. En acidosis, eprincipal buffer es el compartimiento intracelular. El aporte de bicarbonato de Na puede aumentar el volumen intravascular, disminuir el calcio iónico, con mayor probabilidad de tetania y convulsiones por hipocalcemia, y aumentar la natremia y la osmolaridad plasmática.
La acidosis metabólica, con hipervolemia y/o hipernatremia son indicaciones de diálisis.
4- Corrección de la anemia:
Se debe corregir la anemia sintomática (Hb < 7g/ dl) con glóbulos rojos filtrados a fin de evitar sobrecarga de volumen, a 15 ml/kg, o a 7.5 ml/kg según lo permita la hemodinamia del paciente 24. Si el paciente requiriese diálisis, indicar la transfusión durante la diálisis para minimizar riesgo de hipervolemia e hiperkalemia.
5- Trombocitopenia:
La transfusión de plaquetas como medida profiláctica no está indicada, dada la fisiopatología de la plaquetopenia 24. Se indica infusión de plaquetas en el paciente con plaquetopenia que requiera un procedimiento invasivo (⤠40.000/mm3) 24. Es posible que la adición de plaquetas en la microcirculación pueda exacerbar la formación de micro trombos y empeorar la enfermedad 25,26. En dos estudios retrospectivos no se observó sangrado relacionado con la realización de procedimientos invasivos, como la colocación de una vía central o una cánula para diálisis peritoneal, tanto en niños que recibieron infusión de plaquetas como en aquellos que no las recibieron 27, 28. La indicación de infusión de plaquetas en estos niños no es frecuente en la práctica diaria.
6- Nutrición:
Los niños con SUH e injuria renal aguda presentanaumento de su catabolismo, con mayor riesgo de desnutrición 29. En lactantes, la meta calórica no debe ser menor a 120 cal/kg, y 1300 a 1600 cal/ día en niños mayores, administrando un aporte proteico no menor de las recomendaciones dietéticas (RDA) para edad con por lo menos el 70% del mismo con proteínas de alto valor biológico. Restringir también el aporte de sodio, potasio y fósforo. Utilizar de preferencia la vía oral, de ser necesario por sonda nasogástrica (SNG). La leche maternizada enriquecida con polimerosa y aceite o triglicéridos de cadena mediana (TCM) es una alternativa a considerar. Evitar restricción de la ingesta proteica con el objeto de prevenir o retrasar el inicio de la diálisis.
7- Manejo de la hipertensión arterial:
Se define como una TAS y/o TAD > Pc 95 para sexo, edad y talla en 3 o más registros.
Generalmente secundaria a sobrecarga de volumen 30. El grado de hipertensión, la clínica acompañante y la respuesta a diuréticos determinarán la elección del tratamiento.
Se sugiere la indicación de bloqueantes cálcicos como tratamiento inicial: Nifedipina o Amlodipina. No se deben utilizar inhibidores de enzima de conversión (Enalapril), dado el riesgo de reducción de la perfusión renal y agravamiento de la injuria renal aguda.
8- Tratamiento de reemplazo de la función renal:
La elección de la terapia dialítica de reemplazo depende de diferentes circunstancias clínicas: localización del paciente y disponibilidad y/o experiencia dialítica disponible. La Diálisis Peritoneal (DP) es la terapia más utilizada en el tratamiento del paciente con SUH y fallo renal "aislado", sin compromiso de otros órganos o sistemas. Ésta puede ser realizada en forma manual intermitente o en forma automatizada (con cicladora). La hemodiálisis (HD) y las terapias de reemplazo continuo (hemodiafiltración-HDF) son cada vez son más indicadas en las UCI. Sus indicaciones son 22.
• Alteración del sensorio, independientemente de la concentración de urea y/o creatinina en sangre.
• Sobrecarga de volumen con manifestaciones clínicas: Edema agudo de pulmón y/o Insuficiencia Cardíaca y/o hipertensión arterial severa que no responden al tratamiento médico.
• Anomalías hidroelectrolíticas: hiperkalemia (considerar diálisis con K>7 mEq-l)- hipo/ hipernatremia, y acidosis refractarias.
• Necesidad de aporte nutricional en un niño con oligoanuria.
• Aumento progresivo de los niveles de urea (>160-200 mg/dl) en una situación en que la recuperación de la función renal no es esperable. Los lactantes tienen menor masa muscular por lo que requieren iniciar una terapia de reemplazo con valores más bajos de urea y creatinina.
Es una enfermedad de notificación obligatoria, inmediata e individualizada al Ministerio de (Ministerio de Salud: Ley Nº15.465/60 y Resolución Nº 346/00). En la internación el paciente con SUH debe estar aislado para evitar diseminar diseminar la ECEH 31, 32. Se sugiere no indicar medicaciones antiperistálticas (anticolinérgicos o similares), dado que aumentan la probabilidad de complicaciones sistémicas 33. Si bien un meta análisis y una revisión sistemática muestran que la utilización de antibióticos no aumentan el riesgo ni tienen tampoco acción protectora en el desarrollo del SUH 34,35 otro estudio ha mostrado un riesgo 17.3 veces mayor en niños menores de 10 años tratados con trimetroprima- sulfametoxazol o un antibiótico beta-lactámico para desarrollar SUH comparados con los no tratados 36. Dado que el tratamiento ATB no altera el curso de la diarrea aguda, es conveniente suspender los mismos si se utilizaron previamente a los resultados microbiológicos. No indicarlos en niños < de 10 años si existe sospecha de ECEH y/o SUH. (Evidencia Grado IB). Otra intervención como tratamiento, no disponible en nuestro medio y con efectividad no demostrada para disminuir la severidad del SUH es la neutralización de la toxina de Shiga, utilizando fijadores de la toxina administrados vía oral que reducen la absorción de toxina de la luz intestinal 37.
Factores pronósticos en la fase aguda
Diferentes autores han descripto asociación entre una mayor gravedad de la enfermedad en período agudo y peor pronóstico a largo plazo incluyendo:
a) Afectación severa del Sistema Nervioso Central: mayor mortalidad en período agudo e insuficiencia renal crónica 38,39.
b) Días de anuria: mayor probabilidad de secuela renal alejada: 1 a 10 días: (OR: 7.66), ≥11 días: (OR = 27.56) 38-39.
c) Colitis hemorrágica: Son síntomas clínicos el dolor y distensión abdominal, con proctorragia, como manifestación de afectación isquémica del colon 38, 40-42. Se asocia a mayor mortalidad e insuficiencia renal en período agudo
d) Leucocitosis: Recuento de glóbulos blancos >20.000/mm3 con neutrofilia al inicio de la enfermedad 38-40, 42 No se ha encontrado relación entre la severidad de la anemia y/o la trombocitopenia y el grado de deterioro de la función renal 38-40.
SUH ATÍPICO
Es un grupo heterogéneo de desórdenes responsable del 10% de los casos en niños, que cursan con SUH no debido a TxS. Incluyen:
• SUH atípico secundario
Las causas más frecuentes son infecciones por Streptococo pneumoniae, por el virus de la inmunodeficiencia humana, y por virus N1H1. Otros agentes, descriptos en pacientes con trasplantes post trasplante, son el citomegalovirus (CMV) 44 y el virus parvo B19 45, 46. Con mucho menor frecuencia se lo describe asociado con drogas inmunosupresoras: ciclosporina, tacrolimus 47, sirolimus 48, agentes quimioterápicos: mitomicina C, bleomicina 49, o cisplatino, otras drogas como la quinina 50 y anticonceptivos orales 49, clopidogrel 51 y las radiaciones ionizantes 52. También en trasplante de médula ósea, pareciendo estar relacionado a radioterapia o a infecciones luego del trasplante 53, 54.
Otras condiciones asociadas son la hipertensión arterial maligna 55, enfermedades sistémicas (lupus 56, esclerodermia 57, síndrome antifosfolipídico 58). Un raro defecto en el metabolismo de la cobalamina o vitamina B12, generalmente debido a una mutación homocigota en el gen de la enzima metilenetetrahidrofolato reductasa, puede manifestarse con SUH en neonatos y lactantes menores a 6 meses 59. Dicha enzima convierte el ácido metil-malónico en succinil-Coa. Los niños afectados tienen acidemia metilmalónica con homocistinuria 60. El pronóstico de dicha enfermedad se relaciona a la precocidad del tratamiento sustitutivo 61. El hallazgo de homocisteína y metilmalonato elevados en orina sugiere el diagnóstico. La confirmación del defecto se realiza por investigación genética de mutaciones en el gen responsable del defecto, en el cromosoma 1p34.
• SUH en sepsis a neumococo
Es una forma de SUH que ocurre como complicación de una infección a Streptococo Pneumoniae 62,63. Es la forma más frecuente de SUH atípico. Descripta en lactantes con enfermedad neumocóccica invasiva (neumonía grave, meningitis o bacteriemia), la morbilidad y mortalidad de esta forma de SUH es mayor que la del SUH por ECEH. 64, 65
Aunque no se ha demostrado in vivo, su patogénesis ha sido atribuida a la acción de la neuraminidasa A, enzima que secreta el neumococo y remueve el ácido siálico del glicocálix de la célula huésped 66. El clivaje del ácido siálico expone a un antígeno oculto, llamado antígeno de Thomsen- Friedenreich (TF) de plaquetas, endotelio y glomérulo glomérulo. Un hallazgo de laboratorio es la anemia hemolítica Coombs positiva. Ésta se explica por la presencia de anticuerpos IGM contra el antígeno de TF presente en la mayoría de los seres humanos luego de los 3 meses de edad, probablemente generada luego de la exposición a flora intestinal que posea antígenos similares al de TF 67, 68.
Dado que los anticuerpos contra el antígeno de TF son importantes en la patogénesis de la enfermedad, siempre indicar transfusiones de glóbulos rojos leucorreducidas 69 .
• SUH e infección por HIV
En el Hospital JP Garrahan, el SUH típico fue la patología renal más frecuentemente descripta en niños con enfermedad por HIV atendidos entre los años 1999 al 2006 70.
Se ha descripto también SUH atípico en pacientes con infección por el virus de la inmunodeficiencia adquirida (HIV), aunque su incidencia en la era post- HAART parece ser menor 71, 72. La mayoría de los pacientes afectados progresan a la insuficiencia renal.
• SUH y deficiencia de la proteasa de clivajedel factor de Von Willebrand
El factor de Von Willebrand (VWF) es una glicoproteína multimérica sintetizada por el endotelio y almacenada en los cuerpos de Weibel-Paladeque de las plaquetas. Interviene en la adhesión y agregación plaquetaria normal y transporta al factor VIII de coagulación. Es catabolizado por el ADAMTS 13 (A Disintegrin-like And Metalloprotease with ThromboSpondin type 1 repeats), proteína, desintegrina y metaloproteasa sintetizada por el higado que cliva al VWF y transforma multímeros en formas más pequeñas, disminuyendo su actividad 73.
La deficiencia de ADAMTS 13 puede ser heredada en forma autosómica recesiva o heterocigota compuesta (Sindrome de Upshaw-Schulman), o adquirida por autoanticuerpos circulantes (IGG, y en forma predominante IGG4) que inhiben la actividad de la proteasa o aumentan su clearance 74-78. La afectación del sistema nervioso central (SNC) es frecuente. Una deficiencia severa se define como la actividad de proteasa menor al 5-10% 80, 81.
La plasmaféresis (PF) diaria, y en caso de no poder ser ésta realizada el aporte de plasma fresco hasta la normalización del recuento plaquetario constituyen el tratamiento de la deficiencia de ADAMTS 13 82. Para las formas adquiridas, el anticuerpo monoclonal anti-CD20 monoclonal Rituximab ha sido utilizado en pacientes con respuesta subóptima al tratamiento estándar 83.
• SUH atípico primario, asociado a anomalías del complemento
Esta enfermedad es consecuencia de una disregulación de la vía alterna en el sistema del complemento 84, 85. El sistema del complemento es un sistema de defensa antiquísimo, parte de la inmunidad innata, la cual no cambia durante la vida del individuo. Sus componentes, propiamente dichos se nombran con la letra C y un número: C1, C2, C3, C4, C5, C6, C7, C8, y C9. Su función es la vigilancia del espacio intravascular: opsoniza y lisa microorganismos, neutraliza virus y elimina complejos inmunes. Promueve también una respuesta inflamatoria local que instruye e influencia los mecanismos de inmunidad adaptativa. Está constituido por proteínas plasmáticas, sintetizadas en su mayoría por el hígado, que circulan como precursores inactivos. Cuando es estimulado, diferentes proteasas clivan proteínas específicas que liberan citoquinas. Se inicia y amplifica una cascada, cuyo resultado final es la activación del complejo de ataque de membrana y la lisis del microbio. El sistema del complemento puede ser activado por tres vías diferentes: la vía clásica (por unión de complejos inmunes), la vía de la lectina (unión de microorganismos) y la vía alterna (continuamente activada), la cual genera C3b, que se une indiscriminadamente tanto a patógenos como a células del huésped. En una superficie ajena al huésped, por ejemplo una bacteria, el C3b se une al CFB, luego clivado por el factor D para formar C3 convertasa, C3bBb, la cual favorece el clivaje exponencial de C3b, la formación de C5 convertasa y el complejo lítico de ataque de membrana. El depósito de C3b marca al tejido para su destrucción. En condiciones de normalidad las células del huesped están protegidas de la formación de C3 convertasa en su superficie por proteínas regulatorias del complemento solubles y asociadas a la membrana. Este grupo incluye: Factor H, proteína cofactora de membrana (MCP o CD46) y factor I. De esta manera, la generación de C3b se mantiene a un nivel muy bajo, y cuando se activa el complemento, el depósito de C3b y su acumulación posterior se limitan a la superficie de patógenos o las estructuras responsables de su activación 86,8. (Figura 2).

Figura 2. Sistema del complemento.
Debido a su capacidad proinflamatoria y de destrucción celular, es necesario una regulación precisa y estricta de su funcionamiento, para no dañar así tejido sano normal. En condiciones patológicas, la activación del complemento contribuye al daño celular y tisular 88-89.
Mutaciones en los genes de 4 proteínas regulatorias de la vía alterna del complemento con la consecuente excesiva activación del mismo y daño endotelial: Factor H (CFH), factor I (CFI), cofactor proteico de membrana (MCP o CD46), y trombomodulina (THBD) y de 2 proteínas de C3 convertasa: C3 y factor B, tienen un rol importante en la patogénesis del SUHa. Se calcula que más del 50% de los casos de SUHa resultan de mutaciones en estos genes 90, 91. También se han reportado mutaciones combinadas: asociación de mutación de CFH y deficiencia de ADAMTS13, y de CFH, MCP y factor I, por ejemplo 92. Sin embargo, en el 30% de los pacientes con SUHa aún no se han encontrado anomalías genéticas. Puede ser familiar (20%) o esporádico (80%) 93.
La alteración descripta con mayor frecuencia en promedio en el 25% de los casos, es en el factor H, proteína más importante en la regulación de la vía alterna del complemento 94,95. El CFH compite con el factor B por la unión a C3b, dificultando la generación de C3 convertasa, limitando de este modo la lisis de la célula blanco. También puede actuar como cofactor del factor I, causando proteólisis de C3b y generando C3B inactivo (iC3b). La mutación homocigota cursa con valores bajos de factor H, C3 factor B and CH50. La mayoríade las mutaciones son heterocigotas, con valores normales o disminuidos de FH y C3, lo cual afirma que niveles normales de C3, en pacientes con SUHa no reflejan la activación del complemento en la superficie endotelial 96.
Se han descripto más de 100 mutaciones en el CFH siendo el 75% de las mismas heterocigotas, deficiencias cuantitativas (mutaciones tipo I) y cualitativas (mutaciones tipo II), así como también anticuerpos anti CFH 97. El 70% de los pacientes afectados tiene comienzo clínico de su enfermedad antes de los 12 años de edad, evolucionando en un 70% de ellos a la insuficiencia renal crónica o muerte. La enfermedad es familiar en el 20% de los pacientes diagnosticados, con transmisión autosómica recesiva o dominante, pero con penetrancia en la mitad, por lo que es difícil el consejo genético 98, 99.
Presentación clínica
Sospecharlo siempre en neonatos y niños menores de 6 meses (dada la baja frecuencia de SUH por TxS en menores de 6 meses, en nuestro país menores de 3 meses 38) con signos clínicos y de laboratorio de SUH (anemia hemolítica microangiopática, plaquetopenia y deterioro de función renal) y ausencia de pródromo gastrointestinal, aunque puede tener debut clínico a cualquier edad, desde el nacimiento a la adultez (Figura 3)

Figura 3. Sindrome Urémico Hemolítico: Algorritmo Diagnóstico
Son característicos, aunque no siempre presentes:
• Ausencia de pródromo gastrointestinal.
• Comienzo insidioso, aunque brusco en las formas post infecciosas.
• Evento desencadenante: Infección de vía aérea superior hasta en el 80% de los pacientes, diarrea en un 25% 100. En mujeres: el embarazo101.
• Ausencia de estacionalidad durante el año.
• Evolución prolongada previa al desarrollo de insuficiencia renal.
• Hipertensión arterial severa.
• Evolución con recaídas.
• Fallo renal progresivo y permanente.
• Afectación familiar.
Distintas anomalías del complemento se asocian a determinadas características clínicas, que se describen en la Tabla 1
Tabla 1. Características clínicas y de laboratorio de pacientes con SUHa y anomalías del complemento102
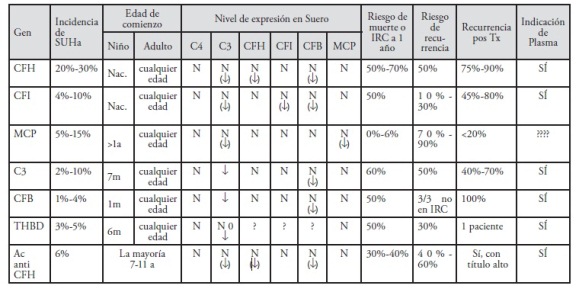
Diagnóstico de SUHa
Excepto para el estudio de la expresión de MCP en leucocitos de sangre periférica, las muestras de sangre siempre deben ser obtenidas antes de la infusión de plasma o de plasmaféresis.
Estudios iniciales:
• CH50: Complemento hemolítico 50 que evalúa la vía clásica del complemento El CH50 investiga capacidad del suero del paciente de lisar glóbulos rojos de oveja sensibilizados con IGM de conejo. Se requieren todos los nueve componentes de la vía clásica del complemento (C1 a C9) para tener un valor normal. Es un método útil para detectar un defecto de uno o más componentes por activación de esta vía.
• C3: Factor C3 del complemento.
• C4: Factor
• Factor H- Factor I- Factor B- Expresión de MCP en leucocitos por radioinmunodifusión o FACS. No disponibles en el laboratorio de rutina en nuestro medio. El valor normal de cada proteína es determinado en cada laboratorio. No hay estándares internacionales.
Interpretación de resultados:
Niveles disminuidos de C4 y C3, con Factor B normal indican activación del complemento por la vía clásica. Cuando el complemento se activa por vía alterna, el valor de C4 es normal, mientras que el C3 y Factor B se encuentran disminuidos. La activación de ambas vías se asocia a C4, C3 y Factor B disminuidos.
Excepto para determinar C3, C4 y CH50, la investigación del sistema de complemento requiere de laboratorios especializados. Una vez detectada la mutación se requiere análisis genético.
SUHa: Tratamiento
• Tratamiento de soporte
1. • Todo paciente con SUHa debe ser derivado a un centro de tratamiento que cuente con Unidad de Nefrología Pediátrica y de Cuidados Intensivos, para tratamiento adecuado de la injuria renal aguda, la hipertensión arterial, la realización de diálisis, aporte de plasma o plasmaféresis (PF).
2. • Al igual que el SUH por TxS, la infusión de plaquetas sólo está indicada en caso de sangrado activo (excepcional) o cuando esté indicado realizar un procedimiento quirúrgico en un pacientes con recuento de plaquetas < 40 000/ mm 3), dado que puede ésta puede empeorar la microangiopatía trombótica.
3. • Aunque la mejor opción dialítica en lactantes y niños pequeños es la diálisis peritoneal, considerar colocación de acceso venoso central para realizar hemodiálisis en niños mayores /o tratamiento con plasma (ver tratamiento específico).
4. • Terapia con plasma
Hasta el año 2010 el tratamiento con plasma ha sido la primera opción de tratamiento, basada más en opinión de expertos que en ensayos clínicos y sin estudios prospectivos controlados 103-107. El plasma fresco congelado (PFC) aporta cantidades normales de CFH, CFI, CFB, C3 y anticuerpos anti CFH. La plasmaferesis (PF) remueve CFH, CFI, CFB, C3, anticuerpos anti CFH y otros desencadenantes de disfunción endotelial y agregación plaquetaria. Evita sobrecarga de volumen, hiperproteinemia secundaria al aporte de plasma y, con la restitución con plasma fresco aporta proteínas funcionalmente normales. Dado que los resultados de los estudios del complemento y ADAMTS 13 no se disponen al momento que el niño presenta síntomas de SUHa, se recomienda comenzar empíricamente con PLASMAFÉRESIS, con intercambio de 1 ½ volumen de plasma por sesión, y, en caso de no poder ser ésta realizada aporte de PFC, 10-20 ml/kg dentro de las 24 horas de su sospecha diagnóstica 103-1. Se indica el monitoreo cuidadoso de la hemodinamia del paciente (Frecuencia cardíaca- Frecuencia respiratoria- Tensión Arterial) evitando la sobrecarga de volumen y la hipertensión arterial. Dicho tratamiento debe ser realizado en forma diaria hasta la normalización del recuento de plaquetas, LDH, haptoglobina y Hb y mejoría de la función renal. El mismo se espacia a cinco y luego tres veces a la semana durante dos semanas cada intervalo, adecuando luego la frecuencia a la evolución clínica y déficit de factor. La mutación aislada de MCP permite suspender el tratamiento con plasma. En caso de infecciones, desencadenante frecuente de recaídas se recomienda un estricto control clínico y de laboratorio para diagnosticar y tratar la misma en forma precoz.
5. • Tratamiento con inhibidores del complemento: Eculizumab.
Eculizumab (Soliris) es un anticuerpo monoclonal humanizado (IgG2/4κ) producido a partir de células de mieloma murino mediante tecnología de ADN recombinante.Actúa inhibiendo al complemento, uniéndose a la proteína C5 inhibiendo su clivaje a C5a y C5b, evitando la generación del complejo de ataque de membrana C5b-9 108 . Su utilización para el tratamiento del SUHa en nuestro país ha sido autorizada por el ANMAT en diciembre del 2012 109, en Europa por la Agencia Europea de Medicamentos (EMA) en el año 2009, y en los EE.UU. por la Food and Drug Administración (FDA) a fines del año 2011 110. En Argentina se la considera como una tecnología sanitaria emergente para el tratamiento del SUHa 109. Dado que existe mayor riesgo de infección a Neisseria meningitides por el bloqueo de la vía terminal del complemento por esta droga, es obligatorio vacunar al paciente previo al tratamiento 110, 111. En una revisión sistemática sobre la eficacia y seguridad de la utilización de eculizumab en pacientes con SUHa de reciente publicación, el 84% de los pacientes que participaron en estudios prospectivos, bajo tratamiento con eculizumab no padecían microangiopatía trombótica (recuento de plaquetas estable, no PF ni PFC, ni diálisis) a 114 semanas de tratamiento. No se registraron muertes ni episodios de septicemia a meningococo, concluyendo que el eculizimab es clínicamente efectivo para el tratamiento del SUHa 112.
1- Gianantonio C, Mendilaharzu F, Vitacco M, Rutty A. The hemolytic-uremic syndrome. J Pediatr 1964; 6-4: 478-91. [ Links ]
2- Noris M, Remuzzi G. Hemolytic uremic syndrome. J Am Soc Nephrol 2005; 16: 1035. [ Links ]
3- Kaplan BS, Meyers KE, Schulman SL. The pathogenesis and treatment of hemolytic uremic syndrome. J Am Soc Nephrol 1998; 9: 1126-33. [ Links ]
4- Noris M, Caprioli J, Bresin E et al. Relative role of genetic complement abnormalities in sporadic and familial aHUS and their impact on clinical phenotype. Clin J Am Soc Nephrol 2010; 5: 1844-59. [ Links ]
5- Hogan MC, Gloor JM, Uhl JR et al. Two cases of non-O157:H7 Escherichia coli hemolytic uremic syndrome caused by urinary tract infection. Am J Kidney Dis 2001; 38: E22. [ Links ]
6- Sandvig K. Shiga toxins. Toxicon 2001; 39: 1629-35. [ Links ]
7- Houdouin V, Doit C, Mariani P, et al. A pediatric cluster of Shigella dysenteriae serotype 1 diarrhea with hemolytic uremic syndrome in 2 families from France. Clin Infect Dis 2004; 38: e96. [ Links ]
8- Bhimma R, Rollins NC, Coovadia HM, Adhikari M. Post-dysenteric hemolytic uremic syndrome in children during an epidemic of Shigella dysentery in Kwazulu, Natal. Pediatr Nephrol 1997; 11: 560. [ Links ]
9- Rivas M, Miliwebsky E, Chinen I et al. Epidemiología del síndrome urémico hemolítico en Argentina. Diagnóstico del agente etiológico, reservorios y vías de transmisión. Medicina (Buenos Aires) 2006; 66 Suppl. 3: 27-32. [ Links ]
10- Parma YR, Chacana PA, Lucchesi PMA et al. Detection of shigatoxin-producing escherichia coli by sandwich-enzyme linked immunosorbent assay using chicken egg yolk Ig Y antibodies. Front Cell Infect Microbiol 2012; 2: 84. [ Links ]
11- Fernandez-Brando RJ, Betancor LV, Mejías MP et al. Antibody response to Shiga toxins in Argentinian children with enterophatic hemolytic uremic syndrome at acute and long-term follow-up periods. PLoS One 2011; 6: e19136. [ Links ]
12- Fernandez-Brando RJ, Betancor LV, Mejías MP et al. Actualización en el tratamiento del sindrome urémico hemolítico endémico. Patogénesis y tratamiento de la complicación sistémica más grave de las infecciones por Escherichia coli productor de toxina Shiga. Medicina (Buenos Aires) 2011; 71: 383-89. [ Links ]
13- Lopez EL, Diaz M, Grinstein S et al. Hemolytic uremic syndrome and diarrhea in Argentine children: the role of Shiga- like toxins. J Infect Dis 1989; 160: 469-75. [ Links ]
14- Nathanson S, Kwon T, Elmaleh M et al. Acute neurological involvement in diarrhea-associated hemolytic uremic syndrome. Clin J Am Soc Nephrol 2010; 5: 1218-28. [ Links ]
15- Bennish ML, Khan WA, Begum M et al. Low risk of hemolytic uremic syndrome after early effective antimicrobial therapy for Shigella dysenteriae type 1 infection in Bangladesh. Clin Infect Dis 2006; 42: 356-62. [ Links ]
16- Tschape H, Prager R, Streckel W et al. Verotoxinogenic Citrobacter freundii associated with severe gastroenteritis and cases of haemolytic uraemic syndrome in a nursery school: green butter as the infection source. Epidemiol Infect 1995; 114: 441-50. [ Links ]
17- Escobal N, Rodriguez J, Figueroa C, Piedras L. Hidratación y Deshidratación. Criterios de atención. Hospital J. P. Garrahan, 1997-2002. [ Links ]
18- The treatment of diarrhea: a manual for physicians and other senior health workers. 4th rev (2005) World Health Organization. http://www.who.int/child adolescenthealth/ Emergencies/ Diarrhoea_guidelines.pdf. [ Links ]
19- Ake J, Jelacic S, Ciol M et al. Relative nephroprotection during Escherichia coli O157:H7 infections: association with intravenous volume expansion. Pediatric2005; 115: e673-e80. [ Links ]s
20- Hickey C, Beattie T, Cowieson J et al. Early volume expansion during diarrhea and relative nephroprotection during subsequent hemolytic uremic syndrome. Arch Pediatr Adolesc Med 2011; 165: 884-89. [ Links ]
21- Balestracci A, Martin SM, Toledo I et al. Dehydration at admission increased the need for dialysis in hemolytic uremic syndrome children. Pediatr Nephrol 2012; 27: 1407-10. [ Links ]
22- Monteverde ML. GAP 2012: Manejo de la Injuria Renal Aguda en Niños. http://www.garrahan.gov.ar/index. php/equipo-de-salud/guias-clinicas [ Links ]
23- KDOQI Clinical Practice Guidelines for Bone Metabolism and Disease in Children with Chronic Kidney Disease. Am J Kidney Dis 2005; 46 Suppl. 1: S26.
24- Del Pozo A. GAP 2011: Uso de Transfusiones en Pediatría. http://www.garrahan.gov.ar/index.php/equipode- salud/guias-clinicas [ Links ]
25- Harkness DR, Byrnes JJ, Lian EC et al. Hazard of platelet transfusion in thrombotic thrombocytopenic purpura. JAMA 1981; 246: 1931. [ Links ]
26- Lind SE. Thrombocytopenic purpura and platelet transfusion. Ann Intern Med 1987; 106: 478. [ Links ]
27- Weil BR, Andreoli SP, Billmire DF. Bleeding risk for surgical dialysis procedures in children with hemolytic
28- Balestracci A, Martin SM, ToledoI et al. Impact of platelet transfusions in children with post-diarrheal hemolytic uremic syndrome. Pediatr Nephrol 2013; 28: 919-25. [ Links ]
29- Fiaccadori E, Lombardi M, Leonardi S et al. Prevalence and clinical outcome associated with preexisting malnutrition in acute renal failure: a prospective cohort study. J Am Soc Nephrol 1999; 10: 581-93. [ Links ]
30- National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescents. The fourth report on the diagnosis, evaluation, and treatment of high blood pressure in children and adolescents. Pediatrics 2004; 114: 555. [ Links ]
31- Preventing person-to-person spread following gastrointestinal infections: guidelines for public health physicians and environmental health officer http://www.hpa.org. uk/cdph/issues/CDPHvol7/No4/guidelines [ Links ]
32- Thielman NM, Guerrant RL. Clinical practice. Acute infectious diarrhea. N Engl J Med 2004; 350: 38. [ Links ]
33- Nelson JM, Griffin PM, Jones TF et al. Antimicrobial and antimotility agent use in persons with shiga toxin-producing Escherichia coli O157 infection in Food Net Sites. Clin Infect Dis 2011; 52: 1130. [ Links ]
34- Panos GZ, Betsi GI, Falagas ME. Systematic review: are antibiotics detrimental or beneficial for the treatment of patients with Escherichia coli O157: H7 infection? Aliment Pharmacol Ther 2006; 24: 731-42. [ Links ]
35- Safdar N, Said A, Gangnon RE, Maki DG. Risk of hemolytic uremic syndrome after antibiotic treatment of Escherichia coli O157: H7 enteritis: a meta-analysis. JAMA 2002, 288: 996-1001. [ Links ]
36- Wong CS, Jelacic S, Habeeb L. The risk of the Hemolytic-Uremic Syndrome after antibiotic treatment of Escherichia Coli O157:H7 infections. N Engl J Med 2000; 342: 1930-36. [ Links ]
37- Trachtman H, Cnaan A, Christen E et al. Effect of an oral Shiga toxin-binding agent on diarrhea associated hemolytic uremic syndrome in children: a randomized controlled trial. JAMA 2003; 290: 1337. [ Links ]
38- Spizzirri FD, Rahman RC, Bibiloni N et al. Childhood hemolytic uremic syndrome in Argentina: longterm follow-up and prognostic features. Pediatr Nephrol 1997; 11: 156-60. [ Links ]
39- Scheiring J, Andreoli SP, Zimmerhackl LB. Treatment and outcome of Shiga-toxin-associated hemolytic uremic syndrome (HUS). Pediatr Nephrol 2008; 23: 1749-60 [ Links ]
40- Garg AX, Suri RS, Barrowman N et al. Longterm Renal Prognosis of Diarrhea-Associated Hemolytic Uremic Syndrome A Systematic Review, Meta-analysis, and Meta-regression. JAMA 2003; 290: 1360-70. [ Links ]
41- Rahman RC, Cobeñas CJ, Drut R et al. Hemorrhagic colitis in postdiarrheal hemolytic uremic syndrome: retrospective analysis of 54 children. Pediatr Nephrol 2012; 27: 229-233. [ Links ]
42- Hooman N, Otukesh H, Delshad S, Farhood P. Surgical complications of hemolytic uremic syndrome: single center experiences. J Indian Assoc Pediatr Surg 2007; 12: 129-13. [ Links ]
43- Gerber A, Karch H, Allerberger F et al. Clinical Course and the Role of Shiga Toxin-Producing Escherichia coli Infection in the Hemolytic-Uremic Syndrome in Pediatric Patients, 1997-2000, in Germany and Austria: A Prospective Study. J Infect Dis 2002; 186: 493-500. [ Links ]
44- Ramasubbu K, Mullick T, Koo A et al. Thrombotic microangiopathy and cytomegalovirus in liver transplant recipients: a case based review. Transpl Infect Dis 2003; 5: 98-103. [ Links ]
45- Ardalan MR, Shoja MM, Tubbs RS, Jayne D. Parvovirus B19 microepidemic in renal transplant recipients with thrombotic microangiopathy and allograft vasculitis. Exp Clin Transplant 2008; 6: 137-43. [ Links ]
46- Brodin-Sartorius A, Mekki Y, Bloquel B, Rabant M, Legendre C. Parvovirus B19 infection after kidney transplantation. Nephrol Ther 2012; 8: 5-12. [ Links ]
47- Oyen O, Strøm EH, Midtvedt K et al. Calcineurin inhibitor-free immunosuppression in renal allograft recipients with thrombotic microangiopathy/hemolytic uremic syndrome. Am J Transplant 2006; 6: 412-18. [ Links ]
48- Sartelet H, Toupance O, Lorenzato M et al. Sirolimus- induced thrombotic microangiopathy is associated with decreased expression of vascular endothelial growth factor in kidneys. J Transplant 2005; 5: 2441-47. [ Links ]
49- MedDlott JS, Danielson CF, Blue-Hnidy DE, Mc- Carthy LJ. Drug-induced thrombotic thrombocytopenic purpura/hemolytic uremic syndrome: a concise review. Ther Apher Dial 2004; 8: 102-11. [ Links ]
50- Kojouri K, Vesely SK, George JN. Quinine-associated thrombotic thrombocytopenic purpura-hemolytic uremic syndrome: frequency, clinical features, and longterm outcomes. Ann Intern Med 2001; 135: 1047-51. [ Links ]
51- Zakarija A, Kwaan HC, Moake JL et al. Ticlopidine and clopidogrel-associated thrombotic thrombocytopenic purpura (TTP): review of clinical, laboratory, epidemiological, and pharmacovigilance findings (1989-2008). Kidney Int 2009; 112: S20-24. [ Links ]
52- Lesesne JB, Rothschild N, Erickson B et al. Cancer- associated hemolytic-uremic syndrome: analysis of 85 cases from a national registry. J Clin Oncol 1989; 7: 781-9. [ Links ]
53- George JN, Li X, Mc, Minn JR et al. Thrombotic thrombocytopenic purpura-hemolytic uremic syndrome following allogeneic HPC transplantation: a diagnostic dilemma. Transfusion 2004; 44: 294-304. [ Links ]
54- Hale GA, Bowman LC, Rochester RJ et al. Hemolytic uremic syndrome after bone marrow transplantation: clinical characteristics and outcome in children. Biol Blood Marrow Transplant 2005; 11: 912-20. [ Links ]
55- Shibagaki Y, Fujita T. Thrombotic microangiopathy in malignant hypertension and hemolytic uremic syndrome (HUS)/ thrombotic thrombocytopenic purpura (TTP): can we differentiate one from the other? Hypertens Res 2005; 28: 89-95. [ Links ]
56- Vasoo S, Thumboo J, Fong KY. Thrombotic thrombocytopenic purpura in systemic lupus erythematosus: disease activity and the use of cytotoxic drugs. Lupus 2002; 11: 443-50. [ Links ]
57- Ricker DM, Sharma HM, Nahman NS Jr. Acute renal failure with glomerular thrombosis in a patient with chronic scleroderma. Am J Kidney Dis 1989 14: 524-6. [ Links ]
58- Espinosa G, Bucciarelli S, Cervera R et al. Thrombotic microangiopathic haemolytic anaemia and antiphospholipid antibodies. Ann Rheum Dis 2004; 63: 730-36. [ Links ]
59- Kind T, Levy J, Lee M et al. Cobalamin C disease presenting as hemolytic-uremic syndrome in the neonatal period. J Pediatr Hematol Oncol 2002; 24: 327. [ Links ]
60- Lerner-Ellis JP, Tirone JC, Pawelek PD et al. Identification of the gene responsible for methylmalonic aciduria and homocystinuria, cblC type. Nat Genet 2006; 38: 93- 100. [ Links ]
61- Sharma AP, Greenberg CR, Prasad AN, Prasad C. Hemolytic uremic syndrome (HUS) secondary to cobalamin C (cblC) disorder. Pediatr Nephrol 2007; 22: 2097. [ Links ]
62- Brandt J, Wong C, Mihm S, Roberts J et al. Invasive pneumococcal disease and hemolytic uremic syndrome. Pediatrics 2002; 110: 371-376. [ Links ]
63- Waters AM, Kerecuk L, Luk D et al. Hemolytic uremic syndrome associated with invasive pneumococcal disease: the United Kingdom experience. J Pediatr 2007; 151: 140-44. [ Links ]
64- Bender JM, Ampofo K, Byington CL et al. Epidemiology of Streptococcus pneumoniae-induced hemolytic uremic syndrome in Utah children. Pediatr Infect Dis J 2010; 29: 712. [ Links ]
65- Banerjee R, Hersh AL, Newland J et al. Streptococcus pneumoniae-associated hemolytic uremic syndrome among children in North America. Pediatr Infect Dis J 2011; 30: 736. [ Links ]
66- Coats MT, Murphy T, Paton JC et al. Exposure of Thomsen-Friedenreich Antigen in Streptococcus pneumoniae Infection is Dependent on Pneumococcal Neuraminidase Neuraminidase A**. Microb Pathog 2011; 50: 343-49. [ Links ]
67- Marshall P, Hasegawa A, Davidson EA, Nussenzweig V, Whitlow M. Interaction between complement proteins C5b-7 and erythrocyte membrane sialic acid. J Exp Med 1996; 184: 1225-32. [ Links ]
68- Durocher JR, Payne RC, Conrad ME. Role of sialic acid in erythrocyte survival. Blood 1975; 45: 11-20. [ Links ]
69- Copelovitch L & Kaplan BS. Streptococcus pneumoniae- associated hemolytic uremic syndrome. Pediatr Nephrol 2008; 23: 1951-56. [ Links ]
70- Melechuk S, Monteverde M, Delgado N. Enfermedad renal por virus de HIV en niños. 3er Congreso de Nefrología Pediátrica. Sociedad Argentina de Pediatría. Mayo 2006
71- Bhimma R, Purswani MU, Kala U. Kidney disease in children and adolescents with perinatal HIV-1 infection. J Int AIDS Soc 2013, 16: 185-9. [ Links ]
72- Benjamin M, Terrell DR, Vesely SK. Frequency and Significance of HIV Infection among Patients Diagnosed with Thrombotic Thrombocytopenic Purpura. Clin Infect Dis 2009; 48: 1129-37. [ Links ]
73- Fujikawa K, Suzuki H, McMullen B, Chung D. Purification of human von Willebrand factor-cleaving protease and its identification as a new member of the metalloproteinase family. Blood 2001; 98: 1662. [ Links ]
74- Furlan M, Robles R, Galbusera M et al. Von Willebrand factor-cleaving protease in thrombotic thrombocytopenic purpura and the hemolytic-uremic syndrome. N Engl J Med 1998; 339: 1578. [ Links ]
75- Veyradier A, Obert B, Haddad E et al. Severe deficiency of the specific von Willebrand factor-cleaving protease (ADAMTS 13) activity in a subgroup of children with atypical hemolytic uremic syndrome. J Pediatr 2003; 142: 310. [ Links ]
76- Tsai HM, Lian EC. Antibodies to von Willebrand factor-cleaving protease in acute thrombotic thrombocytopenic purpura. N Engl J Med 1998; 339: 1585. [ Links ]
77- Remuzzi G, Galbusera M, Noris M et al. Von Willebrand factor cleaving protease (ADAMTS13) is deficient in recurrent and familial thrombotic thrombocytopenic purpura and hemolytic uremic syndrome. Blood 2002; 100: 778. [ Links ]
78- Kokame K, Matsumoto M, Soejima K et al. Mutations and common polymorphisms in ADAMTS13 gene responsible for von Willebrand factor-cleaving protease activity. Proc Natl Acad Sci USA 2002; 99: 11902-7. [ Links ]
79- Kremer Hovinga JA, Lammle B. Role of ADAMTS13 in the pathogenesis, diagnosis, and treatment of thrombotic thrombocytopenic purpura. Hematology 2012;2012: 610-16.
80- Bianchi V, Robles R, Alberio L et al. Von Willebrand factor-cleaving protease (ADAMTS13) in thrombocytopenic disorders: a severely deficient activity is specific for thrombotic thrombocytopenia. Blood 2002; 100: 710-13. [ Links ]
81- Coppo P, Veyradier A. Current management and therapeutical perspectives in thrombotic thrombocytopenic purpura. Presse Med. 2012; 41: e163-76. [ Links ]
82- Ling HT, Field JJ, Blinder MA. Sustained response with rituximab in patients with thrombotic thrombocytopenic purpura: A report of 13 cases and review of the literature. Am J Hematol. 2009; 84: 418-21. [ Links ]
83- Kremer Hovinga JA, Vesely SK, Terrell DR, Lammle B, George JN. Survival and relapse in patients with thrombotic thrombocytopenic purpura. Blood 2010; 115: 1500-11. [ Links ]
84- Fakhouri F, Fremeaux-Bacchi V. Does hemolytic uremic syndrome differ from thrombotic thrombocytopenic purpura? Nat Clin Pract Nephrol 2007; 3: 679-87. [ Links ]
85- Noris M, Remuzzi G. Hemolytic uremic syndrome. J Am Soc Nephrol 2005; 16: 1035-50. [ Links ]
86- Walport MJ. Complement. First of two parts. N Engl J Med 2001; 344: 1058-66. [ Links ]
87- Walport MJ. Complement. Second of two parts. N Engl J Med 2001; 344: 1140-44. [ Links ]
88- Ehrnthaller C, Ignatius A, Gebhard F, Huber- Lang M. New insights of an old defense system: structure, function, and clinical relevance of the complement system. Mol Med 2011; 17: 317-29. [ Links ]
89- Sjöberg AP, Trouw LA, Blom AM. Complement activation and inhibition: a delicate balance. Trends Immunol 2009; 30: 83-90. [ Links ]
90- Saunders RE, Abarrategui-Garrido C, Frémeaux- Bacchi. The Interactive Factor H-Atypical Hemolytic Uremic Syndrome Mutation Database and Website: Update and Integration of Membrane Cofactor Protein and Factor I Mutations with Structural Models. Human Mutation 2007; 2: 222-34. [ Links ]
91- Dragon-Durey MA, Kumar SS, Bagga A et al. Clinical Features of Anti-Factor H Autoantibody-Associated Hemolytic Uremic Syndrome. J Am Soc Nephrol 2010; 21: 2180-87. [ Links ]
92- Loirat C, Frémeaux-Bacchi V. Atypical hemolytic uremic syndrome. Orphanet J Rare Dis 2011; 6: 60. [ Links ]
93- Neumann HP, Salzmann M, Bohnert-Iwan B et al. Haemolytic uraemic syndrome and mutations of the factor H gene: a registry-based study of German speaking countries. J Med Genet 2003; 40: 676-81. [ Links ]
94- Sellier-Leclerc AL, Fremeaux-Bacchi V, Macher MA et al. Differential impact of complement mutations on clinical characteristics in atypical hemolytic uremic syndrome J Am Soc Nephrol 2007; 18: 2392-400. [ Links ]
95- Noris M, Caprioli J, Bresin E et al. Relative role of genetic complement abnormalities in sporadic and familial aHUS and their impact on clinical phenotype. Clin J Am Soc Nephrol 2010; 5: 1844-59. [ Links ]
96- Geerdink LM, Westra D, van Wijk JA, Dorresteijn EM, Lilien MR, Davin JC. Atypical hemolytic uremic syndrome in children: complement mutations and clinical characteristics. Pediatr Nephrol 2012; 27: 1283-91. [ Links ]
97- Véronique Fremeaux-Bacchi, Fadi Fakhouri, Arnaud Garnier, Frank Bienaimé. Genetics and Outcome of Atypical Hemolytic Uremic Syndrome: A Nationwide French Series Comparing Children and Adults. Clin J Am Soc Nephrol 2013; 8: 554-62. [ Links ]
98- Saunders RE, Abarrategui-Garrido C, Frémeaux- Bacchi V et al. The interactive Factor H-atypical hemolytic uremic syndrome mutation database and website: update and integration of membrane cofactor protein and Factor I mutations with structural models. Hum Mutat 2007; 28: 222-34. [ Links ]
99- Sellier-Leclerc AL, Fremeaux-Bacchi V, Macher MA et al. Differential impact of complement mutations on clinical characteristics in atypical hemolytic uremic syndrome. J Am Soc Nephrol 2007, 18: 2392-2400. [ Links ]
100- Geerdin LM, Westra D, Van Wijk JAE et al. Atypical hemolytic uremic syndrome in children: b complement mutations and clinical characteristics. Pediatr Nephrol 2008; 23: 1957-72. Nephrol 2012; 27: 1283-91.
101- Fakhouri F, Roumenina L, Provot F et al. Pregnancy- associated hemolytic uremic syndrome revisited in the era of complement gene mutations. J Am Soc Nephrol 2010; 21: 859-67. [ Links ]
102- Noris M, Remuzzi G. Atypical hemolytic-uremic syndrome. N Engl J Med 2009; 361: 1676-87. [ Links ]
103- Loirat C, Noris M, Fremeaux-Bacchi V. Complement and the atypical hemolytic uremic syndrome. Pediatr Nephrol 2008; 23: 1957-72. [ Links ]
104- Ariceta G, Besbas N, Johnson S et al. Guidelines for the investigation and initial therapy of diarrhea negative haemolytic uraemic syndrome. Pediatr Nephrol 2009; 24: 687-96. [ Links ]
105- Taylor CM, Machin S, Wigmore SJ, Goodship TH. Clinical Practice Guidelines for the management of atypical Haemolytic Uraemic Syndrome in the United Kingdom. Br J Haematol 2010; 148: 37-47. [ Links ]
106- Loirat C, Garnier A, Sellier-Leclerc AL, Kwon T. Plasmatherapy in atypical hemolytic uremic syndrome. Semin Thromb Hemost 2010; 36: 673-81. [ Links ]
107- Clark W. Thrombotic microangiopathy: current knowledge and outcomes with plasma exchange. SeminDial 2012; 25: 214-19. [ Links ]
108- Zuber J, Fakhouri F, Roumenina L et al. Use of eculizumab for atypical haemolytic uraemic syndrome and C3 glomerulopathies. Nat Rev Nephrol 2012; 8: 643-5. [ Links ]
109- SUPERINTENDENCIA DE SERVICIOS DE SALUD. BOLETIN OFICIAL Nº 32.536. Resolución 1561/2012. Miércoles 5 de diciembre de 2012. [ Links ]
110- Schmidtko J, Peine S, El-Housseini Y et al. Treatment of atypical hemolytic uremic syndrome and thrombotic microangiopathies: a focus on eculizumab. Am J Kidney Dis 2013; 61: 289-99. [ Links ]
111- Ram S, Lewis L, Rice PA. Infections of People with Complement Deficiencies and Patients Who Have Undergone Splenectomy. Clinical microbiology reviews 2010; 23: 740-80. [ Links ]
112- Rathbone J, Kaltenthaler E, Richards A et al. A systematic review of eculizumab for atypical haemolytic uraemic syndrome (aHUS). BMJ Open 2013; 3: e003573. [ Links ]
Recibido en su forma original: 6 de enero de 2014
En su forma corregida: 7 de febrero de 2014
Aceptación final: 10 de marzo de 2014
Marta Lidia Monteverde
Servicio de Nefrología, Hospital Juan P. Garraham, Buenos Aires
e-mail: totopeque2@gmail.com














