Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista de nefrologia, dialisis y trasplante
versión On-line ISSN 2346-8548
Rev. nefrol. dial. traspl. vol.34 no.4 Ciudad Autónoma de Buenos Aires dic. 2014
REVISIÓN
PATOFISIOLOGÍA DE LA HIPERFILTRACIÓN GLOMERULAR EN LA DIABETES. PARTE II
PATHOPHYSIOLOGY OF GLOMERULAR HYPERFILTRATION IN DIABETES. PART II
Claudio A. Mascheroni
Servicio de Nefrología San Pedro, Buenos Aires
e-mail: cmascheroni@gmail.com
Nefrología, Diálisis y Trasplante 2014; 34 (4) Pág. 208 - 229
Recibido: 3 de junio de 2014
Aceptación final: 6 de julio de 2014
Resumen
La hiperfiltración (HF) glomerular en la enfermedad renal diabética es un complejo fenómeno hemodinámico que ocurre en etapas tempranas de la evolución de la enfermedad, y muy probablemente tenga influencias negativas, en cuanto a la progresión hacia la aparición de la microalbuminuria y la evolución de la nefropatía diabética (NFDBT) evidente. Los factores involucrados en su fisiopatología son múltiples, e incluyen al medio diabético y numerosos factores humorales como óxido nítrico, prostaglandinas, sistema renina angiotensina aldosterona, péptido auricular natriurético, especies reactivas de oxígeno y otros factores humorales y de crecimiento, que actúan básicamente provocando o potenciando la vasodilatación de la arteriola aferente (AA), o factores con propiedad de vasoconstricción de la arteriola eferente, todos considerados como factores vasculares primarios. No obstante, estos factores no pueden explicar otras alteraciones observadas y que componen anormalidades tubulares primarias, como la mayor reabsorción en el túbulo contorneado proximal, probablemente condicionada por el crecimiento renal en la DBT y por la sobreexpresión del cotransportador SGLT2. Esta mayor reabsorción proximal generaría una menor llegada de solutos a la mácula densa (MD), lo cual sería incompatible con una acción del sistema de balance glomérulo tubular, pero sí con una acción mediada
por el feedback túbuloglomerular (FBTG), que sensaría esta disminución de la concentración de ClNa en la MD, desactivando el FBTG y produciendo vasodilatación de la AA, con el consiguiente aumento del filtrado glomerular (FG) y del flujo plasmático renal (FPR), característicos del proceso de HF. Estos dos procesos (vascular y tubular) podrían actuar en forma sinérgica o simultánea, dependiendo de las condiciones metabólicas y evolutivas de la enfermedad renal diabética. Similares mecanismos podrían explicar la paradoja de la sal, por la cual una dieta baja en sal exacerbaría el fenómeno de HF, y una dieta alta en sal disminuiría el FG y el FPR, lo cual podría tener implicancias clínicas inesperadas.
A las medidas terapéuticas habituales del control metabólico estricto, la dieta hipoproteica y el uso de IECA o bloqueantes AT1, no testeados clínicamente para este fin, pero de extendido uso clínico, parecen agregarse los nuevos inhibidores específicos del cotransportador SGLT2, que han demostrado efectos beneficiosos en varios aspectos del manejo de los diabéticos, y ya existen algunos trabajos con efecto específico sobre la HF que parecen ser alentadores. Menos experiencia existe con el uso potencial del péptido C, como herramienta terapéutica en estas situaciones clínicas. Es evidente que determinar con más claridad los mecanismos involucrados en este complejo fenómeno, permitirá un mejor conocimiento del mismo y un mejor abordaje terapéutico.
PALABRAS CLAVE: fisiopatología; hiperfiltración glomerular; diabetes
Abstract
Glomerular hyperfiltration (HF) in diabetic renal disease is a complex hemodynamic phenomenon that occurs early in the course of the disease and most likely has associated with poor prognosis with respect to the development of microalbuminuria and overt diabetic nephropathy. The factors involved in its pathophysiology are multiple and include the diabetic milieu and the effects of several humoral factors such as nitric oxide, prostaglandins, renin angiotensin aldosterone system, atrial natriuretic peptide, reactive oxygen species and other humoral and growth factors that act basically causing or enhancing the afferent arteriole vasodilation (AA) or vasoconstriction over the efferent arteriola, all considered primary vascular factors. However, these factors could not entirely explain other observed abnormalities that include primary tubular abnormalities such as increased reabsorption in the proximal tubule probably influenced by renal growth and cotransporter SGLT2 upregulation. This increased proximal reabsorption elicit a lower solute delivery to the macula densa (MD), which would be incompatible with glomerulotubular balance function, but would with actions mediated by tubuloglomerular feedback (TGF) that would sense low NaCl concentration at the MD, deactivating TGF and producing AA vasodilation, thereby increasing the glomerular filtration rate (GFR) and renal plasma flow (RPF), characteristic of the HF process. These two (vascular and tubular) processes could act synergistically or simultaneously, depending on the metabolic and evolutionary conditions of diabetic kidney disease. Similar mechanisms may explain the salt paradox, that is, a low-salt diet exacerbates the phenomenon of HF and a high-salt diet decreases GFR and RPF, which could have unexpected clinical implications.
To the usually used therapeutic tools of strict metabolic control, low protein diet and ACE inhibitors or AT1receptor blockers use, not tested clinically for this purpose, but widely used in clinical settings, seems add new specific cotransporter SGLT2 inhibitors. These agents have shown beneficial effects in the treatment of many aspects of the diabetic disease, and recent works focused specifically on the effects over HF appear to be encouraging. Potential therapeutic benefits of peptide-C needs to be probed in clinical trials. It is essential to persevere in improving our knowledge to identify the pathophysiologic mechanisms involved in HF, what will allow a better understanding of this complex phenomenon and a better therapeutic approach.
Keywords: pathophysiology; glomerular hyperfiltration; diabetes
Factores no humorales en la hiperfiltración glomerular
Todos los factores humorales antes descriptos pueden tener diferentes efectos sobre la vasculatura glomerular generando HF y son reconocidos como eventos vasculares primarios. Pero existen otros factores no humorales y que tienen que ver con la funcionalidad tubular en la DBT, reconocidos como eventos tubulares primarios, y que también parecen tener un importante rol en la fisiopatología de la HF de la DBT y en los mecanismos de la autorregulación de la perfusión renal (8).
Hipertrofia tubular y crecimiento renal
El riñón en general crece marcadamente durante el desarrollo de la enfermedad diabética, siendo el TCP la porción que más contribuye al crecimiento (156-159). Los mecanismos del crecimiento tubular en la DBT incluyen una primera fase hiperplásica, impulsada por factores de crecimiento que en modelos animales dura 4 días (160), seguida de una etapa con activación de inhibidores de quinasa dependientes de ciclina, como el p27, activación del SRAA intrarrenal (5, 9) y de la PKC β1, que se expresa en el ribete en cepillo de las células tubulares del TCP. La activación del SRAA intrarrenal es producido por la hiperglicemia y permite que la AngII ejerza sus efectos en todo el tejido renal, ya que la densidad de sus receptores es abundante en glomérulos, túbulos, vasos e intersticio (161). Todos estos procesos resultan en una fase hipertrófica que también muestra aspectos de senescencia (162-163). La PKC β1 también parece ser crítica en la activación de la ATPasa Na+K+ basolateral y del transporte de Na+ en las primeras etapas de la DBT (164-165). La activación de esta enzima inducida por DBT, es inhibida por los IECA (166-167).
El crecimiento renal también depende en gran medida de la acción de la enzima ornitildecarboxilasa (ODC) (168). Esta enzima parece ser el primer paso y el limitante en la síntesis de poliaminas. Las poliaminas son pequeños péptidos biológicos fundamentales para la entrada del ciclo celular y para la proliferación celular, primer paso en la división celular y requisito necesario tanto para la hipertrofia como para la hiperplasia de las células tubulares proximales en la DBT (168-171). Si bien se desconoce el mecanismo exacto de ensamble de estos procesos, un hallazgo característico en este tipo de crecimiento renal es el aumento de la expresión de ARNm y de la proteína ODC en los tejidos renales (169, 171)
El crecimiento del TCP genera una mayor reabsorción de glucosa y Na+ mediante los cotransportadores SGLT 1 y 2. No obstante, esto no parece ser un estímulo para la sobreexpresión de ODC, ya que el estímulo inicial parece concretarse en los segmentos tubulares distales y desde allí, las poliaminas llegarían al TCP por una forma paracrina, disparando el crecimiento de las células del TCP (170). Este cambio hacia la hipertrofia no se ve afectado por el bloqueo del SGLT2 o la supresión de su gen.
Es notable que en ratones no DBT, pero con deleción de los transportadores SGLT (Sglt -/-), el aumento distal de glucosa en el líquido tubular genera aumento del peso renal en esos animales, junto con sobre regulación de p27 (172).
El estímulo para el crecimiento tubular se observa muy temprano en el desarrollo experimental de la DBT. En el modelo de DBT inducida por estreptozotocina, algunos autores han encontrado que el pico de síntesis de ADN se observa al día 2 de haberse inducido la DBT (173).
Un estudio detallado del desarrollo temporal de este proceso fue llevado a cabo por Deng y col en un modelo de DBT inducido por estreptozotocina en ratas Wistar (170). La expresión de ODC se encontró aumentada ya a las 24 hs de haberse inducido la DBT y a las 72 hs ya fue detectada la proliferación celular tubular proximal (170). Otros autores tuvieron hallazgos similares (168). Como se mencionó anteriormente, la expresión elevada de ODC fue detectada en segmentos distales y no proximales (170). Todas estas alteraciones estructurales y sus consecuencias hemodinámicas, son revertidas cuando se usa un inhibidor de la ODC (171). Thompson y col manipularon el efecto de la enzima ODC para demostrar que la hipertrofia renal, el aumento de la reabsorción tubular proximal y la HF estaban todas ligadas a la actividad de esta enzima (171). En cambio, la inhibición de esta enzima no tuvo efecto sobre los animales control, como sí lo tuvo sobre los animales diabéticos. Dado que en estos trabajos, el crecimiento tubular fue el principal determinante de la HF, probablemente el efecto hemodinámico contrario se produzca inhibiendo la proliferación celular tubular (171).
En general, en los modelos animales de DBT, el agrandamiento renal precede a la HF (174). Existen otros estímulos que parecen producir activación de la ODC, además del medio hiperglicémico, aunque los más estudiados son el IGF-1 y el factor de crecimiento del endotelio vascular (VEGF) (175).
Desde el punto de vista clínico, existen varios estudios que relacionan el crecimiento renal con la progresión de la enfermedad renal en la DBT, ya sea por la aparición de microalbuminuria o el aumento de la creatinina plasmática (18, 44, 176-180). Un estudio basado en jóvenes con DBT tipo I con aumento del FG y controlados por casi 5 años, observó un aumento de 22% en el peso de los riñones, corregido para superficie corporal. No obstante, el FG por gramo de riñón fue similar en los diabéticos que en los controles sanos (18). Baumgarlt y col encontraron que 42% de los pacientes con DBT y riñones mayores a 170 cm3, aumentaron su creatina plasmática comparada con 20% de DBT con riñones de tamaño normal (177). Zerbini y col observaron durante más de 9 años a pacientes con DBT tipo I y encontraron que el aumento del volumen renal incrementó el riesgo de progresión de la microalbuminuria junto con una declinación más rápida del FG (179). Cambios tubulares similares a los encontrados en la DBT han sido demostrados recientemente en pacientes obesos no diabéticos con HF, comparados con pacientes delgados sin DBT (181). Este agrandamiento tubular se debió principalmente a hipertrofia y no a hiperplasia. Estos estudios dan cuenta de que es muy probable que exista un rol del crecimiento renal en la progresión de la enfermedad renal.
Esto podría explicarse porque existe evidencia que esta tendencia a la hipertrofia de la célula tubular se asocia a un fenotipo de transición hacia la senescencia, estado en el cual se frena la replicación celular y se pasa a un estado con genoma potencialmente dañado (175). Del mismo modo, existe evidencia que las vías moleculares relacionadas con el crecimiento tubular renal están ligadas a la inflamación y a la fibrosis (163). Con esta evidencia experimental, podría especularse que esta secuencia de eventos con la tendencia a la senescencia podrían ser parte de la evolución de NFDBT hacia el fallo renal (8).
Autorregulación renal en la DBT
La autorregulación de un órgano está definida como el mantenimiento de su propio flujo sanguíneo de forma estable, a pesar de que ocurran variaciones en la presión arterial. En el caso de la autorregulación renal, el objetivo sería estabilizar el FG y de este modo la carga tubular, además de proteger la frágil estructura glomerular de cualquier injuria hipertensiva (182). Los mecanismos implicados en la autorregulación son la respuesta miogénica (183) y el FBTG (184). La teoría de la respuesta miogénica fue desarrollada hace más de 100 años y determina que las células del músculo liso vascular se contraen y relajan en respuesta a incrementos y disminuciones en la tensión de la pared vascular (185). Se ha calculado que esta respuesta miogénica contribuye en aproximadamente un 50% del total de la respuesta de autorregulación renal, y completa su acción entre 3 y 10 segundos, a diferencia del FBTG, cuyo efecto se completa en 30-60 segundos (186). Esta respuesta es completamente independiente del FBTG ya que se mantiene en preparaciones con resección completa de la papila renal, lo cual evita totalmente la acción del FBTG (187).
No existe consenso unánime acerca del estado de la autorregulación renal en la DBT (7). Varios estudios han detectado alteraciones en la autorregulación en humanos diabéticos (188-189) y en animales (190-192). No obstante, otros estudios revelaron que ratas con DBT tipo I tenían una capacidad de autorregulación del FPR aumentada a bajas presiones de perfusión comparadas con ratas no diabéticas (193), como ya habían demostrado otros grupos (194-195). Algunos trabajos con modelos de DBT tipo II han encontrado autorregulación conservada, a pesar de haberse detectado un diámetro de la AA mayor que las de los animales control (196). Otros trabajos no han tenido el mismo tipo de hallazgo (197). Por lo tanto, actualmente no existe consenso respecto a la capacidad de autorregulación de la microvasculatura renal durante las etapas tempranas de la DBT. La complejidad de la situación puede reflejar, al menos en parte, el deterioro gradual de la autorregulación del FG con mayor duración de la DBT tipo I, tanto en animales como en humanos (7). Las diferencias de los procesos patogénicos que surjan en diferentes modelos animales, así como la sensibilidad a la sal de los mecanismos de control de la presión arterial y la función vascular renal, todos pueden contribuir a la diversidad de resultados obtenidos en los diferentes estudios dedicados a la autorregulación renal en la DBT (7).
A pesar de las controversias que existen con respecto al rol de la HF en el desarrollo de NFDBT, existe muchísima evidencia experimental sobre la importancia de los factores hemodinámicos en la iniciación y progresión de la glomerulopatía DBT (8).
Debe tenerse presente que los modelos adecuados para estudio de la HF no son aquellos de hiperglicemias severas y no controladas, ya que estas situaciones catabólicas tienden a cursar con FG y del FPR normal o disminuidos (1). En los modelos de hiperglicemias moderadas o parcialmente controladas, el FG medido en glomérulos aislados o en el animal intacto, está incrementado comparado con el animal normal (1, 198-200). El FPR está aumentado en estos modelos experimentales por una disminución de la resistencia vascular intrarrenal. Esto puede generar que, incluso con presiones arteriales normales, la transmisión de las presiones sistémicas al glomérulo esté facilitada por reducciones de la resistencia proporcionalmente mayores en las AAs que en las AEs (8). Este fenómeno fue ampliamente documentado por estudios de micropunciones y por observación directa del diámetro vascular de ambas arteriolas con técnicas de videomicroscopía (3, 97, 201). Con las mismas técnicas se pudo demostrar menor respuesta vasoconstrictora a la norepinefrina en arteriolas aferentes de ratas DBT que en las mismas arteriolas de ratas control (201). Consecuentemente, bajo estas circunstancias, la PCG puede aumentar (198, 200).
En la búsqueda de evidencia de que las alteraciones hemodinámicas glomerulares contribuyen a la progresión de la NFDBT, se han empleado maniobras que agravan o mejoran estas alteraciones sin afectar el control metabólico. La uninefrectomía incrementa el FG, el FPR y la PCG en ratas normales y acelera el desarrollo de la albuminuria y la esclerosis glomerular en los animales con DBT (202).
Similares resultados se obtuvieron en el riñón no clampeado en ratas diabéticas utilizando el modelo de hipertensión de Goldblatt con dos riñones, mientras el riñón clampeado se mantenía protegido de la injuria glomerular (203) y en ratas diabéticas alimentadas con una dieta alta en proteínas. Estas ratas exhibieron HF, hiperperfusión, hipertensión con marcada albuminuria e injuria morfológica glomerular. En contraste, la restricción proteica prácticamente impidió todas estas alteraciones (200). En todos estos estudios no se produjeron diferencias en el control metabólico entre los grupos de animales, lo que resulta en una evidencia sólida de que mejorar el patrón maladaptativo hemodinámico en la DBT, puede mejorar dramáticamente la injuria renal diabética (8).
Función tubular en la DBT
La hiperglicemia produce cambios en la función tubular renal mediante el crecimiento (ver más arriba) y mediante cambios en las tasa de reabsorción que tienen consecuencias a través de los sistemas de comunicación túbulo glomerular. Las vías moleculares del crecimiento tubular están ligadas a inflamación y fibrosis y pueden contribuir o aumentar la interacción del medio diabético y la albuminuria con el sistema tubular proximal, disparando el estrés oxidativo y la inflamación túbulo-intersticial con evolución probable a la enfermedad renal crónica (165). La hiperglicemia expone a las estructuras tubulares a niveles elevados de glucosa desde el aspecto basocelular y por la mayor filtración, aumenta la carga, exposición y su contenido intracelular (165). En individuos diabéticos hiperfiltrantes, la reabsorción fraccional tubular proximal está aumentada tanto en DBT tipo I como II, medida por clearance de litio (204-206) y este aumento está determinada por la mayor expresión de SGLT2 y SGLT1 en la corteza renal, demostrado en varios modeles de ratas diabéticas (65, 207) y de SGLT2 y GLUT2 en células tubulares cultivadas obtenidas en orina fresca de pacientes con DBT tipo II (67). Múltiples factores endocrinos y paracrinos parecen estar involucrados en este proceso de sobre regulación de estos cotransportadores en el estado diabético (revisto en (208), probablemente disparados por el aumento de la concentración de glucosa en el líquido tubular (209). El resultado de la sobreexpresión de SGLTs es una mayor reabsorción fraccional y absoluta en el TCP, demostrado en animales y en humanos (210-213). Las mediciones en la concentración de ClNa en la mácula densa [ClNa] MD (211) han demostrado niveles disminuidos en relación a los controles, explicando la mayor reabsorción proximal en la DBT. Los mismos hallazgos se encuentran en ratas diabéticas, además de la determinación de una menor llegada de Na+, Cl- y K+ a los segmentos tubulares distales (211-213). El bloqueo del SGLT2 normaliza la llegada de ClNa a los segmentos distales y normaliza el FG en animales diabéticos (213).
Una vez establecida la mayor reabsorción proximal en DBT, debe determinarse si este fenómeno se produce como un evento vascular primario (aumento inicial del FG y secundariamente aumento de reabsorción tubular) o como un evento tubular primario (aumento inicial de reabsorción en TCP y secundariamente, aumento del FG).
Para tal fin, puede analizarse el comportamiento de los dos sistemas de feedback que conectan el funcionamiento tubular y glomerular, como son el balance glomerulotubular (BGT) y el FBTG.
El BGT se define como la capacidad de los segmentos tubulares proximales para ajustar la reabsorción de agua y sodio en proporción a las variaciones del FG (214). Este proceso tiende a minimizar el efecto de los cambios en el FG sobre la llegada distal de solutos (183). En el BGT, la reabsorción tubular depende de la carga filtrada. Si el FG aumenta y la fracción reabsorbida debe mantenerse constante, la reabsorción absoluta aumentará proporcionalmente al aumento del FG, pero también aumentará la llegada distal de solutos (8, 208). Esta situación no es la que se constata en los estados diabéticos, por lo cual, el evento vascular primario (aumento inicial del FG), no parece ser el factor definitorio en la fisiopatología del FG (211). El FBTG se analiza en la siguiente sección.
Teoría tubulocéntrica de la HF
Si considerar el evento vascular primario en la HF no parece ser coincidente con la mayor parte de la evidencia experimental, debería analizarse el proceso de HF a partir de otro evento primario, como el tubular. Considerar al evento primario de la HF como tubular implica que el aumento en la reabsorción no es la consecuencia del BGT (como se detalló más arriba), sino que el aumento de la reabsorción tubular es mantenido luego de controlar el aumento en el FG (215).
La teoría túbulo-céntrica fue postulada pocos años atrás como un modo de explicar el fenómeno de HF a través de procesos que normalmente ocurren en los procesos reabsortivos del TCP y que disparan los mecanismos del FBTG (165, 213, 216-217). Según estos postulados, el alto nivel de glucosa presente en el ultrafiltrado glomerular estimula la actividad del SGLT2 del TCP, reduciendo la llegada de solutos a la mácula densa, lo que provoca la desactivación del FBTG y la consiguiente dilatación del AA, con mayor FG y el restablecimiento del nivel de solutos al nefrón distal (7). Mecanismos similares se han propuesto para la HF observada en pacientes obesos (31).
El FBTG se comporta como un mecanismo de homeostasis del Na+ que funciona de acuerdo al sensado de la concentración de K+, Cl- y Na+ que realizan las células de la mácula densa en el aparato yuxtaglomerular (214). Los cambios en la [ClNa] MD son detectados por la maquinaria celular consistente en la isoforma B del transportador Na+K+2Cl- (NKCC2), lo cual resulta en un ajuste de la resistencia de la AA modificando el FG para ajustarlo a la capacidad de transporte tubular. El FBTG confiere una dependencia inversa del FG sobre los electrolitos que alcanzan la mácula densa. Estos dos sistemas forman un sistema de feedback negativo que estabiliza tanto el FG como la llegada distal de solutos (214). El transporte tubular a nivel de la MD parece tener una alta afinidad para el Cl- y funciona a concentraciones de Cl- y Na+ de aproximadamente 25 mmol. La máxima respuesta se observa cuando los túbulos son perfundidos con [ClNa] cercanas a los 60 mmol. El Cl-, K+ y Na+ son reabsorbidos a este nivel. El K+ es retornado al túbulo y el Cl- es excretado a nivel basocelular (13). Debido a que las células de la MD tienen baja densidad de ATPasa Na+K+, la concentración intracelular de Na+ refleja la concentración de Na+ en ese segmento tubular. Con este contenido elevado de Na+, se produce la despolarización de la célula de la MD por mayor actividad de ATPasa del lado basocelular, generando activación de NOS para mayor producción de NO y liberación de ATP, probablemente por el edema de la célula de la MD generado por el alto contenido de Na+ (218-219). El ATP formará ADP y posteriormente AMP. La defosforilación del AMP por una enzima unida a la membrana celular produce la formación final de adenosina en el intersticio de la MD (220). La adenosina formada ejerce su efecto vasoconstrictor sobre la AA por interacción con el receptor A1R. En resumen, la mayor parte de los estudios han acordado que la señal de transmisión del FBTG comienza con la liberación regulada de ATP de las células de la MD como respuesta al ingreso de ClNa y termina con la constricción de la AA por adenosina, vía receptores A1 (221). La vasoconstricción producida disminuye el FG, disminuyendo también de este modo la llegada de solutos a los túbulos distales, lográndose una estabilización de la llegada de esos solutos a los segmentos en donde se realiza la regulación fina para la excreción final de líquidos y solutos (214). Este mecanismo es un poderoso sistema para regular las presiones y el flujo que gobierna el FG en respuesta a perturbaciones agudas en la llegada de solutos a la MD.
Recientemente se ha descripto la presencia de otro receptor para la adenosina, pero sobre la AE, el receptor A2b (222), con efecto de vasodilatación. La estimulación de este receptor provocaría disminución del FG mediante la caída de la PCG, pero mantendría el flujo sanguíneo renal. Igualmente, el receptor A2b tiene más baja afinidad para la adenosina que el A1R, por lo cual, ante un fuerte estímulo proveniente del FBTG, se lograría una significativa caída del FG sin mucha afectación de la llegada de oxígeno al parénquima renal (214).
Sobre estas acciones básicas del FBTG, existen numerosos estímulos moduladores. Las más estudiadas son las de la Ang II y del NO. La AngII aumenta la efectividad del FBTG mediante la activación de los receptores AT1 sobre la membrana luminal de la mácula densa y mediante la sensibilización de la AA a la acción vasoconstrictora de la adenosina (6, 223). La inhibición aguda del receptor AT1 bloquea el FBTG y reduce la eficiencia autorregulatoria renal (224).
El NO derivado de la nNOS, presente en la MD y activada por la reabsorción de electrolitos (225), provee una influencia vasodilatadora aferente sobre el FBTG disminuyendo la magnitud de la vasoconstricción que sin su acción, se produciría en mayor magnitud en la AA (225).
En estudios con micropunciones de nefronas superficiales que permiten recolectar líquido tubular de la MD, las concentraciones de Na+, Cl- y K+ son 21, 20 y 1.2 mmol/l respectivamente y se reducen un 20 a 28% en ratas diabéticas con HF (213). Por tanto, en el caso de la HF inducida por la DBT, se produce la inactivación del FBTG, ya que el estímulo que produce una baja [ClNa] a la MD, producto de una mayor reabsorción próxima de Na+, genera inhibición de la formación de adenosina en la MD y por tanto disminución del tono vasoconstrictor de la AA, con vasodilatación y secundariamente, aumento del FG. Existen también estudios en humanos que demuestran reabsorción fraccional proximal aumentada y correlacionada positivamente con el FG (148, 204-205).
A pesar de toda esta evidencia acumulada, tanto en DBT en humanos y en modelos animales, algunos trabajos han cuestionado este modelo a partir del estudio del fenómeno de HF en cepas de ratones carentes del gen del receptor de la Adenosina-1 (A1AR -/-)(226) y en modelos de ratones con tendencia genética a desarrollar DBT tipo I por una mutación en el gen 2 de la insulina (Ins2 +/-), y con deficiencia en el receptor A1 de la adenosina (Ins2 +/- / A1AR -/-)(227). Estos autores han observado persistencia de la HF, a pesar de no tener funcional su sistema de FTG. Sin embargo, existen diferencias metodológicas que podrían explicar estos resultados dispares. En el trabajo de Sallstrom y col. (226), el grupo no diabético A1AR -/-, mostró hipotensión con respecto al grupo diabético, lo cual puede alterar las condiciones hemodinámicas basales de estos animales, generando otros factores con influencias significativas sobre el FG y distintos a los estudiados en otros modelos animales. Otra diferencia metodológica que justifique los resultados dispares, puede deberse a los niveles muy elevados de glicemia en esta cepa de animales diabéticos. Es sabido que los niveles muy elevados de glicemia tienden a producir caída del FG y no su aumento (1). Pero este descenso del FG se produce en animales severamente hiperglicémicos con FBTG funcional. Es probable que en estos animales intactos, el FBTG esté activado para contrarrestar la hiperfiltración que podría producir una hiperglicemia severa sin control tubular del FG. En la cepa utilizada por Faulhaber-Walte y col (227), la combinación de severa hiperglicemia y ausencia de control del FG por el FBTG puede haber puesto de manifiesto los factores primarios vasculares que también existen en el medio diabético, como se describió en las secciones anteriores. Es decir que la severidad de la DBT puede determinar la contribución de los factores vasculares primarios o de la influencia del FBTG sobre el FG (228). De hecho, la HF fue bloqueda en cepas carentes del gen del receptor de la Adenosina-1 (A1AR -/-) cuando fueron expuestos a moderados niveles de hiperglicemia por la administración de estreptozotocina (229).
A partir que el principio tubulocentrico implica señalización de la MD a la microvasculatura glomerular por un mecanismo similar o idéntico al FBTG, queda por determinar si el mecanismo tradicional de FBTG es también el mecanismo que mantiene la HF en diabéticos o media la paradoja de la sal en estos enfermos. Las acciones del FBTG se producen minuto a minuto. Sin embargo, la HF y la paradoja de la sal de la DBT se mantienen por semanas a meses y no deberían atribuirse al FBTG estas acciones sin la evidencia experimental correspondiente. Por otra parte, la adenosina no es la única sustancia vasoactiva regulada por cambios en el contenido tubular en contacto con la MD, ya que responde también con la liberación de ATP, NO, supresión de renina y con menor generación de PGs. Los mecanismos de adaptación del FBTG, probablemente sometido a las múltiples influencias reguladoras, ya descriptas previamente, podrían explicar los cambios crónicos que sostiene la HF en la DBT (16).
Finalmente, el incremento "primario" en la reabsorción tubular en DBT, además de reducir la señalización del FBTG, puede disminuir la presión hidrostática en el espacio de Bowman (213, 230-231), aumentando indirectamente la presión efectiva de filtración en el capilar glomerular
Paradoja de la sal
Es un fenómeno único del riñón diabético que se refiere a la relación inversa entre los cambios en la ingesta dietética de ClNa y el FBTG (163, 232). Por sus efectos sobre el FG y las consecuencias aparentemente deletéreas de la HF, la paradoja de la sal podría ser una explicación del hallazgo reciente e inesperado de dos grupos de DBT tipo I y II en los que una menor ingesta de ClNa se asoció con mayor tasa de enfermedad renal crónica estadio 5, mayor mortalidad cardiovascular y mayor mortalidad de cualquier causa (233-234). Si bien ninguno de estos estudios mostró causalidad, aunque sí asociación, futuros estudios deberían ser conducidos para aclarar este importante tema de gran transcendencia clínica.
Este comportamiento de la hemodinamia renal en relación a la ingesta de sal no se evidencia en otras poblaciones, como los afroamericanos hipertensos, en los que una mayor carga dietética de ClNa genera un aumento del FG, lo que posteriormente y progresivamente provocará mayor excreción renal (235). El comportamiento contrario en los DBT puede representar un control diferente de la hemodinamia renal y puede ser otra manifestación de la teoría tubulocéntrica de la HF en DBT.
A nivel experimental, en ratas normales no diabéticas, el cambio en la ingesta de ClNa genera un cambio paralelo en el FG de baja magnitud (236) o ningún cambio de importancia (232) .
En cambio, en ratas diabéticas el hallazgo es paradójico ya que una dieta baja en ClNa incrementa el FPR, el FG y el peso renal, y el aumento del ClNa en la dieta disminuye el FPR y el FG (104, 163, 216-217, 223, 237). Resultados similares se obtuvieron en experimentos con nefronas aisladas y con técnicas de micropunción tubular (223). Además de lo observado en animales, esta paradoja se ha encontrado en humanos en diferentes estudios en DBT tipo I (238-239). En DBT tipo II, los datos son más escasos, pero De Oliveira y col reportaron reducción del FPR en DBT tipo II con hipertensión arterial (240), si bien otros autores no tuvieron los mismos hallazgos con las mismas maniobras dietéticas en este tipo de diabéticos (241). Otras formas de hipertrofia renal (nefrectomía unilateral o nefrectomía subtotal) no muestran estos cambios del FG ligados a la ingesta de sal (6)
Debido a que la excreción renal de sal está determinada por la filtración y la reabsorción tubular, un impacto negativo de una mayor ingesta de sal sobre el FG sería solo posible si existiera una avidez mayor de los segmentos tubulares y del sistema colector por la sal (229). Considerando un efecto potencial de la ingesta de sal sobre la reabsorción tubular en segmentos previos a la MD y un funcionamiento normal del FBTG, entonces el funcionamiento de estos sistemas conferiría una influencia negativa a la ingesta de sal sobre el FG. La paradoja de la sal resultaría cuando la función del sistema FBTG domina sobre los cambios vasculares primarios inducidos por los sistemas neurohumorales y de natriuresis presión (215). Esto ocurriría porque la DBT provoca que la reabsorción de sal en el TCP se haga más sensible al contenido de sal de la dieta, por lo cual, comer más sal activa más el FBTG (mayor vasoconstricción de la AA y menos HF). Lo contrario ocurriría con una baja ingesta de sal (242). No obstante, dado que la capacidad del FBTG es limitada para influenciar el FG, una restricción de sal lo suficientemente severa como para producir depleción de volumen sobrepasaría la posibilidad del FBTG de aumentar el FG, produciendo su caída por la influencia sistémica de la depleción de volumen. De este modo, en situaciones de depleción de volumen, la paradoja de la sal no sería evidente (215). La situación clínica que cumpliría con estos requisitos sería la de la severa depleción de volumen por diuresis osmótica producida en casos de severa hiperglicemia.
Los mecanismos que median una mayor reabsorción en el TCP en DBT no parecen ser los nervios renales ni la angiotensina II (principales efectores de la reabsorción proximal) ya que el fenómeno se mantiene en riñones denervados (243) y en animales tratados crónicamente con el bloqueador del receptor AT1 losartán (232).
El crecimiento del túbulo renal puede tener algún rol en este fenómeno. Como se comentó previamente, el crecimiento tubular es una combinación de hiperplasia e hipertrofia. Las células tubulares en el medio diabético, están expuestas a mitógenos y al mismo tiempo a inhibidores del ciclo celular. Este proceso podría condicionar un fenotipo de transportadores distintos a los de las células tubulares normales altamente especializadas. De este modo, en la DBT las células tubulares podrían responder a estímulos humorales que las normales no sensarían porque esa respuesta se produciría en otro segmento tubular. Quizás el túbulo proximal diabético tenga una respuesta exagerada a estímulos diversos, entre ellos la sal de la dieta, dando lugar a la paradoja de la sal (215) y esto pude deberse a la mayor expresión de los cotransportadores SGLT y al crecimiento renal. De hecho, la inhibición de la ODC que impide el crecimiento renal, elimina la HF y la paradoja de la sal (5).
Abordaje terapéutico de la hiperfiltración
Control glicémico e hiperfiltración
Muchos estudios han demostrado que un control metabólico intensivo en los pacientes diabéticos disminuye la tasa de desarrollo de NFDBT (244-246), pero no existen tantos datos que relacionen el control metabólico estricto con el descenso del FG en un número significativo pacientes con HF. A nivel experimental, se ha demostrado normalización del FG en ratas diabéticas en las que se normalizan los niveles de glicemia con insulina, al igual que la reversión de aumento del FPR y del crecimiento renal (82). Christiansen y col lograron un descenso en el FG de 9 pacientes con DBT tipo I con tratamiento intensivo de insulina por 8 días (160 ± 9 a 133 ± 5 ml/min) y del FPR (601 ± 33 a 558± 35 ml/min) (80). La terapia intensiva con insulina también logró normalizar la HF en un estudio de 12 pacientes diabéticos tipo I, en el que 6 fueron asignados a terapia insulínica intensiva con bomba de infusión y el resto a terapia convencional. Se logró disminución del FG de 150 a 130 ml/min/1,73 m2 en el grupo tratado y no se obtuvieron cambios en el grupo control. Esta normalización se mantuvo por 12 meses y volvió a los niveles previos al mes de suspender el tratamiento intensivo (247). Finalmente, otro estudio mostró resultados similares en un grupo más numeroso de diabéticos tipo II con diferentes esquemas de control metabólico (34). Estos trabajos demuestran que el control metabólico puede revertir los cambios hemodinámicos y/o humorales que determinan el fenómeno de HF. Todo este cuerpo de evidencias deja claro que el control metabólico es una herramienta de muchísima importancia en el manejo de la HF en la DBT.
Tratamientos farmacológicos de la hiperfiltración
Si bien la evidencia no es absolutamente determinante en cuanto al rol que juega el proceso de HF en la evolución de la NFDBT, la mayor parte de los autores coinciden en que es un elemento predictor de una evolución renal desfavorable (8-15). La intervención terapéutica sobre esta temprana alteración de la DBT, probablemente pueda tener un rol en el enlentecimiento de la progresión de esta enfermedad. La restricción proteica ha demostrado disminuir la HF, la hipertensión glomerular y la progresión de la enfermedad renal en modelos animales (200), aunque la mayoría de los trabajos en humanos han utilizado la restricción de proteínas en estadios más avanzados de la enfermedad renal diabética (248-251). La intervención farmacológica sobre el SRAA tiene largo tiempo de aplicación, basada en estudios dirigidos principalmente al tratamiento de la microalbuminuria y la NFDBT establecida, aunque no hacia la HF en sí misma. En fases tempranas se ha evaluado la capacidad de estas drogas para prevenir la aparición de microalbuminuria en diabéticos normoalbuminúricos con buenos resultados en relación a estos objetivos (252-255), pero ninguno de estos trabajos abordó específicamente la presencia o evolución de HF con estas intervenciones terapéuticas.
Recientemente ha cobrado interés el uso de diferentes inhibidores específicos de los cotransportadores SGLT, dado su rol patogénico en la HF. El uso de los inhibidores de estos transportadores está inspirado probablemente en un experimento de la naturaleza que resulta de mutaciones en el gen SCL5 que codifica este tipo de transportadores y genera la glucosuria aislada familiar. Este tipo de anormalidad es llamativamente benigna e incluso parece proveer cierta protección para el desarrollo de DBT (256). El primer inhibidor desarrollado fue uno inespecífico llamado phlorizin que mostró efecto beneficioso en ratas diabéticas (257), pero por su naturaleza inespecífica, su nula absorción oral y su toxicidad y efectos indeseables sobre el tracto gastrointestinal al inhibir el SGLT1, principal contransportador para la absorción intestinal de glucosa, no permitió su utilización en humanos. Esto generó que se desarrollaran otros inhibidores con efecto específico sobre el SGLT2. Nueve de estos inhibidores han sido o están siendo testeados en diferentes estudios de fase clínica (58, 258-259), con algunos resultados alentadores sobre el tratamiento de la DBT, como disminución de los niveles de glucosa y de hemoglobina glicosilada, descenso moderado de peso y mejor manejo de las cifras de tensión arterial (58, 260-270). No obstante, de transformarse en aparentes nuevas herramientas, usadas solas o combinadas con otras drogas, pocos estudios han abordado el efecto de estos inhibidores sobre la HF en modo específico. A nivel experimental, algunos estudios han demostrado que en ratas diabéticas por la administración de aloxano, la inhibición de los SGLTs con phlorizin normalizó la HF inducida por la DBT, tanto en ratas normales como en las carentes del receptor para adenosina 1(A1AR -/-)(271). Otros inhibidores específicos han mostrado similares resultados (272). En modelos animales de DBT tipo I sin tóxicos pancreáticos, el uso de empagliflozin mostró disminución de 60% los niveles de glicemia y de albuminuria en la misma proporción. Lo mismo ocurrió con el crecimiento renal y con varios marcadores de inflamación. En cambio, abolió completamente la HF (272). Esto demuestra que existe una disociación entre el crecimiento renal, la albuminuria y el proceso inflamatorio de la DBT, dependiente de los niveles de glicemia y del proceso de HF, que podría revertirse con el bloqueo del SGLT2 (263). A nivel clínico, el uso de dapagliflozin en diabéticos tipo II produjo disminución de casi 11% del FG (273), medido por desaparición plasmática de iohexol, aunque no por fórmula MDRD. Los grandes estudios clínicos con estas drogas que ya han sido incluidos en metaanálisis (265, 274), mostraron capacidad para reducir la hemoglobina glicosilada (0.6 a 0.7%), disminución del peso corporal (1.0 a 3.0 kg), aumento de la diuresis (200 a 600 ml/24 hs), disminución de la presión arterial (4/2 mmHg) y de la necesidad de la dosis de insulina. Los efectos indeseables fueron un aumento de las infecciones urogenitales. Las modificaciones del FG con estos inhibidores han sido evaluadas en diferentes estudios pero con determinación del FG mediante formulaciones y no mediciones con métodos de aclaramiento renal. En estos estudios se determinaron leves descensos del FG (275-278) y en algunos de ellos, también descenso en los niveles de microalbuminuria (277-278). Cherney y col estudiaron el efecto de inhibidor SGLT2 empagliflozin en un grupo de diabéticos tipo I normo e hiperfiltrantes en condiciones de normo e hiperglicemia. La droga provocó disminución del FG, del FPR y de los niveles de NO en los pacientes con HF en ambas condiciones metabólicas (279). Esto hallazgos parecen posicionar a los inhibidores selectivos de SGLT2 como herramientas terapéuticas para la DBT y eventualmente, como probables agentes que puedan disminuir la incidencia de HF en esta población. Deberían realizarse más estudios y con mayor tiempo de observación para determinar los efectos indeseables que ya se han esbozado y para establecer las indicaciones precisas de su uso en estadios tempranos de la enfermedad.
Conclusiones
La HF es un fenómeno hemodinámico complejo que ocurre en etapas tempranas de la evolución de la enfermedad renal diabética y que predice la progresión hacia la aparición de la microalbuminuria y la evolución de la NFDBT evidente. El medio diabético y múltiples factores humorales parecen actuar sobre la vasculatura glomerular provocando vasodilatación de la AA y/o vasocontricción de la AE. Sin embargo, estos factores no pueden justificar las alteraciones tubulares observadas, como mayor reabsorción proximal con menor llegada de solutos a la MD. La hipertrofia tubular y la mayor expresión del cotransportador SGLT2 pueden generar estos cambios tubulares. La menor llegada de solutos a la MD desactivaría el FBTG provocando vasodilatación de la AA con los cambios hemodinámicos típicos de la HF, aumento del FG y del FPR. Estos dos procesos (vascular y tubular) podrían actuar en forma sinérgica o simultánea, dependiendo de las condiciones metabólicas y evolutivas de la enfermedad renal diabética (Figura 1).
FIGURA 1. Fisiopatología de la hiperfiltración glomerular
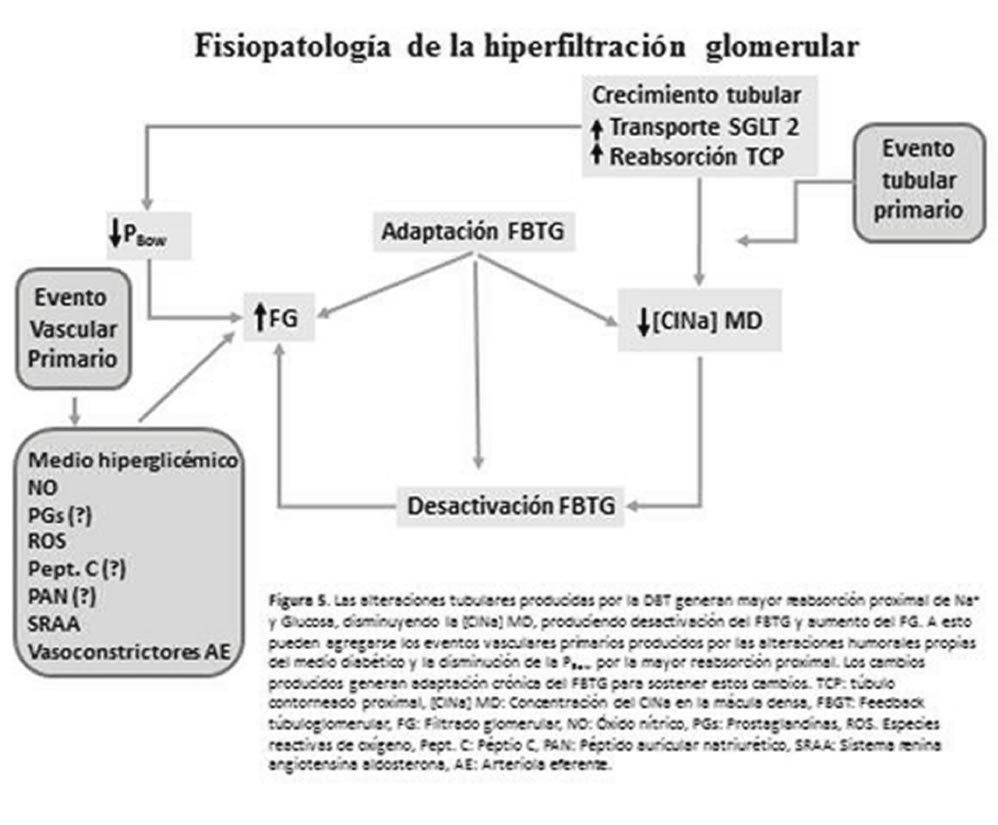
Similares mecanismos podrían explicar la paradoja de la sal, por la cual, una dieta baja en sal exacerbaría el fenómeno de HF y una dieta alta en sal disminuiría el FG y el FPR, lo cual podría tener implicancias clínicas inesperadas.
A las medidas terapéuticas habituales del control metabólico estricto, la dieta hipoproteica y el uso de IECA o bloqueantes AT1, no testeados clínicamente para este fin, pero de extendido uso clínico, parecen agregarse los nuevos inhibidores específicos del cotransportador SGLT2, que han demostrado efectos beneficiosos en varios aspectos del manejo de los diabéticos y ya existen algunos trabajos con efecto específico sobre la HF que parecen ser alentadores. Menos experiencia existe con el uso potencial del péptido C como herramienta terapéutica en estas situaciones clínicas.
Abreviaturas usadas en el texto
Diabetes: DBT
Filtrado glomerular: FG
Arteriolas aferentes: AA
Arteriolas eferentes: AE
Coeficiente de ultrafiltración: CUF
Presión capilar glomerular: PCG
Hiperfiltración: HF
Proteína quinasa C: PKC
Especies reactivas de oxígeno: ROS
Sistema renina angiotensina aldosterona:
SRAA
Receptor AGE: RAGE
Óxido Nítrico: NO
Óxido Nítrico Sintetasa: NOS
Factor de crecimiento símil insulina-1: IGF-1
Angiotensina II: AngII
Prostaglandinas; PGs
Ciclooxigenasa: COX
Péptido auricular natriurético: PAN
Fracción de filtración: FF
Enzima convertidora de angiotensina 2: ACE2
Enzima ornitildecarboxilasa: ODC
Factor de crecimiento del endotelio vascular (VEGF)
Concentración de ClNa en la mácula densa: [ClNa] MD
Balance glomerulotubular: BGT
1. Hostetter TH, Troy JL, Brenner BM. Glomerular hemodynamics in experimental diabetes mellitus. Kidney Int 1981;19:410-5. [ Links ]
2. OâDonnell MP, Kasiske BL, Keane WF. Glomerular hemodynamic and structural alterations in experimental diabetes mellitus. FASEB J 1988;2:2339-47. [ Links ]
3. Carmines PK, Ishii N. Altered renal microvascular function in early diabetes. In: Cortes P, ed. The diabetic kidney. Totowa, NJ: Humana Press; 2006. p. 23â36. [ Links ]
4. Tucker BJ, Collins RC, Ziegler MG, Blantz RC. Disassociation between glomerular hyperfiltration and extracellular volume in diabetic rats. Kidney Int 1991;39:1176-83. [ Links ]
5. Miracle CM, Rieg T, Mansoury H, Vallon V, Thomson SC. Ornithine decarboxylase inhibitor eliminates hyperresponsiveness of the early diabetic proximal tubule to dietary salt. Am J Physiol Renal Physiol 2008;295:F995-F1002. [ Links ]
6. Blantz RC, Singh P. Glomerular and Tubular Function in the Diabetic Kidney. Adv Chronic Kidney Dis 2014;21:297-303. [ Links ]
7. Carmines PK. The renal vascular response to diabetes. Curr Opin Nephrol Hypertens 2010;19:85-90. [ Links ]
8. Vallon V, Komers R. Pathophysiology of the diabetic kidney. Compr Physiol 2011;1:1175-232. [ Links ]
9. Wada J, Makino H. Inflammation and the pathogenesis of diabetic nephropathy. Clin Sci (Lond) 2013;124:139-52. [ Links ]
10. Jerums G, Premaratne E, Panagiotopoulos S, MacIsaac RJ. The clinical significance of hyperfiltration in diabetes. Diabetologia 2010;53:2093-104. [ Links ]
11. Magee GM, Bilous RW, Cardwell CR, Hunter SJ, Kee F, Fogarty DG. Is hyperfiltration associated with the future risk of developing diabetic nephropathy? A metanalysis. Diabetologia 2009;52:691-7. [ Links ]
12. Mogensen CE. Prediction of clinical diabetic nephropathy in IDDM patients. Alternatives to microalbuminuria? Diabetes 1990;39:761-7. [ Links ]
13. Persson P, Hansell P, Palm F. Tubular reabsorption and diabetes-induced glomerular hyperfiltration. Acta Physiol (Oxf) 2010;200:3-10. [ Links ]
14. Frische S. Glomerular filtration rate in early diabetes: ongoing discussions of causes and mechanisms. J Nephrol 2011;24:537-40. [ Links ]
15. Satirapoj B. Nephropathy in diabetes. Adv Exp Med Biol 2012;771:107-22. [ Links ]
16. Wesson DE. Moving closer to an understanding of the hyperfiltration of type 2 diabetes mellitus. Am J Physiol Regul Integr Comp Physiol 2006;290:R973-4. [ Links ]
17. Melsom T, Mathisen UD, Ingebretsen OC, et al. Impaired fasting glucose is associated with renal hyperfiltration in the general population. Diabetes Care 2011;34:1546-51. [ Links ]
18. Mogensen CE, Andersen MJ. Increased kidney size and glomerular filtration rate in early juvenile diabetes. Diabetes 1973;22:706-12. [ Links ]
19. Schmitz RA, Gaffney FA, Scandling DM, McKenzie JE. Effects of orthostatic and anti-orthostatic stress on patent and stenotic coronary arteries in swine. Aviat Space Environ Med 1993;64:839-44. [ Links ]
20. Damsgaard EM, Mogensen CE. Microalbuminuria in elderly hyperglycaemic patients and controls. Diabet Med 1986;3:430-5. [ Links ]
21. Gragnoli G, Signorini AM, Tanganelli I, et al. Prevalence of glomerular hyperfiltration and nephromegaly in normo- and microalbuminuric type 2 diabetic patients. Nephron 1993;65:206-11. [ Links ]
22. Vora J, Cooper J, Thomas JP. Polyarteritis nodosa presenting with hypertensive encephalopathy. Br J Clin Pract 1992;46:144-5. [ Links ]
23. Rius F, Rey MJ. [Behavioral disturbances and disorientation in a 67-year-old woman]. Med Clin (Barc) 1994;103:229-35. [ Links ]
24. Vedel P, Obel J, Nielsen FS, et al. Glomerular hyperfiltration in microalbuminuric NIDDM patients. Diabetologia 1996;39:1584-9. [ Links ]
25. Sasson AN, Cherney DZ. Renal hyperfiltration related to diabetes mellitus and obesity in human disease. World J Diabetes 2012;3:1-6. [ Links ]
26. Thomas MC, Moran JL, Harjutsalo V, et al. Hyperfiltration in type 1 diabetes: does it exist and does it matter for nephropathy? Diabetologia 2012;55:1505-13. [ Links ]
27. Rius FC, Massaguer Avelli JM. [Classification of cervical adenopathies]. Acta Otorinolaryngol Iber Am 1969;20:246-50. [ Links ]
28. Premaratne E, Macisaac RJ, Tsalamandris C, Panagiotopoulos S, Smith T, Jerums G. Renal hyperfiltration in type 2 diabetes: effect of age-related decline in glomerular filtration rate. Diabetologia 2005;48:2486-93. [ Links ]
29. Chagnac A, Herskovitz P, Weinstein T, et al. The peritoneal membrane in peritoneal dialysis patients: estimation of its functional surface area by applying stereologic methods to computerized tomography scans. J Am Soc Nephrol 1999;10:342-6. [ Links ]
30. Monami M, Pala L, Bardini G, et al. Glomerular hyperfiltration and metabolic syndrome: results from the FIrenze-BAgno A Ripoli (FIBAR) Study. Acta Diabetol 2009;46:191-6. [ Links ]
31. Knight SF, Imig JD. Obesity, insulin resistance, and renal function. Microcirculation 2007;14:349-62. [ Links ]
32. Myers BD, Nelson RG, Williams GW, et al. Glomerular function in Pima Indians with noninsulin-dependent diabetes mellitus of recent onset. J Clin Invest 1991;88:524-30. [ Links ]
33. Palmisano JJ, Lebovitz HE. Renal function in black Americans with type II diabetes. J Diabet Complications 1989;3:40-4. [ Links ]
34. Vora JP, Dolben J, Williams JD, Peters JR, Owens DR. Impact of initial treatment on renal function in newly-diagnosed type 2 (non-insulin-dependent) diabetes mellitus. Diabetologia 1993;36:734-40. [ Links ]
35. Nelson RG, Bennett PH, Beck GJ, et al. Development and progression of renal disease in Pima Indians with non-insulin-dependent diabetes mellitus. Diabetic Renal Disease Study Group. N Engl J Med 1996;335:1636-42. [ Links ]
36. Brenner BM, Lawler EV, Mackenzie HS. The hyperfiltration theory: a paradigm shift in nephrology. Kidney Int 1996;49:1774-7. [ Links ]
37. Stanton RC. Sodium glucose transport 2 (SGLT2) inhibition decreases glomerular hyperfiltration: is there a role for SGLT2 inhibitors in diabetic kidney disease? Circulation 2014;129:542-4. [ Links ]
38. Amin R, Turner C, van Aken S, et al. The relationship between microalbuminuria and glomerular filtration rate in young type 1 diabetic subjects: The Oxford Regional Prospective Study. Kidney Int 2005;68:1740-9. [ Links ]
39. Dahlquist G, Stattin EL, Rudberg S. Urinary albumin excretion rate and glomerular filtration rate in the prediction of diabetic nephropathy; a long-term follow-up study of childhood onset type-1 diabetic patients. Nephrol Dial Transplant 2001;16:1382-6. [ Links ]
40. Mogensen CE. Early glomerular hyperfiltration in insulin-dependent diabetics and late nephropathy. Scand J Clin Lab Invest 1986;46:201-6. [ Links ]
41. Rudberg S, Persson B, Dahlquist G. Increased glomerular filtration rate as a predictor of diabetic nephropathy--an 8-year prospective study. Kidney Int 1992;41:822-8. [ Links ]
42. Steinke JM, Sinaiko AR, Kramer MS, Suissa S, Chavers BM, Mauer M. The early natural history of nephropathy in Type 1 Diabetes: III. Predictors of 5-year urinary albumin excretion rate patterns in initially normoalbuminuric patients. Diabetes 2005;54:2164-71. [ Links ]
43. Caramori ML, Gross JL, Pecis M, de Azevedo MJ. Glomerular filtration rate, urinary albumin excretion rate, and blood pressure changes in normoalbuminuric normotensive type 1 diabetic patients: an 8-year follow-up study. Diabetes Care 1999;22:1512-6. [ Links ]
44. Mogensen CE, Christensen CK. Predicting diabetic nephropathy in insulin-dependent patients. N Engl J Med 1984;311:89-93. [ Links ]
45. Lervang HH, Jensen S, Brochner-Mortensen J, Ditzel J. Early glomerular hyperfiltration and the development of late nephropathy in type 1 (insulin-dependent) diabetes mellitus. Diabetologia 1988;31:723-9. [ Links ]
46. Ruggenenti P, Porrini EL, Gaspari F, et al. Glomerular hyperfiltration and renal disease progression in type 2 diabetes. Diabetes Care 2012;35:2061-8. [ Links ]
47. Yip JW, Jones SL, Wiseman MJ, Hill C, Viberti G. Glomerular hyperfiltration in the prediction of nephropathy in IDDM: a 10-year follow-up study. Diabetes 1996;45:1729-33. [ Links ]
48. Ficociello LH, Perkins BA, Roshan B, et al. Renal hyperfiltration and the development of microalbuminuria in type 1 diabetes. Diabetes Care 2009;32:889-93. [ Links ]
49. Cotroneo P, Manto A, Todaro L, et al. Hyperfiltration in patients with type I diabetes mellitus: a prevalence study. Clin Nephrol 1998;50:214-7. [ Links ]
50. Rossing P, Tarnow L, Nielsen FS, Hansen BV, Brenner BM, Parving HH. Low birth weight. A risk factor for development of diabetic nephropathy? Diabetes 1995;44:1405-7. [ Links ]
51. Chang S, Caramori ML, Moriya R, Mauer M. Having one kidney does not accelerate the rate of development of diabetic nephropathy lesions in type 1 diabetic patients. Diabetes 2008;57:1707-11. [ Links ]
52. Rudberg S, Osterby R, Dahlquist G, Nyberg G, Persson B. Predictors of renal morphological changes in the early stage of microalbuminuria in adolescents with IDDM. Diabetes Care 1997;20:265-71. [ Links ]
53. Berg UB, Torbjornsdotter TB, Jaremko G, Thalme B. Kidney morphological changes in relation to long-term renal function and metabolic control in adolescents with IDDM. Diabetologia 1998;41:1047-56. [ Links ]
54. Drummond K, Mauer M. The early natural history of nephropathy in type 1 diabetes: II. Early renal structural changes in type 1 diabetes. Diabetes 2002;51:1580-7. [ Links ]
55. Andrianesis V, Doupis J. The role of kidney in glucose homeostasis--SGLT2 inhibitors, a new approach in diabetes treatment. Expert Rev Clin Pharmacol 2013;6:519-39. [ Links ]
56. Guyton AC, Hall JE. Urine Formation by the Kidneys: II Tubular processing of the Glomerular Filtrate. In: Guyton AC, ed. Textbook Of Medical Physiology. Philadelphia, Pennsylvania: Elsevier Saunders; 2006:327â47. [ Links ]
57. Wright EM, Hirayama BA, Loo DF. Active sugar transport in health and disease. J Intern Med 2007;261:32-43. [ Links ]
58. Chen LH, Leung PS. Inhibition of the sodium glucose co-transporter-2: its beneficial action and potential combination therapy for type 2 diabetes mellitus. Diabetes Obes Metab 2013;15:392-402. [ Links ]
59. Wright EM, Loo DD, Hirayama BA. Biology of human sodium glucose transporters. Physiol Rev 2011;91:733-94. [ Links ]
60. Barfuss DW, Schafer JA. Differences in active and passive glucose transport along the proximal nephron. Am J Physiol 1981;241:F322-32. [ Links ]
61. Vallon V, Platt KA, Cunard R, et al. SGLT2 mediates glucose reabsorption in the early proximal tubule. J Am Soc Nephrol 2011;22:104-12. [ Links ]
62. Rieg T, Masuda T, Gerasimova M, et al. Increase in SGLT1-mediated transport explains renal glucose reabsorption during genetic and pharmacologic SGLT2 inhibition in euglycemia. Am J Physiol Renal Physiol 2014;306:F188-93. [ Links ]
63. Kumpers P, Hafer C, Lukasz A, et al. Serum neutrophil gelatinase-associated lipocalin at inception of renal replacement therapy predicts survival in critically ill patients with acute kidney injury. Crit Care 2010;14:R9. [ Links ]
64. Mogensen CE. Maximum tubular reabsorption capacity for glucose and renal hemodynamcis during rapid hypertonic glucose infusion in normal and diabetic subjects. Scand J Clin Lab Invest 1971;28:101-9. [ Links ]
65. Vestri S, Okamoto MM, de Freitas HS, et al. Changes in sodium or glucose filtration rate modulate expression of glucose transporters in renal proximal tubular cells of rat. J Membr Biol 2001;182:105-12. [ Links ]
66. Marks J, Carvou NJ, Debnam ES, Srai SK, Unwin RJ. Diabetes increases facilitative glucose uptake and GLUT2 expression at the rat proximal tubule brush border membrane. J Physiol 2003;553:137-45. [ Links ]
67. Rahmoune H, Thompson PW, Ward JM, Smith CD, Hong G, Brown J. Glucose transporters in human renal proximal tubular cells isolated from the urine of patients with non-insulin-dependent diabetes. Diabetes 2005;54:3427-34. [ Links ]
68. Guder WG, Ross BD. Enzyme distribution along the nephron. Kidney Int 1984;26:101-11. [ Links ]
69. Wirthensohn G, Guder WG. Renal substrate metabolism. Physiol Rev 1986;66:469-97. [ Links ]
70. Schoolwerth AC, Smith BC, Culpepper RM. Renal gluconeogenesis. Miner Electrolyte Metab 1988;14:347-61. [ Links ]
71. Brownlee M. The pathobiology of diabetic complications: a unifying mechanism. Diabetes 2005;54:1615-25. [ Links ]
72. Heilig CW, Kreisberg JI, Freytag S, et al. Antisense GLUT-1 protects mesangial cells from glucose induction of GLUT-1 and fibronectin expression. Am J Physiol Renal Physiol 2001;280:F657-66. [ Links ]
73. Morrisey K, Steadman R, Williams JD, Phillips AO. Renal proximal tubular cell fibronectin accumulation in response to glucose is polyol pathway dependent. Kidney Int 1999;55:160-7. [ Links ]
74. Kanwar YS, Wada J, Sun L, et al. Diabetic nephropathy: mechanisms of renal disease progression. Exp Biol Med (Maywood) 2008;233:4-11. [ Links ]
75. Brownlee M. Biochemistry and molecular cell biology of diabetic complications. Nature 2001;414:813-20. [ Links ]
76. Tan AL, Forbes JM, Cooper ME. AGE, RAGE, and ROS in diabetic nephropathy. Semin Nephrol 2007;27:130-43. [ Links ]
77. Schena FP, Gesualdo L. Pathogenetic mechanisms of diabetic nephropathy. J Am Soc Nephrol 2005;16 Suppl 1:S30-3. [ Links ]
78. Jandeleit-Dahm K, Cooper ME. Hypertension and diabetes: role of the renin-angiotensin system. Endocrinol Metab Clin North Am 2006;35:469-90,vii. [ Links ]
79. Christiansen JS, Gammelgaard J, Orskov H, Andersen AR, Telmer S, Parving HH. Kidney function and size in normal subjects before and during growth hormone administration for one week. Eur J Clin Invest 1981;11:487-90. [ Links ]
80. Christiansen JS, Gammelgaard J, Tronier B, Svendsen PA, Parving HH. Kidney function and size in diabetics before and during initial insulin treatment. Kidney Int 1982;21:683-8. [ Links ]
81. Parving HH, Christiansen JS, Noer I, Tronier B, Mogensen CE. The effect of glucagon infusion on kidney function in short-term insulin-dependent juvenile diabetics. Diabetologia 1980;19:350-4. [ Links ]
82. Stackhouse S, Miller PL, Park SK, Meyer TW. Reversal of glomerular hyperfiltration and renal hypertrophy by blood glucose normalization in diabetic rats. Diabetes 1990;39:989-95. [ Links ]
83. Tucker BJ, Anderson CM, Thies RS, Collins RC, Blantz RC. Glomerular hemodynamic alterations during acute hyperinsulinemia in normal and diabetic rats. Kidney Int 1992;42:1160-8. [ Links ]
84. Hills CE, Brunskill NJ, Squires PE. C-peptide as a therapeutic tool in diabetic nephropathy. Am J Nephrol 2010;31:389-97. [ Links ]
85. Huang DY, Richter K, Breidenbach A, Vallon V. Human C-peptide acutely lowers glomerular hyperfiltration and proteinuria in diabetic rats: a dose-response study. Naunyn Schmiedebergs Arch Pharmacol 2002;365:67-73. [ Links ]
86. Rebsomen L, Khammar A, Raccah D, Tsimaratos M. C-Peptide effects on renal physiology and diabetes. Exp Diabetes Res 2008;2008:281536. [ Links ]
87. Forst T, Kunt T, Pfutzner A, Beyer J, Wahren J. New aspects on biological activity of C-peptide in IDDM patients. Exp Clin Endocrinol Diabetes 1998;106:270-6. [ Links ]
88. Horwitz DL, Starr JI, Mako ME, Blackard WG, Rubenstein AH. Proinsulin, insulin, and C-peptide concentrations in human portal and peripheral blood. J Clin Invest 1975;55:1278-83. [ Links ]
89. Samnegard B, Jacobson SH, Jaremko G, Johansson BL, Sjoquist M. Effects of C-peptide on glomerular and renal size and renal function in diabetic rats. Kidney Int 2001;60:1258-65. [ Links ]
90. Johansson BL, Sjoberg S, Wahren J. The influence of human C-peptide on renal function and glucose utilization in type 1 (insulin-dependent) diabetic patients. Diabetologia 1992;35:121-8. [ Links ]
91. Samnegard B, Jacobson SH, Jaremko G, et al. C-peptide prevents glomerular hypertrophy and mesangial matrix expansion in diabetic rats. Nephrol Dial Transplant 2005;20:532-8. [ Links ]
92. Samnegard B, Jacobson SH, Johansson BL, et al. C-peptide and captopril are equally effective in lowering glomerular hyperfiltration in diabetic rats. Nephrol Dial Transplant 2004;19:1385-91. [ Links ]
93. Nordquist L, Wahren J. C-Peptide: the missing link in diabetic nephropathy? Rev Diabet Stud 2009;6:203-10. [ Links ]
94. Nordquist L, Lai EY, Sjoquist M, Patzak A, Persson AE. Proinsulin C-peptide constricts glomerular afferent arterioles in diabetic mice. A potential renoprotective mechanism. Am J Physiol Regul Integr Comp Physiol 2008;294:R836-41. [ Links ]
95. Pihl L, Persson P, Fasching A, Hansell P, DiBona GF, Palm F. Insulin induces the correlation between renal blood flow and glomerular filtration rate in diabetes: implications for mechanisms causing hyperfiltration. Am J Physiol Regul Integr Comp Physiol 2012;303:R39-47. [ Links ]
96. Troncoso Brindeiro CM, Fallet RW, Lane PH, Carmines PK. Potassium channel contributions to afferent arteriolar tone in normal and diabetic rat kidney. Am J Physiol Renal Physiol 2008;295:F171-8. [ Links ]
97. Carmines PK, Ohishi K, Ikenaga H. Functional impairment of renal afferent arteriolar voltage-gated calcium channels in rats with diabetes mellitus. J Clin Invest 1996;98:2564-71. [ Links ]
98. Hetrick EM, Schoenfisch MH. Analytical chemistry of nitric oxide. Annu Rev Anal Chem (Palo Alto Calif) 2009;2:409-33. [ Links ]
99. Prabhakar SS. Role of nitric oxide in diabetic nephropathy. Semin Nephrol 2004;24:333-44. [ Links ]
100. Furchgott RF, Zawadzki JV. The obligatory role of endothelial cells in the relaxation of arterial smooth muscle by acetylcholine. Nature 1980;288:373-6. [ Links ]
101. Munger Kea. The Renal Circulations and Glomerular Ultrafiltration. In: Taal MW, Chertow, G. M., Marsden, P. A., Skorecki, K., Yu, A., Brenner, B. M., ed. Brenner and Rector´s The Kidney 9th Edition. Philadelphia, PA 19103-2899: Elsevier, Saunders; 2012:94-137. [ Links ]
102. Blantz RC, Deng A, Lortie M, et al. The complex role of nitric oxide in the regulation of glomerular ultrafiltration. Kidney Int 2002;61:782-5. [ Links ]
103. Mount PF, Power DA. Nitric oxide in the kidney: functions and regulation of synthesis. Acta Physiol (Oxf) 2006;187:433-46. [ Links ]
104. Artificial kidney bibliography. Michigan: University of Michigan Library, 2009. [ Links ]
105. Levin-Iaina N, Iaina A, Raz I. The emerging role of NO and IGF-1 in early renal hypertrophy in STZ-induced diabetic rats. Diabetes Metab Res Rev 2011;27:235-43. [ Links ]
106. Komers R, Anderson S. Paradoxes of nitric oxide in the diabetic kidney. Am J Physiol Renal Physiol 2003;284:F1121-37. [ Links ]
107. Brands MW, Bell TD, Gibson B. Nitric oxide may prevent hypertension early in diabetes by counteracting renal actions of superoxide. Hypertension 2004;43:57-63. [ Links ]
108. Cherney DZ, Scholey JW, Miller JA. Insights into the regulation of renal hemodynamic function in diabetic mellitus. Curr Diabetes Rev 2008;4:280-90. [ Links ]
109. Cherney DZ, Reich HN, Jiang S, et al. Hyperfiltration and effect of nitric oxide inhibition on renal and endothelial function in humans with uncomplicated type 1 diabetes mellitus. Am J Physiol Regul Integr Comp Physiol 2012;303:R710-8. [ Links ]
110. Komers R, Oyama TT, Chapman JG, Allison KM, Anderson S. Effects of systemic inhibition of neuronal nitric oxide synthase in diabetic rats. Hypertension 2000;35:655-61. [ Links ]
111. OâByrne S, Forte P, Roberts LJ, 2nd, et al. Nitric oxide synthesis and isoprostane production in subjects with type 1 diabetes and normal urinary albumin excretion. Diabetes 2000;49:857-62. [ Links ]
112. Chiarelli F, Cipollone F, Romano F, et al. Increased circulating nitric oxide in young patients with type 1 diabetes and persistent microalbuminuria: relation to glomerular hyperfiltration. Diabetes 2000;49:1258-63. [ Links ]
113. Montanari A, Biggi A, Cabassi A, et al. Renal hemodynamic response to L-arginine in uncomplicated, type 1 diabetes mellitus: the role of buffering anions and tubuloglomerular feedback. Am J Physiol Renal Physiol 2012;303:F648-58. [ Links ]
114. Goligorsky MS, Chen J, Brodsky S. Workshop: endothelial cell dysfunction leading to diabetic nephropathy: focus on nitric oxide. Hypertension 2001;37:744-8. [ Links ]
115. Mattar AL, Fujihara CK, Ribeiro MO, de Nucci G, Zatz R. Renal effects of acute and chronic nitric oxide inhibition in experimental diabetes. Nephron 1996;74:136-43. [ Links ]
116. Tolins JP, Shultz PJ, Raij L, Brown DM, Mauer SM. Abnormal renal hemodynamic response to reduced renal perfusion pressure in diabetic rats: role of NO. Am J Physiol 1993;265:F886-95. [ Links ]
117. Vallon V, Thomson S. Inhibition of local nitric oxide synthase increases homeostatic efficiency of tubuloglomerular feedback. Am J Physiol 1995;269:F892-9. [ Links ]
118. Vallon V, Traynor T, Barajas L, Huang YG, Briggs JP, Schnermann J. Feedback control of glomerular vascular tone in neuronal nitric oxide synthase knockout mice. J Am Soc Nephrol 2001;12:1599-606. [ Links ]
119. Levine DZ. Hyperfiltration, nitric oxide, and diabetic nephropathy. Curr Hypertens Rep 2006;8:153-7. [ Links ]
120. Brooks B, Delaney-Robinson C, Molyneaux L, Yue DK. Endothelial and neural regulation of skin microvascular blood flow in patients with diabetic peripheral neuropathy: effect of treatment with the isoform-specific protein kinase C beta inhibitor, ruboxistaurin. J Diabetes Complications 2008;22:88-95. [ Links ]
121. Lockhart CJ, Agnew CE, McCann A, et al. Impaired flow-mediated dilatation response in uncomplicated Type 1 diabetes mellitus: influence of shear stress and microvascular reactivity. Clin Sci (Lond) 2011;121:129-39. [ Links ]
122. Henry RM, Ferreira I, Kostense PJ, et al. Type 2 diabetes is associated with impaired endothelium-dependent, flow-mediated dilation, but impaired glucose metabolism is not; The Hoorn Study. Atherosclerosis 2004;174:49-56. [ Links ]
123. Hiragushi K, Sugimoto H, Shikata K, et al. Nitric oxide system is involved in glomerular hyperfiltration in Japanese normo- and micro-albuminuric patients with type 2 diabetes. Diabetes Res Clin Pract 2001;53:149-59. [ Links ]
124. Montanari A, Pela G, Musiari L, et al. Nitric oxide-angiotensin II interactions and renal hemodynamic function in patients with uncomplicated type 1 diabetes. Am J Physiol Renal Physiol 2013;305:F42-51. [ Links ]
125. Bech JN, Nielsen CB, Ivarsen P, Jensen KT, Pedersen EB. Dietary sodium affects systemic and renal hemodynamic response to NO inhibition in healthy humans. Am J Physiol 1998;274:F914-23. [ Links ]
126. Llinas MT, Gonzalez JD, Nava E, Salazar FJ. Role of angiotensin II in the renal effects induced by nitric oxide and prostaglandin synthesis inhibition. J Am Soc Nephrol 1997;8:543-50. [ Links ]
127. Sigmon DH, Carretero OA, Beierwaltes WH. Angiotensin dependence of endothelium-mediated renal hemodynamics. Hypertension 1992;20:643-50. [ Links ]
128. Hollenberg NK, Price DA, Fisher ND, et al. Glomerular hemodynamics and the renin-angiotensin system in patients with type 1 diabetes mellitus. Kidney Int 2003;63:172-8. [ Links ]
129. Lansang MC, Hollenberg NK. Renal perfusion and the renal hemodynamic response to blocking the renin system in diabetes: are the forces leading to vasodilation and vasoconstriction linked? Diabetes 2002;51:2025-8. [ Links ]
130. Miller JA. Impact of hyperglycemia on the renin angiotensin system in early human type 1 diabetes mellitus. J Am Soc Nephrol 1999;10:1778-85. [ Links ]
131. Price DA, Porter LE, Gordon M, et al. The paradox of the low-renin state in diabetic nephropathy. J Am Soc Nephrol 1999;10:2382-91. [ Links ]
132. Sochett EB, Cherney DZ, Curtis JR, Dekker MG, Scholey JW, Miller JA. Impact of renin angiotensin system modulation on the hyperfiltration state in type 1 diabetes. J Am Soc Nephrol 2006;17:1703-9. [ Links ]
133. Eleftheriadis T, Antoniadi G, Pissas G, Liakopoulos V, Stefanidis I. The renal endothelium in diabetic nephropathy. Ren Fail 2013;35:592-9. [ Links ]
134. Forbes JM, Coughlan MT, Cooper ME. Oxidative stress as a major culprit in kidney disease in diabetes. Diabetes 2008;57:1446-54. [ Links ]
135. Griendling KK, Ushio-Fukai M, Lassegue B, Alexander RW. Angiotensin II signaling in vascular smooth muscle. New concepts. Hypertension 1997;29:366-73. [ Links ]
136. Ohishi K, Carmines PK. Superoxide dismutase restores the influence of nitric oxide on renal arterioles in diabetes mellitus. J Am Soc Nephrol 1995;5:1559-66. [ Links ]
137. Schnackenberg CG, Wilcox CS. The SOD mimetic tempol restores vasodilation in afferent arterioles of experimental diabetes. Kidney Int 2001;59:1859-64. [ Links ]
138. Koya D, Lee IK, Ishii H, Kanoh H, King GL. Prevention of glomerular dysfunction in diabetic rats by treatment with d-alpha-tocopherol. J Am Soc Nephrol 1997;8:426-35. [ Links ]
139. Palm F, Cederberg J, Hansell P, Liss P, Carlsson PO. Reactive oxygen species cause diabetes-induced decrease in renal oxygen tension. Diabetologia 2003;46:1153-60. [ Links ]
140. Chen YF, Li PL, Zou AP. Oxidative stress enhances the production and actions of adenosine in the kidney. Am J Physiol Regul Integr Comp Physiol 2001;281:R1808-16. [ Links ]
141. Komers R, Lindsley JN, Oyama TT, et al. Immunohistochemical and functional correlations of renal cyclooxygenase-2 in experimental diabetes. J Clin Invest 2001;107:889-98. [ Links ]
142. Li J, Chen YJ, Quilley J. Effect of tempol on renal cyclooxygenase expression and activity in experimental diabetes in the rat. J Pharmacol Exp Ther 2005;314:818-24. [ Links ]
143. Chen YJ, Li J, Quilley J. Effect of inhibition of nitric oxide synthase on renal cyclooxygenase in the diabetic rat. Eur J Pharmacol 2006;541:80-6. [ Links ]
144. Cherney DZ, Miller JA, Scholey JW, et al. The effect of cyclooxygenase-2 inhibition on renal hemodynamic function in humans with type 1 diabetes. Diabetes 2008;57:688-95. [ Links ]
145. Cherney DZ, Miller JA, Scholey JW, et al. Renal hyperfiltration is a determinant of endothelial function responses to cyclooxygenase 2 inhibition in type 1 diabetes. Diabetes Care 2010;33:1344-6. [ Links ]
146. Ortola FV, Ballermann BJ, Anderson S, Mendez RE, Brenner BM. Elevated plasma atrial natriuretic peptide levels in diabetic rats. Potential mediator of hyperfiltration. J Clin Invest 1987;80:670-4. [ Links ]
147. Zhang PL, Mackenzie HS, Troy JL, Brenner BM. Effects of an atrial natriuretic peptide receptor antagonist on glomerular hyperfiltration in diabetic rats. J Am Soc Nephrol 1994;4:1564-70. [ Links ]
148. Vervoort G, Veldman B, Berden JH, Smits P, Wetzels JF. Glomerular hyperfiltration in type 1 diabetes mellitus results from primary changes in proximal tubular sodium handling without changes in volume expansion. Eur J Clin Invest 2005;35:330-6. [ Links ]
149. Jacobs EM, Vervoort G, Branten AJ, Klasen I, Smits P, Wetzels JF. Atrial natriuretic peptide increases albuminuria in type I diabetic patients: evidence for blockade of tubular protein reabsorption. Eur J Clin Invest 1999;29:109-15. [ Links ]
150. Benigni A, Colosio V, Brena C, Bruzzi I, Bertani T, Remuzzi G. Unselective inhibition of endothelin receptors reduces renal dysfunction in experimental diabetes. Diabetes 1998;47:450-6. [ Links ]
151. Kontessis PS, Jones SL, Barrow SE, et al. Effect of selective inhibition of thromboxane synthesis on renal function in diabetic nephropathy. J Lab Clin Med 1993;121:415-23. [ Links ]
152. Uriu K, Kaizu K, Hashimoto O, Komine N, Etoh S. Acute and chronic effects of thromboxane A2 inhibition on the renal hemodynamics in streptozotocin-induced diabetic rats. Kidney Int 1994;45:794-802. [ Links ]
153. Lansang MC, Price DA, Laffel LM, et al. Renal vascular responses to captopril and to candesartan in patients with type 1 diabetes mellitus. Kidney Int 2001;59:1432-8. [ Links ]
154. Tikellis C, Brown R, Head GA, Cooper ME, Thomas MC. Angiotensin Converting Enzyme 2 and hyperfiltration associated with diabetes. Am J Physiol Renal Physiol 2014. [ Links ]
155. Li N, Zimpelmann J, Cheng K, Wilkins JA, Burns KD. The role of angiotensin converting enzyme 2 in the generation of angiotensin 1-7 by rat proximal tubules. Am J Physiol Renal Physiol 2005;288:F353-62. [ Links ]
156. Rasch R. Tubular lesions in streptozotocin-diabetic rats. Diabetologia 1984;27:32-7. [ Links ]
157. Christiansen JS, Gammelgaard J, Frandsen M, Parving HH. Increased kidney size, glomerular filtration rate and renal plasma flow in short-term insulin-dependent diabetics. Diabetologia 1981;20:451-6. [ Links ]
158. Rasch R, Dorup J. Quantitative morphology of the rat kidney during diabetes mellitus and insulin treatment. Diabetologia 1997;40:802-9. [ Links ]
159. Seyer-Hansen K, Hansen J, Gundersen HJ. Renal hypertrophy in experimental diabetes. A morphometric study. Diabetologia 1980;18:501-5. [ Links ]
160. Huang HC, Preisig PA. G1 kinases and transforming growth factor-beta signaling are associated with a growth pattern switch in diabetes-induced renal growth. Kidney Int 2000;58:162-72. [ Links ]
161. Burns KD. Angiotensin II and its receptors in the diabetic kidney. Am J Kidney Dis 2000;36:449-67. [ Links ]
162. Satriano J, Mansoury H, Deng A, et al. Transition of kidney tubule cells to a senescent phenotype in early experimental diabetes. Am J Physiol Cell Physiol 2010;299:C374-80. [ Links ]
163. Vallon V, Thomson SC. Renal function in diabetic disease models: the tubular system in the pathophysiology of the diabetic kidney. Annual review of physiology 2012;74:351-75. [ Links ]
164. Meier M, Park JK, Overheu D, et al. Deletion of protein kinase C-beta isoform in vivo reduces renal hypertrophy but not albuminuria in the streptozotocin-induced diabetic mouse model. Diabetes 2007;56:346-54. [ Links ]
165. Vallon V. The proximal tubule in the pathophysiology of the diabetic kidney. Am J Physiol Regul Integr Comp Physiol 2011. [ Links ]
166. Lorenzen JM, Kielstein JT, Hafer C, et al. Circulating miR-210 predicts survival in critically ill patients with acute kidney injury. Clin J Am Soc Nephrol 2011;6:1540-6. [ Links ]
167. Lorenzen JM, Hafer C, Faulhaber-Walter R, et al. Osteopontin predicts survival in critically ill patients with acute kidney injury. Nephrol Dial Transplant 2011;26:531-7. [ Links ]
168. Pedersen SB, Flyvbjerg A, Richelsen B. Inhibition of renal ornithine decarboxylase activity prevents kidney hypertrophy in experimental diabetes. Am J Physiol 1993;264:C453-6. [ Links ]
169. Pedersen SB, Flyvbjerg A, Gronbaek H, Richelsen B. Increased ornithine decarboxylase activity in kidneys undergoing hypertrophy in experimental diabetes. Mol Cell Endocrinol 1992;86:67-72. [ Links ]
170. Deng A, Munger KA, Valdivielso JM, et al. Increased expression of ornithine decarboxylase in distal tubules of early diabetic rat kidneys: are polyamines paracrine hypertrophic factors? Diabetes 2003;52:1235-9. [ Links ]
171. Thomson SC, Deng A, Bao D, Satriano J, Blantz RC, Vallon V. Ornithine decarboxylase, kidney size, and the tubular hypothesis of glomerular hyperfiltration in experimental diabetes. J Clin Invest 2001;107:217-24. [ Links ]
172. Vallon V, Rose M, Gerasimova M, et al. Knockout of Na-glucose transporter SGLT2 attenuates hyperglycemia and glomerular hyperfiltration but not kidney growth or injury in diabetes mellitus. Am J Physiol Renal Physiol 2013;304:F156-67. [ Links ]
173. Rasch R, Norgaard JO. Renal enlargement: comparative autoradiographic studies of 3H-thymidine uptake in diabetic and uninephrectomized rats. Diabetologia 1983;25:280-7. [ Links ]
174. Bak M, Thomsen K, Christiansen T, Flyvbjerg A. Renal enlargement precedes renal hyperfiltration in early experimental diabetes in rats. J Am Soc Nephrol 2000;11:1287-92. [ Links ]
175. Satriano J, Vallon V. Primary kidney growth and its consequences at the onset of diabetes mellitus. Amino Acids 2006;31:1-9. [ Links ]
176. Bognetti E, Zoja A, Meschi F, Paesano PL, Chiumello G. Relationship between kidney volume, microalbuminuria and duration of diabetes mellitus. Diabetologia 1996;39:1409. [ Links ]
177. Baumgartl HJ, Sigl G, Banholzer P, Haslbeck M, Standl E. On the prognosis of IDDM patients with large kidneys. Nephrol Dial Transplant 1998;13:630-4. [ Links ]
178. Lawson ML, Sochett EB, Chait PG, Balfe JW, Daneman D. Effect of puberty on markers of glomerular hypertrophy and hypertension in IDDM. Diabetes 1996;45:51-5. [ Links ]
179. Zerbini G, Bonfanti R, Meschi F, et al. Persistent renal hypertrophy and faster decline of glomerular filtration rate precede the development of microalbuminuria in type 1 diabetes. Diabetes 2006;55:2620-5. [ Links ]
180. Kleinman KS, Fine LG. Prognostic implications of renal hypertrophy in diabetes mellitus. Diabetes Metab Rev 1988;4:179-89. [ Links ]
181. Tobar A, Ori Y, Benchetrit S, et al. Proximal tubular hypertrophy and enlarged glomerular and proximal tubular urinary space in obese subjects with proteinuria. PLoS One 2013;8:e75547. [ Links ]
182. Cupples WA. Interactions contributing to kidney blood flow autoregulation. Curr Opin Nephrol Hypertens 2007;16:39-45. [ Links ]
183. Taal MW, Brenner BM, Rector FC. Brenner & Rectorâs the kidney. 9th ed. Philadelphia, PA: Elsevier/Saunders; 2012. [ Links ]
184. Cupples WA, Braam B. Assessment of renal autoregulation. Am J Physiol Renal Physiol 2007;292:F1105-23. [ Links ]
185. Bayliss W. On the local reactions of the artrial wall to changes in internal pressure. J Physiol 1902. [ Links ]
186. Just A. Mechanisms of renal blood flow autoregulation: dynamics and contributions. Am J Physiol Regul Integr Comp Physiol 2007;292:R1-17. [ Links ]
187. Walker M, 3rd, Harrison-Bernard LM, Cook AK, Navar LG. Dynamic interaction between myogenic and TGF mechanisms in afferent arteriolar blood flow autoregulation. Am J Physiol Renal Physiol 2000;279:F858-65. [ Links ]
188. Parving HH, Kastrup H, Smidt UM, Andersen AR, Feldt-Rasmussen B, Christiansen JS. Impaired autoregulation of glomerular filtration rate in type 1 (insulin-dependent) diabetic patients with nephropathy. Diabetologia 1984;27:547-52. [ Links ]
189. Ishida K, Ishibashi F, Takashina S. Comparison of renal hemodynamics in early non-insulin-dependent and insulin-dependent diabetes mellitus. J Diabet Complications 1991;5:143-5. [ Links ]
190. Bell TD, DiBona GF, Wang Y, Brands MW. Mechanisms for renal blood flow control early in diabetes as revealed by chronic flow measurement and transfer function analysis. J Am Soc Nephrol 2006;17:2184-92. [ Links ]
191. Hashimoto S, Yamada K, Kawata T, Mochizuki T, Schnermann J, Koike T. Abnormal autoregulation and tubuloglomerular feedback in prediabetic and diabetic OLETF rats. Am J Physiol Renal Physiol 2009;296:F598-604. [ Links ]
192. Hashimoto Y, Ideura T, Yoshimura A, Koshikawa S. Autoregulation of renal blood flow in streptozocin-induced diabetic rats. Diabetes 1989;38:1109-13. [ Links ]
193. Lau C, Sudbury I, Thomson M, Howard PL, Magil AB, Cupples WA. Salt-resistant blood pressure and salt-sensitive renal autoregulation in chronic streptozotocin diabetes. Am J Physiol Regul Integr Comp Physiol 2009;296:R1761-70. [ Links ]
194. Taejoon Hwang P, Kwon OD, Kim HJ, et al. Hyperglycemia Decreases the Expression of ATP Synthase beta Subunit and Enolase 2 in Glomerular Epithelial Cells. Tohoku J Exp Med 2012;231:45-56. [ Links ]
195. Wei J, Shi Y, Hou Y, et al. Knockdown of thioredoxin-interacting protein ameliorates high glucose-induced epithelial to mesenchymal transition in renal tubular epithelial cells. Cell Signal 2013. [ Links ]
196. Scherban T. [Neutrophils expression of adhesion molecules in diabetic nephropaty patients]. Georgian Med News 2013:24-7. [ Links ]
197. Reddy MA, Tak Park J, Natarajan R. Epigenetic modifications in the pathogenesis of diabetic nephropathy. Semin Nephrol 2013;33:341-53. [ Links ]
198. Jensen PK, Christiansen JS, Steven K, Parving HH. Renal function in streptozotocin-diabetic rats. Diabetologia 1981;21:409-14. [ Links ]
199. Zatz R, Dunn BR, Meyer TW, Anderson S, Rennke HG, Brenner BM. Prevention of diabetic glomerulopathy by pharmacological amelioration of glomerular capillary hypertension. J Clin Invest 1986;77:1925-30. [ Links ]
200. Zatz R, Meyer TW, Rennke HG, Brenner BM. Predominance of hemodynamic rather than metabolic factors in the pathogenesis of diabetic glomerulopathy. Proc Natl Acad Sci USA 1985;82:5963-7. [ Links ]
201. Ohishi K, Okwueze MI, Vari RC, Carmines PK. Juxtamedullary microvascular dysfunction during the hyperfiltration stage of diabetes mellitus. Am J Physiol 1994;267:F99-105. [ Links ]
202. OâDonnell MP, Kasiske BL, Daniels FX, Keane WF. Effects of nephron loss on glomerular hemodynamics and morphology in diabetic rats. Diabetes 1986;35:1011-5. [ Links ]
203. Mauer SM, Steffes MW, Azar S, Sandberg SK, Brown DM. The effects of Goldblatt hypertension on development of the glomerular lesions of diabetes mellitus in the rat. Diabetes 1978;27:738-44. [ Links ]
204. Brochner-Mortensen J, Stockel M, Sorensen PJ, Nielsen AH, Ditzel J. Proximal glomerulo-tubular balance in patients with type 1 (insulin-dependent) diabetes mellitus. Diabetologia 1984;27:189-92. [ Links ]
205. Hannedouche TP, Delgado AG, Gnionsahe DA, Boitard C, Lacour B, Grunfeld JP. Renal hemodynamics and segmental tubular reabsorption in early type 1 diabetes. Kidney Int 1990;37:1126-33. [ Links ]
206. Mbanya JC, Thomas TH, Taylor R, Alberti KG, Wilkinson R. Increased proximal tubular sodium reabsorption in hypertensive patients with type 2 diabetes. Diabet Med 1989;6:614-20. [ Links ]
207. Vidotti DB, Arnoni CP, Maquigussa E, Boim MA. Effect of long-term type 1 diabetes on renal sodium and water transporters in rats. Am J Nephrol 2008;28:107-14. [ Links ]
208. Vallon V. The proximal tubule in the pathophysiology of the diabetic kidney. Am J Physiol Regul Integr Comp Physiol 2011;300:R1009-22. [ Links ]
209. Bank N, Aynedjian HS. Progressive increases in luminal glucose stimulate proximal sodium absorption in normal and diabetic rats. J Clin Invest 1990;86:309-16. [ Links ]
210. OâHagan M, Howey J, Greene SA. Increased proximal tubular reabsorption of sodium in childhood diabetes mellitus. Diabet Med 1991;8:44-8. [ Links ]
211. Pollock CA, Lawrence JR, Field MJ. Tubular sodium handling and tubuloglomerular feedback in experimental diabetes mellitus. Am J Physiol 1991;260:F946-52. [ Links ]
212. Vallon V, Blantz RC, Thomson S. Homeostatic efficiency of tubuloglomerular feedback is reduced in established diabetes mellitus in rats. Am J Physiol 1995;269:F876-83. [ Links ]
213. Vallon V, Richter K, Blantz RC, Thomson S, Osswald H. Glomerular hyperfiltration in experimental diabetes mellitus: potential role of tubular reabsorption. J Am Soc Nephrol 1999;10:2569-76. [ Links ]
214. Singh P, Thomson SC. Renal homeostasis and tubuloglomerular feedback. Curr Opin Nephrol Hypertens 2010;19:59-64. [ Links ]
215. Vallon V, Blantz R, Thomson S. The salt paradox and its possible implications in managing hypertensive diabetic patients. Curr Hypertens Rep 2005;7:141-7. [ Links ]
216. Thomson SC, Vallon V, Blantz RC. Kidney function in early diabetes: the tubular hypothesis of glomerular filtration. Am J Physiol Renal Physiol 2004;286:F8-15. [ Links ]
217. Vallon V, Blantz RC, Thomson S. Glomerular hyperfiltration and the salt paradox in early [corrected] type 1 diabetes mellitus: a tubulo-centric view. J Am Soc Nephrol 2003;14:530-7. [ Links ]
218. Gonzalez E, Salomonsson M, Muller-Suur C, Persson AE. Measurements of macula densa cell volume changes in isolated and perfused rabbit cortical thick ascending limb. I. Isosmotic and anisosmotic cell volume changes. Acta Physiol Scand 1988;133:149-57. [ Links ]
219. Gonzalez E, Salomonsson M, Muller-Suur C, Persson AE. Measurements of macula densa cell volume changes in isolated and perfused rabbit cortical thick ascending limb. II. Apical and basolateral cell osmotic water permeabilities. Acta Physiol Scand 1988;133:159-66. [ Links ]
220. Vallon V. Tubuloglomerular feedback and the control of glomerular filtration rate. News Physiol Sci 2003;18:169-74. [ Links ]
221. Persson AE, Lai EY, Gao X, Carlstrom M, Patzak A. Interactions between adenosine, angiotensin II and nitric oxide on the afferent arteriole influence sensitivity of the tubuloglomerular feedback. Front Physiol 2013;4:187. [ Links ]
222. Al-Mashhadi RH, Skott O, Vanhoutte PM, Hansen PB. Activation of A(2) adenosine receptors dilates cortical efferent arterioles in mouse. Kidney Int 2009;75:793-9. [ Links ]
223. Vallon V, Huang DY, Deng A, Richter K, Blantz RC, Thomson S. Salt-sensitivity of proximal reabsorption alters macula densa salt and explains the paradoxical effect of dietary salt on glomerular filtration rate in diabetes mellitus. J Am Soc Nephrol 2002;13:1865-71. [ Links ]
224. Traynor TR, Schnermann J. Renin-angiotensin system dependence of renal hemodynamics in mice. J Am Soc Nephrol 1999;10 Suppl 11:S184-8. [ Links ]
225. Wilcox CS, Welch WJ, Murad F, et al. Nitric oxide synthase in macula densa regulates glomerular capillary pressure. Proc Natl Acad Sci U S A 1992;89:11993-7. [ Links ]
226. Sallstrom J, Carlsson PO, Fredholm BB, Larsson E, Persson AE, Palm F. Diabetes-induced hyperfiltration in adenosine A(1)-receptor deficient mice lacking the tubuloglomerular feedback mechanism. Acta Physiol (Oxf) 2007;190:253-9. [ Links ]
227. Faulhaber-Walter R, Chen L, Oppermann M, et al. Lack of A1 adenosine receptors augments diabetic hyperfiltration and glomerular injury. J Am Soc Nephrol 2008;19:722-30. [ Links ]
228. Vallon V, Muhlbauer B, Osswald H. Adenosine and kidney function. Physiol Rev 2006;86:901-40. [ Links ]
229. Vallon V, Schroth J, Satriano J, Blantz RC, Thomson SC, Rieg T. Adenosine A(1) receptors determine glomerular hyperfiltration and the salt paradox in early streptozotocin diabetes mellitus. Nephron Physiol 2009;111:p30-8. [ Links ]
230. Leyssac PP, Karlsen FM, Skott O. Role of proximal tubular reabsorption for the intrarenal control of GFR. Kidney Int Suppl 1991;32:S132-5. [ Links ]
231. Vallon V, Osswald H. Dipyridamole prevents diabetes-induced alterations of kidney function in rats. Naunyn Schmiedebergs Arch Pharmacol 1994;349:217-22. [ Links ]
232. Vallon V, Wead LM, Blantz RC. Renal hemodynamics and plasma and kidney angiotensin II in established diabetes mellitus in rats: effect of sodium and salt restriction. J Am Soc Nephrol 1995;5:1761-7. [ Links ]
233. Ekinci EI, Clarke S, Thomas MC, et al. Dietary salt intake and mortality in patients with type 2 diabetes. Diabetes Care 2011;34:703-9. [ Links ]
234. Thomas MC, Moran J, Forsblom C, et al. The association between dietary sodium intake, ESRD, and all-cause mortality in patients with type 1 diabetes. Diabetes Care 2011;34:861-6. [ Links ]
235. Parmer RJ, Stone RA, Cervenka JH. Renal hemodynamics in essential hypertension. Racial differences in response to changes in dietary sodium. Hypertension 1994;24:752-7. [ Links ]
236. Thomson SC, Deng A, Wead L, Richter K, Blantz RC, Vallon V. An unexpected role for angiotensin II in the link between dietary salt and proximal reabsorption. J Clin Invest 2006;116:1110-6. [ Links ]
237. Vallon V, Kirschenmann D, Wead LM, et al. Effect of chronic salt loading on kidney function in early and established diabetes mellitus in rats. J Lab Clin Med 1997;130:76-82. [ Links ]
238. Miller JA. Renal responses to sodium restriction in patients with early diabetes mellitus. J Am Soc Nephrol 1997;8:749-55. [ Links ]
239. Luik PT, Hoogenberg K, Van Der Kleij FG, et al. Short-term moderate sodium restriction induces relative hyperfiltration in normotensive normoalbuminuric Type I diabetes mellitus. Diabetologia 2002;45:535-41. [ Links ]
240. DeâOliveira JM, Price DA, Fisher ND, et al. Autonomy of the renin system in type II diabetes mellitus: dietary sodium and renal hemodynamic responses to ACE inhibition. Kidney Int 1997;52:771-7. [ Links ]
241. Campese VM, Wurgaft A, Safa M, Bianchi S. Dietary salt intake, blood pressure and the kidney in hypertensive patients with non-insulin dependent diabetes mellitus. J Nephrol 1998;11:289-95. [ Links ]
242. Bank N, Lahorra G, Aynedjian HS, Wilkes BM. Sodium restriction corrects hyperfiltration of diabetes. Am J Physiol 1988;254:F668-76. [ Links ]
243. Birk C, Richter K, Huang DY, Piesch C, Luippold G, Vallon V. The salt paradox of the early diabetic kidney is independent of renal innervation. Kidney Blood Press Res 2003;26:344-50. [ Links ]
244. The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus. The Diabetes Control and Complications Trial Research Group. N Engl J Med 1993;329:977-86. [ Links ]
245. Wang PH, Lau J, Chalmers TC. Meta-analysis of effects of intensive blood-glucose control on late complications of type I diabetes. Lancet 1993;341:1306-9. [ Links ]
246. Effect of intensive therapy on the development and progression of diabetic nephropathy in the Diabetes Control and Complications Trial. The Diabetes Control and Complications (DCCT) Research Group. Kidney Int 1995;47:1703-20. [ Links ]
247. Wiseman MJ, Saunders AJ, Keen H, Viberti G. Effect of blood glucose control on increased glomerular filtration rate and kidney size in insulin-dependent diabetes. N Engl J Med 1985;312:617-21. [ Links ]
248. Hansen HP, Tauber-Lassen E, Jensen BR, Parving HH. Effect of dietary protein restriction on prognosis in patients with diabetic nephropathy. Kidney Int 2002;62:220-8. [ Links ]
249. Zeller KR. Low-protein diets in renal disease. Diabetes Care 1991;14:856-66. [ Links ]
250. Zeller K, Whittaker E, Sullivan L, Raskin P, Jacobson HR. Effect of restricting dietary protein on the progression of renal failure in patients with insulin-dependent diabetes mellitus. N Engl J Med 1991;324:78-84. [ Links ]
251. Pedrini MT, Levey AS, Lau J, Chalmers TC, Wang PH. The effect of dietary protein restriction on the progression of diabetic and nondiabetic renal diseases: a meta-analysis. Ann Intern Med 1996;124:627-32. [ Links ]
252. Ravid M, Brosh D, Levi Z, Bar-Dayan Y, Ravid D, Rachmani R. Use of enalapril to attenuate decline in renal function in normotensive, normoalbuminuric patients with type 2 diabetes mellitus. A randomized, controlled trial. Ann Intern Med 1998;128:982-8. [ Links ]
253. Mauer M, Zinman B, Gardiner R, et al. ACE-I and ARBs in early diabetic nephropathy. J Renin Angiotensin Aldosterone Syst 2002;3:262-9. [ Links ]
254. Ruggenenti P, Fassi A, Ilieva AP, et al. Preventing microalbuminuria in type 2 diabetes. N Engl J Med 2004;351:1941-51. [ Links ]
255. Kvetny J, Gregersen G, Pedersen RS. Randomized placebo-controlled trial of perindopril in normotensive, normoalbuminuric patients with type 1 diabetes mellitus. QJM 2001;94:89-94. [ Links ]
256. Santer R, Kinner M, Lassen CL, et al. Molecular analysis of the SGLT2 gene in patients with renal glucosuria. J Am Soc Nephrol 2003;14:2873-82. [ Links ]
257. Rossetti L, Smith D, Shulman GI, Papachristou D, DeFronzo RA. Correction of hyperglycemia with phlorizin normalizes tissue sensitivity to insulin in diabetic rats. J Clin Invest 1987;79:1510-5. [ Links ]
258. Hanefeld M, Forst T. Dapagliflozin, an SGLT2 inhibitor, for diabetes. Lancet 2010;375:2196-8. [ Links ]
259. Washburn WN, Poucher SM. Differentiating sodium-glucose co-transporter-2 inhibitors in development for the treatment of type 2 diabetes mellitus. Expert Opin Investig Drugs 2013;22:463-86. [ Links ]
260. Rizos EC, Elisaf MS. Sodium-Glucose Co-Transporter 2 Inhibition in Diabetes Treatment: Current Evidence and Future Perspectives. Curr Pharm Des 2013. [ Links ]
261. Said S, Hernandez GT. Sodium glucose co-transporter 2 (SGLT2) inhibition with canagliflozin in type 2 diabetes mellitus. Cardiovascular & hematological agents in medicinal chemistry 2013;11:203-6. [ Links ]
262. Fujita Y, Inagaki N. Renal sodium glucose cotransporter 2 inhibitors as a novel therapeutic approach to treatment of type 2 diabetes: Clinical data and mechanism of action. Journal of diabetes investigation 2014;5:265-75. [ Links ]
263. De Nicola L, Gabbai FB, Liberti ME, Sagliocca A, Conte G, Minutolo R. Sodium/Glucose Cotransporter 2 Inhibitors and Prevention of Diabetic Nephropathy: Targeting the Renal Tubule in Diabetes. Am J Kidney Dis 2014. [ Links ]
264. Barnett AH. Impact of sodium glucose cotransporter 2 inhibitors on weight in patients with type 2 diabetes mellitus. Postgraduate medicine 2013;125:92-100. [ Links ]
265. Vasilakou D, Karagiannis T, Athanasiadou E, et al. Sodium-glucose cotransporter 2 inhibitors for type 2 diabetes: a systematic review and meta-analysis. Ann Intern Med 2013;159:262-74. [ Links ]
266. Kurosaki E, Ogasawara H. Ipragliflozin and other sodium-glucose cotransporter-2 (SGLT2) inhibitors in the treatment of type 2 diabetes: preclinical and clinical data. Pharmacol Ther 2013;139:51-9. [ Links ]
267. Cangoz S, Chang YY, Chempakaseril SJ, et al. The kidney as a new target for antidiabetic drugs: SGLT2 inhibitors. J Clin Pharm Ther 2013;38:350-9. [ Links ]
268. Boyle LD, Wilding JP. Emerging sodium/glucose co-transporter 2 inhibitors for type 2 diabetes. Expert Opin Emerg Drugs 2013;18:375-91. [ Links ]
269. Toderika Y, Ferguson N. Canagliflozin: a new class of antidiabetic agent targeting the sodium-glucose cotransporter. Cardiology in review 2014;22:97-104. [ Links ]
270. Nisly SA, Kolanczyk DM, Walton AM. Canagliflozin, a new sodium-glucose cotransporter 2 inhibitor, in the treatment of diabetes. Am J Health Syst Pharm 2013;70:311-9. [ Links ]
271. Sallstrom J, Eriksson T, Fredholm BB, Persson AE, Palm F. Inhibition of sodium-linked glucose reabsorption normalizes diabetes-induced glomerular hyperfiltration in conscious adenosine A -receptor deficient mice. Acta Physiol (Oxf) 2013. [ Links ]
272. Vallon V, Gerasimova M, Rose MA, et al. SGLT2 inhibitor empagliflozin reduces renal growth and albuminuria in proportion to hyperglycemia and prevents glomerular hyperfiltration in diabetic Akita mice. Am J Physiol Renal Physiol 2014;306:F194-204. [ Links ]
273. Lambers Heerspink HJ, de Zeeuw D, Wie L, Leslie B, List J. Dapagliflozin a glucose-regulating drug with diuretic properties in subjects with type 2 diabetes. Diabetes Obes Metab 2013;15:853-62. [ Links ]
274. Musso G, Gambino R, Cassader M, Pagano G. A novel approach to control hyperglycemia in type 2 diabetes: sodium glucose co-transport (SGLT) inhibitors: systematic review and meta-analysis of randomized trials. Ann Med 2012;44:375-93. [ Links ]
275. List JF, Woo V, Morales E, Tang W, Fiedorek FT. Sodium-glucose cotransport inhibition with dapagliflozin in type 2 diabetes. Diabetes Care 2009;32:650-7. [ Links ]
276. Wilding JP, Woo V, Soler NG, et al. Long-term efficacy of dapagliflozin in patients with type 2 diabetes mellitus receiving high doses of insulin: a randomized trial. Ann Intern Med 2012;156:405-15. [ Links ]
277. Cefalu WT, Leiter LA, Yoon KH, et al. Efficacy and safety of canagliflozin versus glimepiride in patients with type 2 diabetes inadequately controlled with metformin (CANTATA-SU): 52 week results from a randomised, double-blind, phase 3 non-inferiority trial. Lancet 2013;382:941-50. [ Links ]
278. Kohan DE, Fioretto P, Tang W, List JF. Long-term study of patients with type 2 diabetes and moderate renal impairment shows that dapagliflozin reduces weight and blood pressure but does not improve glycemic control. Kidney Int 2014;85:962-71. [ Links ]
279. Cherney DZ, Perkins BA, Soleymanlou N, et al. Renal hemodynamic effect of sodium-glucose cotransporter 2 inhibition in patients with type 1 diabetes mellitus. Circulation 2014;129:587-97. [ Links ]














