Introducción
Desde el inicio de la pandemia por el virus SARS-CoV-2, en diciembre de 2019, los pacientes con enfermedades inmunomediadas fueron identificados como población de riesgo. Particularmente, aquellos con lupus eritematoso sistémico (LES) constituyen un grupo de especial interés dado que esta enfermedad afecta predominantemente a personas de etnia no caucásica y de bajos recursos socioeconómicos, factores que a su vez se asociaron con mayor diseminación viral, una presentación más agresiva y peor evolución de la infección1-4.
En comparación con la población general, estudios locales e internacionales concluyeron que los pacientes con enfermedades inmunomediadas presentan COVID-19 más severo5-6. En el caso de los pacientes con LES, el diagnóstico de nefritis lúpica se ha asociado a mayor riesgo de hospitalización, insuficiencia renal aguda y sepsis7. Asimismo, si bien los datos de diferentes cohortes son contradictorios, se ha reportado mayor mortalidad en pacientes con LES7-9. Esto puede explicarse por el efecto de la misma enfermedad sobre el curso de la infección, como así también por los tratamientos recibidos. En este contexto, el uso de glucocorticoides, algunos inmunosupresores y la alta actividad de la enfermedad se han relacionado con peor desenlace de la infección por SARS-CoV-2 en pacientes con LES10-11. En contraposición, algunos polimorfismos de la vía del interferón (IFN) de tipo I presentes en pacientes con LES, asociados a mayores niveles circulantes de esta citoquina, se identificaron como factores protectores de mortalidad por COVID-19, reconociendo el rol del IFN en la respuesta inmune antiviral12.
Sin embargo, hasta la fecha, no contamos con datos locales acerca de la evolución de la COVID-19 en pacientes con LES. Por esta razón, los objetivos de este estudio fueron describir las características de la infección por SARS-CoV-2 en pacientes con LES del registro SAR-COVID y establecer factores asociados a peor desenlace de la misma.
Materiales y métodos
Diseño del estudio y criterios de selección de pacientes
Para el estudio se recabaron datos de los pacientes con LES del registro SAR-COVID, el cual es nacional, multicéntrico, observacional y voluntario, desarrollado por la Sociedad Argentina de Reumatología. Su diseño y características se publicaron previamente13. Se recolectaron los datos de pacientes con enfermedad reumática e infección por SARS-CoV-2 confirmada por RT-PCR (reverse transcription-polymerase chain reaction) y/o serología positiva. Se consignaron datos sociodemográficos, características de la enfermedad, su actividad y tratamiento al momento de la infección, además de las características, sintomatología, evolución y complicaciones relacionadas con la COVID-19.
Para este trabajo se realizó un corte de los datos incluidos en la visita basal entre agosto de 2020 y febrero de 2022. Se seleccionaron pacientes con diagnóstico de LES según criterio del médico tratante. Se excluyeron aquellos que tenían diagnóstico concomitante de otra enfermedad reumática inmunomediada, a excepción del síndrome de Sjögren y síndrome antifosfolipídico (SAF) (Figura 1).

Figura 1: Selección de pacientes con lupus eritematoso sistémico del registro SAR-COVID. *Diagnósticos concomitantes: 10 pacientes con artritis reumatoidea, 5 con esclerosis sistémica, 2 con miopatía inflamatoria, 1 con artritis idiopática juvenil, 1 con otras artritis inflamatorias. LES: lupus eritematoso sistémico; SS: síndrome de Sjögren; SAF: síndrome antifosfolipídico; EO-OMS: escala ordinal de la Organización Mundial de la Salud.
Para establecer la severidad de la infección por SARS-CoV-2 se utilizó la escala ordinal de la Organización Mundial de la Salud (EO-OMS) (Tabla 1)14. Se empleó el punto de corte ≥5 (hospitalización severa y/o muerte por COVID-19) como desenlace primario.
Consideraciones éticas
Este estudio lo aprobó un Comité de Ética independiente (Comité de Ética Dr. Claude Bernard-SARCOVID.20200526.16.PI, 8 de junio de 2020) y se realizó en concordancia con las guías de Buenas Prácticas Clínicas, el Consejo Internacional de Armonización y con los principios éticos establecidos por la Declaración de Helsinki, la Ley 3301/09 y las guías del Comité de Ética local. Todos los pacientes fueron debidamente informados y firmaron el correspondiente consentimiento informado previamente a su inclusión. Los datos personales fueron tratados según la normativa de la ley nacional de Protección de datos personales (Ley 25.326). Este estudio se encuentra registrado en Clinical Trials bajo el número de identificación NCT04568421.
Análisis estadístico
Se realizó estadística descriptiva. La distribución de las variables continuas se evaluó con diagrama de caja, inspección visual del histograma y prueba de Shapiro-Wilk, y se expresaron en medianas y rango intercuartílico (RIC) o bien como medias con su correspondiente desvío estándar (DE) según correspondiera, y las categóricas en frecuencia y porcentaje.
Para establecer la asociación entre las diferentes variables sociodemográficas y clínicas y la hospitalización severa y/o muerte por COVID-19 (EO-OMS ≥5) se utilizaron la prueba de chi2, test exacto de Fisher, test T de Student, test de Mann Whitney U, ANOVA, según correspondiera. Finalmente, todas las variables que presentaron asociación con un valor de p<0,10 en el análisis univariado y aquellas que, según el criterio del investigador se consideraron relevantes, se incluyeron en modelos de regresión múltiple (logit function de enlace) utilizando como variable dependiente EO-OMS ≥ 5. Posteriormente, se realizó la selección de variables con un método paso a paso.
Se consideró una p<0,05 como significativa. Para los análisis se usó el programa R versión 4.0.0 (Free Software Foundation, Inc., Boston, USA).
Resultados
Se incluyeron 399 pacientes, el 93% de sexo femenino, con una edad media de 40,9 años (DE 12,2). La mitad era de etnia mestiza y la mayoría tenía cobertura de salud (obra social y/o prepaga). El 39,6% presentaba al menos una comorbilidad y fueron la hipertensión arterial y la obesidad las más frecuentes. Al momento de la infección, el 45,1% recibía glucocorticoides, el 72,7% hidroxicloroquina, el 30,8% inmunosupresores, incluyendo el 16,5% mofetil micofenolato/ácido micofenólico y el 13% azatioprina. Solo cuatro pacientes usaban rituximab y nueve belimumab (Tabla 2).
Tabla 2: Características de los pacientes con lupus eritematoso sistémico e infección por SARS-CoV-2 del registro SAR-COVID.
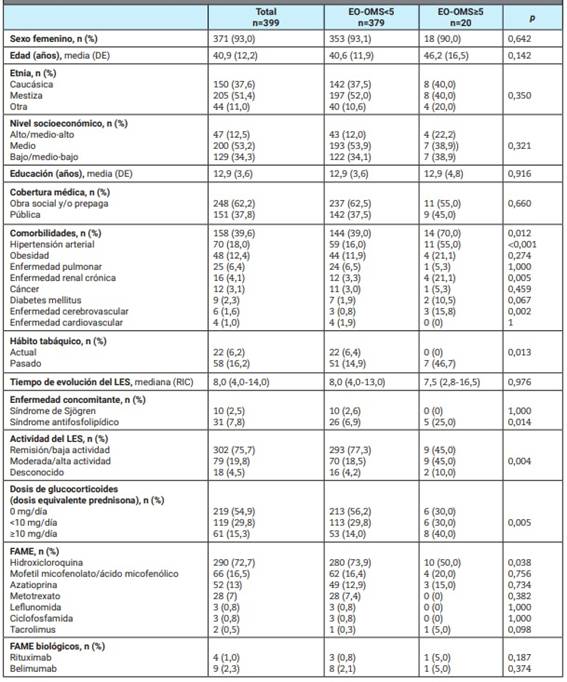
EO-OMS: escala ordinal de la Organización Mundial de la Salud; n: número; DE: desvío estándar; Enf.: enfermedad; RIC: rango intercuartílico; FAME: fármaco antirreumático modificador de la enfermedad; LES: lupus eritematoso sistémico.
La infección por SARS-CoV-2 fue leve en la mayoría de los casos; el 77,8% cursó de manera ambulatoria (EO-OMS=1 y 2) y el 17,0% fue considerado hospitalizado leve (EO-OMS=3 y 4). El 2,3% tuvo curso severo (EO-OMS=5-7) y el 2,3% falleció debido a la COVID-19 (EO-OMS=8). Los pacientes con peor evolución (EO-OMS ≥5) tenían, con mayor frecuencia, comorbilidades, particularmente hipertensión arterial, enfermedad renal crónica y enfermedad cerebrovascular. Asimismo, presentaban mayor actividad de la enfermedad al momento de la infección, usaban glucocorticoides con mayor frecuencia y a mayores dosis. También tenían SAF concomitante con mayor frecuencia (Tabla 2).
En el 75,2% de los casos el diagnóstico se hizo por RT-PCR, en el 24,8% por serologías y en el pequeño grupo restante se emplearon ambos métodos. En la mayoría de los casos la infección se diagnosticó en el contexto de una consulta externa (55,1%) o en el departamento de urgencias (27,3%). El 58,6% reportó haber tenido contacto estrecho con un caso confirmado o sospechoso de infección por SARS-CoV-2, mientras que en el 34,6% el contagio fue considerado comunitario. En comparación con el resto de los pacientes, aquellos con COVID-19 hospitalizado severo o que murieron fueron diagnosticados con mayor frecuencia durante la hospitalización (50,0% vs. 6,1%; p<0,001) y con menor frecuencia durante la consulta externa (20,0% vs. 57,0%; p=0,003). Asimismo, se contagiaron con mayor frecuencia durante su estadía en un centro asistencial para pacientes con COVID-19 (25,0% vs. 2,1%; p<0,001).
El 94,2% desarrolló síntomas de infección y los más frecuentes fueron: fiebre, cefalea y tos (Figura 2). El tiempo mediano de duración de los síntomas fue de 13,0 días (RIC 10.0-20.0), significativamente mayor en aquellos con COVID-19 hospitalizado severo o que murieron (27,5 días, RIC 23.0-40.0; p<0,001). Además, estos últimos tuvieron fiebre (75,0% vs. 48,8%; p=0,04), tos (65,0% vs. 37,7%; p=0,028) y disnea (60% vs. 14,5%; p<0,001) con mayor frecuencia.

Figura 2: Frecuencia de síntomas de infección por SARS-CoV-2 en pacientes con lupus eritematoso sistémico.
Durante la evolución, 88 (22,1%) pacientes fueron hospitalizados, la mayoría (44,3%) sin requerimiento de oxígeno. El 34,1% utilizó oxígeno por máscara o cánula nasal, mientras que el 2,3% y el 19,3% requirieron ventilación mecánica no invasiva e invasiva, respectivamente. Durante la internación, el 64,8% de los pacientes recibió al menos un tratamiento farmacológico para el manejo de la COVID-19, particularmente corticoides y anticoagulación (Tabla 3). Se reportaron 26 complicaciones durante la hospitalización: síndrome de distrés respiratorio del adulto (12; 3,0%) y sepsis o shock séptico (12; 3,0%) fueron los más frecuentes. Además, tres casos de tormenta de citoquinas y tres de miocarditis o insuficiencia cardíaca nueva. No hubo casos de trombosis venosa o arterial. Todas las complicaciones fueron numéricamente más frecuentes en el grupo de pacientes con peor desenlace (EO-OMS ≥5) (p>0,05 en todos los casos). Asimismo, se documentó un caso de brote de la enfermedad caracterizado por encefalitis y microangiopatía trombótica en el contexto de la infección.
Tabla 3: Tratamientos farmacológicos utilizados por los pacientes con lupus eritematoso sistémico que requirieron hospitalización durante el curso de la evolución de la COVID-19.

EO-OMS: escala ordinal de la Organización Mundial de la salud; n: número.
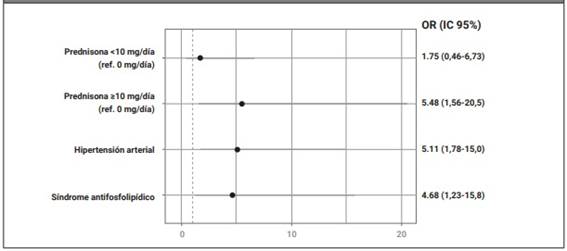
En el análisis multivariado, ajustado para edad, sexo, etnia, nivel socioeconómico, educación, cobertura de salud, comorbilidades, enfermedades autoinmunes concomitantes, actividad de la enfermedad y drogas antirreumáticas al momento de la infección, la hipertensión arterial, el diagnóstico de SAF y el uso de glucocorticoides se asociaron a hospitalización severa y/o muerte por COVID-19 (EO-OMS ≥5) (Figura 3).
Discusión
En esta cohorte de pacientes con LES con infección por SARS-CoV-2 confirmada de Argentina, la mayoría reportó un curso sintomático y leve, presentando principalmente fiebre, tos y cefalea. Uno de cada cinco pacientes fue hospitalizado y 2,3% falleció a causa de la COVID-19. Asimismo, la hipertensión arterial, el diagnóstico de SAF y el uso de glucocorticoides se asociaron a hospitalización severa y/o muerte por COVID-19 (EO-OMS ≥5).
De manera similar a nuestro estudio, la COVID-19 Global Rheumatology Alliance (GRA) reportó las características y el desenlace de la infección por SARS-CoV-2 de 1.606 pacientes con LES reclutados entre marzo de 2020 y junio de 202110. En este caso, notificaron una frecuencia de hospitalización y muerte más elevada: 31,4% y 6,5% respectivamente. Estas diferencias pueden deberse a múltiples factores. En principio, los pacientes incluidos en nuestra cohorte eran más jóvenes (media 40,9 vs. 44,4 años), el uso de glucocorticoides fue menos frecuente (45,1% vs. 66,0%), al igual que el de los inmunosupresores y agentes biológicos y sintéticos dirigidos (30,3% vs. 37,1% y 3,3% vs. 11,5%, respectivamente), todos factores asociados al pronóstico de la COVID-19. Además, cabe destacar que en la cohorte de GRA 68 pacientes recibían rituximab, mientras que en la nuestra solo cuatro. Por otro lado, a diferencia de lo ocurrido en nuestra cohorte, casi el 40% de los pacientes incluidos presentó la infección antes de junio de 2020, período en el cual la información que se tenía acerca del virus y el manejo de la infección eran escasos, así como tampoco se contaba con estrategias terapéuticas válidas para pacientes infectados ni con vacunas, herramientas que demostraron mejorar el desenlace de la COVID-1915. Otro punto a tener en cuenta es que en la cohorte internacional se incluyeron pacientes de múltiples países de diferentes continentes, cuyas realidades socioeconómicas, acceso al sistema de salud y normativas dictadas durante la pandemia (como aislamiento, uso de barbijo y distanciamiento social que afectaron el curso de la infección por SARS-CoV-2) pudieron diferir de las nuestras y en parte explicar las diferencias en los resultados.
Comparando con datos regionales, en Brasil, en un trabajo en el que se estudió la evolución de 319 pacientes con LES hospitalizados con infección confirmada por SARS-CoV-2 durante 2020, el 41,4% ingresó a unidad de cuidados intensivos y el 39,5% falleció8. Cabe destacar que los pacientes incluidos presentaban COVID-19 más severa y que este trabajo se realizó durante la primera etapa de la pandemia, momento en el cual los conocimientos y las herramientas para el manejo de la infección, particularmente la severa, eran claramente insuficientes. En nuestro caso, incluso cuando evaluamos la mortalidad solo en aquellos pacientes hospitalizados que requirieron algún tipo de oxigenoterapia, la misma fue muy inferior (18,4%).
Similar a los hallazgos de nuestro estudio, múltiples autores identifican a los glucocorticoides como factor asociado a mayor severidad de la COVID-19 en pacientes con LES7,10. En nuestro caso, el curso severo y/o muerte en aquellos que utilizaban dosis mayores o iguales a 10 mg de prednisona por día fueron cinco veces más frecuentes. Si bien sabemos que el uso de altas dosis de glucocorticoides es más frecuente en pacientes con mayor actividad de la enfermedad y que la misma constituye en sí misma un factor de mal pronóstico, dadas las características de este estudio no es posible estudiar la causalidad. En este contexto, un subanálisis del registro COVID-19 GRA demostró que en pacientes en remisión o baja actividad de la enfermedad reumática el efecto negativo sobre el desenlace de la COVID-19 disminuyó16. En nuestro análisis ajustado por la actividad del LES, la asociación se mantuvo. Resultados similares reportaron autores estadounidenses, donde el uso de glucocorticoides en este grupo se asoció a COVID-19 severa, definido como el requerimiento de ventilación mecánica y/o muerte, con un riesgo relativo de 4,8. Asimismo, encontraron asociación entre este fármaco y la hospitalización, admisión en unidad de cuidados intensivos y algunas complicaciones como insuficiencia renal aguda, tromboembolismo venoso y sepsis.
Si bien en el estudio realizado por COVID-19 GRA se identificó la asociación entre el uso de rituximab y algunos inmunosupresores, como micofenolato y ciclofosfamida, con un peor desenlace de la COVID-1910, en nuestro estudio no pudimos encontrar diferencias significativas. Esto probablemente se deba al pequeño número de pacientes que usó estas drogas al momento de la infección y a que solo 20 presentaron el desenlace estudiado. De manera similar, la enfermedad renal crónica, uno de los principales factores de riesgo para COVID-19 severa10,17, demostró asociación en el análisis univariado, pero no en el multivariado.
Otro punto interesante a destacar es que identificamos la asociación entre el diagnóstico de SAF concomitante y la COVID-19 severa y/o muerte, tanto en el análisis univariado como en el ajustado a diferentes variables sociodemográficas y clínicas. Desde nuestro conocimiento, ningún otro estudio en pacientes con LES analizó esta variable. Sin embargo, gran cantidad de trabajos muestra la presencia de anticuerpos antifosfolípidos en pacientes con infección por SARS-CoV-218-22. En la mayoría de los casos se describe la detección de los mismos durante la internación y un curso transitorio, con mayor prevalencia en aquellos con una enfermedad más severa y la presencia de complicaciones, como síndrome de distrés respiratorio del adulto o falla respiratoria y renal18. Asimismo, los datos acerca de la relación entre la presencia de anticuerpos antifosfolípidos y eventos trombóticos en el contexto de la COVID-19 son contradictorios23-27. Algunos autores sugieren que estos anticuerpos son distintos a los encontrados en el SAF y que solo constituyen un epifenómeno sin repercusión patológica25,28. Sin embargo, cabe destacar que bajos niveles de la proteína β2 glicoproteína 1, ya sea por déficit o por consumo, se han asociado previamente a mayor riesgo de insuficiencia respiratoria, sepsis y mortalidad en pacientes ingresados en unidad de cuidados intensivos29. También el anticoagulante lúpico fue reconocido como un factor de riesgo de muerte de causa no trombótica en pacientes con COVID-1930. En este contexto, nuestro hallazgo resulta de importancia, ya que en vez de medir anticuerpos antifosfolípidos que podrían constituir un epifenómeno, consideramos a los pacientes con SAF establecido. Por último, la relación entre la COVID-19 severa y el SAF también se estudió a nivel genético. Alteraciones en el gen timeless y en otros genes asociados se describieron en ambas poblaciones de pacientes y podrían contribuir al desarrollo de anticuerpos antifosfolípidos y trombosis en ellos31. Cabe agregar que ninguno de los pacientes, independientemente del diagnóstico de SAF, presentó un evento trombótico. Sin embargo, en la mayoría de los casos los datos se recolectaron inmediatamente después de la infección y aún no contamos con la información de la visita de seguimiento estipulada al año para detectar eventos posteriores.
Nuestro estudio tiene limitaciones y fortalezas. En primer lugar, existe un sesgo de inclusión debido al diseño voluntario del registro. No obstante, destacamos que actualmente cerca del 15% de los miembros de la SAR contribuyó a la recopilación de datos y que todas las provincias del país están representadas. A su vez, en el contexto de las medidas de aislamiento dictadas durante la pandemia, es esperable la inclusión de pacientes con mayor acceso al sistema de salud que continuaron sus controles y aquellos con mayor repercusión sintomática de la infección por SARS-CoV-2, lo cual explica el escaso número de casos asintomáticos. En el mismo sentido, existe posiblemente un subregistro de casos fatales dado que no siempre el reumatólogo tratante toma conocimiento de estos casos. En segundo lugar, a pesar del trabajo del Comité de Control de Datos, podemos identificar un sesgo de recolección de datos porque, en algunos casos, la información se recabó de manera retrospectiva o por interrogatorio a familiares, pudiendo resultar en datos faltantes. Otro punto a remarcar es que muchos de estos casos se recolectaron durante el primer período de la pandemia, y como se sabe, el manejo de los pacientes se ha optimizado a medida que se obtuvo mayor información acerca de esta infección. En nuestra cohorte, el 44,3% fue hospitalizado sin oxigenoterapia. Por esta razón, empleamos desenlaces más robustos como el requerimiento de ventilación mecánica y muerte. En cuarto lugar, el bajo número de pacientes tratados con ciertas drogas inmunosupresoras y que tuvieron un desenlace desfavorable de la COVID-19 (EO-OMS ≥5) limitó el poder del estudio para encontrar diferencias significativas entre los grupos estudiados. Lamentablemente no contamos con datos acerca de la vacunación de los pacientes al momento de la infección, factor que podría haber modificado la severidad de la COVID-19. Sin embargo, cabe destacar que solo el 13,8% de las infecciones reportadas ocurrió después de junio de 2021, momento en el cual se aprobó la vacunación en pacientes con enfermedades inmunomediadas. Además, no contamos con datos acerca del perfil de los anticuerpos de los pacientes y para este estudio solo se consideraron los datos recolectados durante la visita de inicio. Esperamos obtener los datos de seguimiento a la brevedad y ampliar los hallazgos. Por último, cabe destacar que esta es la cohorte más grande de pacientes con LES e infección por SARS-CoV-2 confirmada de nuestro país, con una amplia representatividad de todas las regiones y distribución acorde a la población argentina. Conocer datos locales y de pacientes de la vida real nos permitirá tomar decisiones fundadas en la evidencia científica y lograr un mejor manejo de nuestros pacientes en el contexto de la pandemia actual.
Conclusiones
En esta cohorte de pacientes con LES con infección por SARS-CoV-2 confirmada, la mayoría cursó de manera sintomática, una quinta parte fue hospitalizada y un 5% requirió ventilación mecánica. La mortalidad fue cercana al 3%. El diagnóstico de SAF, tener hipertensión arterial y el uso de glucocorticoides se asociaron significativamente con mayor severidad de la COVID-19.